► Introducción
Las plaquetas (trombocitos) son células circulantes no nucleadas producidas por los megacariocitos y tienen una vida útil de 7a10 días. La trombopoyetina, producida principalmente en el hígado, es el principal regulador de la producción de plaquetas. Todavía no está claro qué es lo que regula la liberación de trombopoyetina y por lo tanto la producción de plaquetas, aunque la respuesta a la infección puede desempeñar un papel, y el reconocimiento de las plaquetas viejas por el receptor Ashwelle Morell en el hígado es probable que sea importante. El recuento normal de plaquetas es de 150 a 400 × 109/l. La trombocitopenia (número de plaquetas bajo) puede surgir como resultado de múltiples condiciones, las que se pueden dividir en 4 categorías relacionadas con el mecanismo:
- Reducción en la producción de plaquetas (es decir, insuficiencia de la médula).
- Aumento del consumo/destrucción de las plaquetas (reducción de la vida útil plaquetaria).
- Distribución anormal de las plaquetas (por ej., esplenomegalia).
- Pérdida por dilución.
|
Puntos clave
|
Es importante identificar la causa subyacente para decidir el tratamiento adecuado.
|
Causas de trombocitopenia Menor producción de plaquetas
Insuficiencia generalizada de la médula ósea
Aumento del consumo de plaquetas Inmunológico
Distribución anormal de plaquetas
Dudosa
|
►Trombocitopenia inmune (TPI)
La TPI primaria es un trastorno inmune adquirido definida como una trombocitopenia aislada (todos los demás parámetros sanguíneos son normales), con un recuento plaquetario <100 × 109/l. La incidencia es de aproximadamente 1/10.000 habitantes, y ocurre por igual en ambos sexos hasta la tercera y cuarta década de la vida, a partir de las cuales la incidencia es ligeramente mayor en las mujeres. La TPI puede ocurrir a cualquier edad, pero el pronóstico es diferente en los niños y los adultos.
La ITP se clasifica en 3 etapas: recién diagnosticada (0-3 meses) persistente (3-12 meses) y crónica (>12 meses). Aproximadamente el 30% de los adultos y el 80% de los niños experimentan la remisión en el primer año del diagnóstico, con una proporción de remisión mucho más tardía después del diagnóstico. La causa de la TPI se desconoce, aunque puede ser precedida por una infección o la vacunación.
La patología de la TPI es compleja e implica tanto la participación de anticuerpos como la enfermedad mediada por células T. Los anticuerpos antiplaquetarios están dirigidos contra las plaquetas y los megacariocitos. Las plaquetas cubiertas por anticuerpos se destruyen, ya sea por los macrófagos en el bazo, y a veces en el hígado, o por la lisis plaquetaria directa. Los anticuerpos también se dirigen a los megacariocitos y pueden reducir la producción de plaquetas.
Las células T reguladoras se reducen en los pacientes con TPI, y Hay tendencia hacia los fenotipos autoinmunes T helper 1 y 17. Las células T citotóxicas también lisan directamente las plaquetas, y posiblemente los megacariocitos, aunque su papel en la médula ósea no está claro.
► Síntomas y signos
La mayoría de los pacientes con trombocitopenia son asintomáticos y el recuento bajo de plaquetas suele ser un hallazgo incidental. Solo una parte de los pacientes presenta síntomas de sangrado, desde petequias (puntos rojos pequeños) en la piel, hasta moretones y, con mayor gravedad, hemorragia en la mucosa oral desde la nariz, o en la orina o las heces. Muy raramente, los pacientes desarrollan hemorragia intracraneana, que en el 25% de los casos es fatal. Los riesgos de sangrado aumentan con la edad. El recuento de plaquetas en la presentación tiene cierta relación con la gravedad de la enfermedad. En la TPI, la historia clínica completa y la semiología son muy importantes para descartar otras causas de trombocitopenia y evaluar el grado de sangrado y los riesgos.
► Investigaciones
La TPI es un diagnóstico de exclusión de otras causas de trombocitopenia. El hemograma completo por lo general muestra trombocitopenia. En casos de hemorragia significativa asociada a la TPI, la concentración de hemoglobina puede ser baja y el tamaño de los eritrocitos anormal, con microcitosis (si es crónica) o macrocitosis (si es aguda). El frotis sanguíneo es muy importante pues muestra la reducción del número de plaquetas, así como ocasionalmente plaquetas de tamaño grande.
El tamaño de las plaquetas también es importante para el diagnóstico. La presencia de plaquetas uniformemente agrandadas puede deberse a causas hereditarias, como el síndrome de Bernard-Soulier. Las plaquetas muy pequeñas en los niños varones (especialmente asociadas a eczema) puede indicar el síndrome de Wiskott-Aldrich o trombocitopenia rayada en X. En contraste, los pacientes con TPI tienen plaquetas grandes y pequeñas.
Hay anomalías adicionales en la morfología de los glóbulos rojos (con la presencia de fragmentos de glóbulos rojos) que pueden sugerir un diagnóstico alternativo, como la púrpura trombocitopénica trombótica (PTT) o la hemólisis intravascular diseminada. Otra causa de trombocitopenia aislada es la seudotrombocitopenia, un artificio del ácido etilendiaminotetraacético (EDTA) que puede ser excluido por la comprobación de la acumulación de plaquetas en el frotis sanguíneo.
El examen de la médula ósea generalmente no se lleva a cabo como una Investigación de primera línea en adultos, pero sí la historia y el examen clínico hacen sospechar la TPI. Sin embargo, está indicada si el paciente con diagnóstico de TPI no responde al tratamiento de primera línea o si se sospecha un trastorno subyacente. En los niños, si no hay resolución clínica o se considera hacer el tratamiento, se puede realizar una biopsia de la médula ósea bajo anestesia general para excluir otro trastorno. La evaluación morfológica de la médula ósea en la TPI demuestra un aumento del número de megacariocitos o la predominancia de megacariocitos pequeños, menos maduros.
Otros exámenes de sangre deben incluir: la serología para Helicobacter pylori, el virus VIH/hepatitis B/hepatitis C, con consentimiento, la prueba de Coombs y de autoanticuerpos comunes, inmunoglobulinas y subgrupos de linfocitos para descartar la inmunodeficiencia (aunque rara, la TPI se presenta en hasta en el 20% de los pacientes con inmunodeficiencia variable común), pruebas de la función tiroidea, renal y hepática y, la ecografía abdominal para buscar anomalías hepáticas o esplenomegalia (que no se encuentran en la TPI). Los análisis para el anticuerpo IgG asociado a las plaquetas no se hacen de rutina ya que no son específicos. Sin embargo, un resultado positivo puede ser útil en los pacientes con enfermedad refractaria.
|
Investigaciones en pacientes con trombocitopenia
Investigaciones que pueden ser útiles en pacientes con enfermedad crónica, atípica o fractaria
_______________________________________________________________________ ANA, anticuerpo antinuclear; ENA, antígeno nuclear extraíble; PCR, reacción en cadena de la polimerasa. |
► Tratamiento
La decisión de tratar a un paciente adulto con TPI depende de su estado clínico, la evidencia de sangrado, la presencia de comorbilidades y el beneficio del tratamiento, habiendo comparado el riesgo de sangrado con los potenciales efectos adversos del tratamiento. El recuento de plaquetas debe ser Interpretado dentro del contexto clínico. Los pacientes con un recuento >30 × 109/l raramente necesitan tratamiento a menos que exista un aumento del riesgo de sangrado (por ej., tratamiento anticoagulante) o someterse a cirugía.
La principal preocupación en los pacientes trombocitopénicos es la muerte por hemorragia. Los datos del estudio de caso muestran que este riesgo es pequeño, pero aumenta con la edad. Generalmente, los adultos con un recuento de plaquetas <10 × 109/l rutinariamente reciben tratamiento. Los adultos con recuento de plaquetas entre 10 × 109/l y 30 × 109/l se tratan en función de su edad, factores de riesgo hemorrágicos y factores de riesgo del estilo de vida. Otro síntoma habitual de la TPI es la fatiga, la cual p puede ser una razón para tratar.
Los niños con TPI solo son tratados si son sintomáticos. Los pacientes con anticuerpos anti H. pylori positivos deben recibir tratamiento de erradicación, y los pacientes con hepatitis B, C o VIH deben ser tratados en consecuencia.
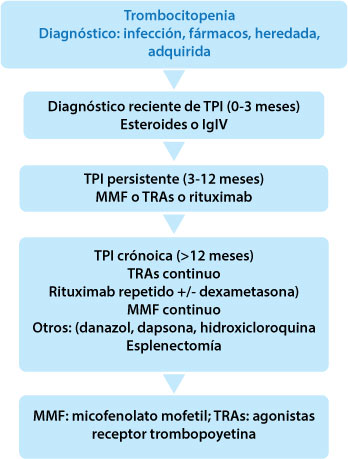
El tratamiento de primera línea es con corticosteroides (prednisolona, dexametasona, metilprednisolona) o inmunoglobulina intravenosa (IgIV). El tratamiento de segunda línea es con inmunosupresores como el micofenolato mofetil (MMF), la azatioprina o el rituximab o, los agonistas del receptor de trombopoyetina eltrombopag o romiplostim. Estos son agentes nuevos que estimulan la producción de plaquetas en la médula ósea y evitan el sistema inmunológico. Tienen licencia para su uso en pacientes con TPI crónica y son muy buenos agentes de ahorro de corticosteroides e inmunosupresores. Hasta ahora tienen un muy buen perfil de seguridad.
Aunque es contrario a lo esperado, los pacientes con TPI tienen mayor riesgo de trombosis. Aunque hasta ahora hay pocos datos, el eltrombopag y la romiplostima pueden aumentar este riesgo, por lo que estos agentes deben utilizarse con precaución en los pacientes con otros factores de riesgo de trombosis y/o que sufren enfermedad cardiaca
El tratamiento estándar de segunda línea solía ser la esplenectomía, pero hoy en día se utiliza muy raramente, y está restringida a los pacientes que suspenderían otros agentes o son refractarios al tratamiento. Antes de considerar la esplenectomía, se realiza un escaneo de la destrucción de plaquetas para ver si son predominantemente eliminadas por el bazo (en cuyo caso las tasas de respuesta son aproximadamente del 90%) o también por el hígado (las tasas de respuesta son aproximadamente 40%, en cuyo caso la esplenectomía está contraindicada).
Resumen y comentario objetivo: Dra. Marta Papponetti