Dra. Natalia Santucci y Dra. Silvina R Villar, Instituto de Inmunología Clínica y Experimental de Rosario (IDICER) Facultad de Ciencias Médicas de la Universidad Nacional de Rosario, Argentina.
| Eficacia de las vacunas y efectividad de la vacunación |
La aparición del virus del Síndrome Respiratorio Agudo Severo Coronavirus 2 (SARS-CoV-2) nos ha enfrentado ante la necesidad de desarrollar herramientas terapéuticas y preventivas en el menor tiempo y con la mayor eficacia posible. Ante la falta de un tratamiento adecuado surge la vacuna como la mejor estrategia para limitar el avance de los contagios, así como disminuir la morbilidad asociada a la enfermedad de la Covid-19.
En este sentido, el desarrollo de diferentes formulaciones vacunales (más de 200 candidatos, 44 de ellos ya en fase clínica) en tan poco tiempo, así como su producción a escala para intentar alcanzar a toda la población mundial es un hecho sin precedentes en toda la historia de la vacunación. Sin embargo, a medida que andamos este camino van surgiendo nuevos interrogantes para dar respuesta.
La Organización Mundial de la Salud (OMS), al momento de dar su parecer respecto a los mejores candidatos para la vacuna contra la Covid-19, ha sugerido que un criterio mínimo de aceptabilidad es que éstos demuestren claramente alcanzar una eficacia del 50%, mediante estudios basados en datos poblacionales, no ya mediante título de anticuerpos. Y que está eficacia debiera evaluarse respecto a cantidad de enfermos, severidad de esos enfermos y/o transmisión del virus. Esto demuestra cuán complejo resulta conocer la eficacia clínica de los candidatos a vacunas.
| Todas las vacunas COVID-19 tienen diferente eficacia |
En términos generales se utilizan diferentes criterios para definir la eficacia de una vacuna, dependiendo del patógeno, las consecuencias de la infección y la dinámica de transmisión. Usualmente, mediante ensayos clínicos aleatorizados y controlados se obtienen datos que demuestran cuánto se ha reducido la frecuencia de la enfermedad en individuos que fueron vacunados versus aquellos a los que se les administró un placebo, siendo esta reducción atribuible a la vacuna.
Es importante evaluar la reducción de la infección, la severidad de la enfermedad y la duración de infectividad.
Este tipo de estudios se llevan bajo condiciones controladas, las que no dejan de ser condiciones ideales. De allí la importancia de estudios prospectivos que evalúen eficacia y efectividad en escenarios más reales, lo que se conoce como ensayos clínicos de fase IV.
Al momento de evaluar las diferentes opciones entre las vacunas desarrolladas contra la Covid 19, si bien es importante aplacar el síntoma en aquéllos que terminen desarrollando la enfermedad, más aún lo es cuánto protegen estas vacunas contra las formas graves, disminuyendo hospitalizaciones y fallecimientos. La resultante de la infección con SARS-CoV-2 es heterogénea, y depende de la edad, sexo, etnicidad y comorbilidades.
A su vez, aún no se comprende del todo la dinámica de la transmisión del virus; la capacidad de contagio en el período presintomático e, incluso, de individuos asintomáticos, demuestra que las estrategias de control de la enfermedad no deben ignorar este aspecto. No es suficiente con evitar la transmisión de los pacientes con síntomas. Hasta el momento, los datos sugieren que todas estas vacunas ensayadas ofrecen una mejor protección contra las formas severas de la enfermedad, disminuyendo la morbimortalidad, lo cual es alentador.
El criterio más importante para evaluar la habilidad de la vacuna contra el SARS-CoV-2 es que proteja contra las formas más severas de la enfermedad y la mortalidad.
Sin embargo, los efectos beneficiosos de tal vacuna se observarán solo si la vacuna es eficaz en la población de adultos mayores y si la misma es ampliamente distribuida, incluyendo a aquellos que son más susceptibles a infectarse. De esta manera se evita la saturación del sistema sanitario así como disminuye la transmisión del virus.
La evaluación de la eficacia y la eficiencia de una vacuna es compleja per se. En el caso particular de la Covid-19, donde todavía falta mayor conocimiento sobre la fisiopatología de la enfermedad, sumado a la diversidad de formulaciones y estrategias vacunales, ésto se complejiza mucho más. A su vez, la eficacia se ve afectada por múltiples variables, que van desde características poblacionales, como la edad o la etnicidad, hasta la velocidad de transmisión viral, que se verá afectada por cuestiones sociodemográficas como, por ejemplo, cantidad de habitantes en un determinado centro urbano o acceso a la atención hospitalaria, entre otras. Hasta ahora, todos los diseños vacunales han demostrado ser eficaces, sin embargo, es necesario recabar más datos para evaluar la efectividad de cada vacuna contra las variantes recientemente identificadas del SARS-CoV-2.
A futuro, deberán establecerse estudios de farmacovigilancia bien respaldados para garantizar la evaluación continua de la seguridad de la vacuna.
| ¿Existe una "mejor" vacuna? |
Existen diferentes estrategias al momento de diseñar una vacuna. Se han llevado adelante diseños que contemplan tecnologías ya utilizadas (vacunas a virus atenuado), que ofrecen la ventaja de conocerse ampliamente respecto a la seguridad de la estrategia. Y también ha sido una oportunidad para desarrollar nuevas tecnologías que permitan mejorar eficacia así como efectividad. Sin embargo hasta el momento la amplia mayoría de los desarrollos vacunales resultan comparables, ya que muestran eficacias semejantes.
No obstante puede suceder que una determinada vacuna sea más adecuada para una determinada población en función de características como la edad. O que sea más efectiva en tanto su almacenamiento es más sencillo acorde a las posibilidades sanitarias de una región. Por lo pronto es tan alta la demanda de vacunas así como limitada su producción que será necesario echar manos de todas las formulaciones que demuestren ser aptas.
| ¿Cómo se evalúa el “funcionamiento” de una vacuna? Eficacia y Efectividad |
- La eficacia de una vacuna constituye la reducción porcentual en la frecuencia de infecciones entre las personas vacunadas en comparación con la frecuencia entre los que no fueron vacunados, suponiendo que la vacuna es la causa de esta reducción.
- En cambio, la efectividad de una vacuna representa los beneficios de salud proporcionados por un programa de vacunaciones en la población, cuando las vacunas son administradas en las condiciones reales o habituales de la práctica diaria asistencial o de desarrollo de los programas.
Sin embargo, una buena eficacia no siempre implica una buena efectividad. La efectividad evalúa si la eficacia es tal en un escenario real.
Para ello se utilizan dos estudios diferentes:
- Ensayos controlados y aleatorizados (eficacia).
- Estudios observacionales (efectividad).
Ambos estudios se describen a continuación.
> Ensayos controlados, aleatorizados y a doble ciego (eficacia de la vacuna).
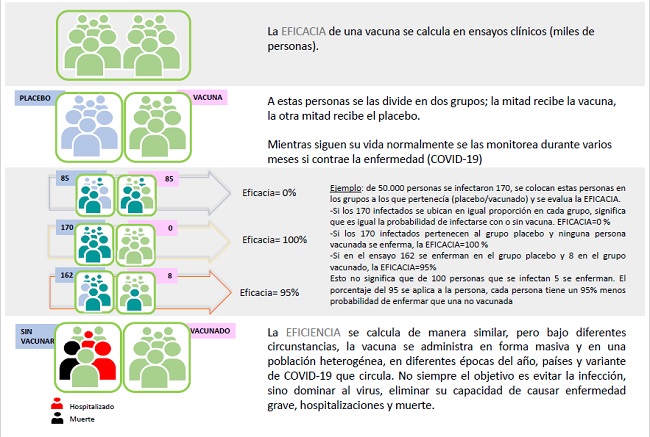
Es el primer estudio que debe realizarse, y su función es demostrar los posibles beneficios respecto a la protección de una vacuna antes de que ésta reciba la licencia para ser comercializada (o usada en forma rutinaria). Se asignan dos grupos de voluntarios al azar para recibir una vacuna o un placebo (por ej., una solución salina inyectable), según corresponda. A su vez, este tipo de estudios se realiza a “doble ciego”, es decir que ni los voluntarios ni los investigadores que participan conocen la identidad de la formulación que se está recibiendo o administrando. De esta manera se minimiza el sesgo (error sistemático involuntario). El procedimiento se hace de forma controlada, bajo condiciones óptimas de almacenamiento y monitoreo en la distribución de las vacunas, y los participantes generalmente son individuos sanos.
La eficacia de la vacuna, que hace referencia al grado de protección, se mide comparando la frecuencia de la enfermedad en los grupos que se vacunaron y los que recibieron el placebo. También es posible determinar la frecuencia de casos severos y/o fatales en cada grupo. Puede suceder que la vacuna muestre una eficacia no tan alta respecto a la protección ante la infección, pero que ésta curse de manera asintomática o poco sintomática en quienes se infecten del grupo que ha sido vacunado. Los estudios de eficacia deben considerar no solo la frecuencia de infección sino también, y con igual importancia, la morbimortalidad.
La eficacia de la vacuna puede variar dependiendo de los parámetros y criterios que utilicemos en el ensayo y ésta es una de las razones por las que es tan difícil comparar eficacias de las distintas vacunas. Cada una de ellas utiliza criterios distintos para definir las formas graves o moderadas de la enfermedad y además los tiempos y grupos de voluntarios considerados son diferentes. A su vez, las variantes del virus que circulen, en función del momento y la región en la que se llevó adelante el estudio, también es un factor a considerar. De allí la importancia de que la fase 3 sea realizada en múltiples centros de distintas regiones geográficas, permitiendo ponderar la diversidad genética de vacunados y de variantes virales.
Hay que tener en cuenta que la eficacia de la vacuna es el dato que obtenemos a partir de los ensayos clínicos donde todo se hace en condiciones tan controladas, que resultan ideales. Sin embargo, cuando la vacuna se administra en forma masiva y en una población heterogénea, el dato que se obtiene se conoce como efectividad de la vacuna.
> Estudios Observacionales
Existen varios tipos de estudios observacionales, que incluyen estudios de cohorte (longitudinales y prospectivos) y estudios de casos y controles (transversales y retrospectivos). Los estudios observacionales evalúan la efectividad de la vacuna, siendo ésta, la disminución porcentual en la frecuencia en que ocurre la enfermedad entre las personas vacunadas en comparación con las que no se vacunaron y considerando ciertos ajustes debido a factores de la población vacunada relacionados con la enfermedad en sí y con el desarrollo del plan de vacunación.
La efectividad de la vacuna hace referencia a la protección que brinda la vacuna según se midió en dichos estudios, que incluyen personas con afecciones médicas subyacentes que han estado recibiendo vacunas de parte de diferentes proveedores de atención médica bajo condiciones reales (no controladas).
Además, los estudios observacionales a menudo son la única opción disponible para determinar la efectividad de la vacuna contra las formas más graves de la enfermedad.
| Inmunidad protectora después de la infección natural o inmunización inducida por las vacunas a SARS-CoV-2 |
La inmunidad protectora contra el SARS-CoV-2 en humanos, está integrada por las respuestas inmunitarias humoral y celular y aún no ha logrado ser conocida en forma completa. Frente a la infección o inmunización por vacunas, la inmunidad humoral da como resultado la inducción de la producción de anticuerpos neutralizantes; por su parte, las respuestas inmunes celulares dan origen a la proliferación de células T CD4+ y CD8+ de memoria específicas frente a SARS-CoV-2.
Es de destacar que, tanto la producción de anticuerpos como un mayor número de células T de memoria específicas, capaces de reconocer al virus, resultan críticas para la protección inmunitaria a largo plazo contra el SARS-CoV-2 y la prevención de las formas graves de la COVID-19. Sin embargo, esto no implica que ambas vayan en el mismo sentido; por ejemplo, se ha observado que individuos convalecientes mostraron una sólida respuesta de células T de memoria meses después de la infección por SARS-CoV-2, incluso en ausencia de anticuerpos circulantes específicos detectables contra el SARS-CoV-2.
Es importante no perder de vista que, aunque los resultados de Fase 3 permitieron montar esta campaña de vacunación nunca antes vista por su masividad y rapidez, aún queda camino por andar. La fase 4 o de farmacovigilancia permitirá registrar y ponderar los eventos adversos que puedan suceder tras la administración de la vacuna. El profesional de la salud debiera estar atento en aquellas situaciones en que se vacunen personas que hayan contraído la enfermedad previamente. Dependiendo del nivel de respuesta inflamatoria y sintomatología que haya presentado la enfermedad puede que aún no se haya logrado la homeostasis inmunológica y que sea necesario retrasar la vacunación de manera de evitar una respuesta inflamatoria contraproducente.
| Diversidad de los ensayos de detección y diagnóstico |
Actualmente, hay disponibles diversas pruebas que guardan diferentes objetivos al momento de diagnosticar la infección por SARS-CoV-2. Podemos describir dos grupos:
• Las que sirven para el diagnóstico de COVID-19, siendo la PCR en tiempo real (RT-PCR) el estándar de oro o gold estándar, ya que al detectar el genoma viral lo hace con alta especificidad y sensibilidad, indicando la presencia viral; también hay pruebas rápidas inmunocromatográficas, que pueden detectar proteínas virales específicas (antígenos) o bien anticuerpos desarrollados por el huésped (detectan la presencia del virus de manera indirecta). Estas últimas pruebas serológicas cualitativas brindan una respuesta simple de “sí” o “no” respecto a la posibilidad de haber estado infectado en algún momento con SARS-CoV-2.
• El segundo grupo, detecta la presencia de anticuerpos, por métodos más sensibles y específicos denominados enzimainmunoensayos (ELISA). O bien, los inmunoensayos quimioluminiscentes, que proporcionan información más detallada y determina el nivel de anticuerpos producidos por nuestro organismo tras recibir la vacuna o haber estado infectados.
| ¿Cuáles son los anticuerpos neutralizantes del virus (proteína S) y cuáles no? ¿IgG, IgM? |
La dinámica de la producción de anticuerpos contra el SARS-CoV-2 mostró que, el primero en ser detectado es la IgM, seguida de la IgG. Los estudios hasta ahora indican que la seropositividad de la prueba de anticuerpos dentro de la primera semana del inicio de la enfermedad no es satisfactoria en muchos casos. Sin embargo, la sensibilidad aumenta al 80-100% en la segunda semana combinando IgM e IgG en la interpretación. De todas formas, todavía no está claro cuánto tiempo persisten los anticuerpos específicos anti SARS-CoV-2 en los individuos asintomáticos u oligosintomáticos.
Tanto la IgM como la IgG pueden detectarse aproximadamente al mismo tiempo después de la infección. Sin embargo para poder establecer si la infección ha sido reciente resulta más útil la IgM, ya que generalmente se vuelve indetectable semanas o meses después de la infección. Por su parte la IgG puede permanecer detectable durante períodos más prolongados.
En los seres humanos, la respuesta humoral incluye anticuerpos dirigidos contra las proteínas spike (S) y la proteína de la nucleocápside (N). La proteína S contiene dos subunidades, S1 y S2. La subunidad S1 contiene el RBD (Receptor Binding Domain), que es el dominio que media la unión del virus a las células susceptibles. RBD es el principal objetivo de los anticuerpos neutralizantes, que incluyen IgM e IgG, y pueden detectarse entre 1 y 3 semanas después de la infección.
La infección por SARS-CoV-2 comienza cuando el RBD de la proteína S se une al receptor de la enzima convertidora de angiotensina 2 (ACE-2) en humanos, el paso inicial en la entrada del virus en las células.
Evitar que el SARS-CoV-2 se una a los receptores ACE-2 en el tracto respiratorio puede prevenir la infección y, por ende, la enfermedad.
Esta interacción entre la proteína S del SARS-CoV-2 y los sitios del receptor ACE-2 ha sido el foco principal del desarrollo de vacunas, siendo los candidatos a vacunas aquellos que inducen la producción de anticuerpos neutralizantes contra la proteína S o el RBD.
Considerando que la infección natural por SARS-CoV-2 da como resultado el desarrollo de anticuerpos contra proteínas virales, incluidas las proteínas N y S y su dominio RBD, los anticuerpos inducidos por la vacuna tendrán implicancias para las pruebas serológicas. Antes de la inmunización con la vacuna, sería interesante considerar una prueba serológica del SARS-CoV-2 que, al detectar cualquiera de los anticuerpos N, S o RBD estaría indicando una exposición previa al SARS-CoV-2. Tras la vacunación, las personas vacunadas pueden dar positivo a pruebas serológicas para la diana antigénica de la vacuna. Por lo tanto, se deben considerar los antecedentes de vacunación y/o infección previa por SARS-CoV-2 al interpretar los resultados de las pruebas serológicas.
Para sumar complejidad al tema, las diferentes vacunas (Gamaleya, AstraZeneca, Pfizer/BioNTech, Moderna) inducen la producción de anticuerpos del tipo anti-spike (S). Pero la recientemente llegada vacuna del laboratorio chino Sinopharm fue desarrollada en base a otra tecnología (virus completo inactivado) y, por lo tanto, induce la formación de anticuerpos contra diferentes proteínas presentes en el coronavirus. Esto implica que habrá que validar los kits hoy disponibles para comprobar si estos indican correctamente y con qué grado de certeza, la presencia de anticuerpos generados por la vacunación.
Debido a que cada vacuna utiliza diferentes antígenos, esto hace que, comparar la respuesta inmune frente a diferentes candidatos a vacunas sea difícil debido a la falta de estandarización, sin embargo, es importante destacar que la OMS y el Instituto Nacional de Patrones y Control Biológicos (NIBSC) en el Reino Unido están desarrollando el estándar internacional y un panel de referencia para anticuerpos anti-SARS-CoV-2. Así, al menos por ahora, el profesional que va a realizar el test debería indagar al paciente para saber qué vacuna recibió y elegir la mejor opción para obtener un resultado correcto.
| La inmunidad de las personas no se define exclusivamente por la presencia, o no, de anticuerpos |
Las vacunas generan una respuesta inmunitaria amplia y compleja, que ofrece muchas posibilidades de protección, entre ellas la producción de anticuerpos específicos.
En este sentido, la evaluación de la producción o no de anticuerpos no es concluyente en cuanto a la inmunidad otorgada.
De la misma manera, la sola presencia de anticuerpos tampoco asegura que la infección o reinfección no vaya a suceder. Sin embargo de desarrollarse la enfermedad, ésta será posiblemente con una sintomatología leve.
Las vacunas ofrecen protección no sólo reduciendo la posibilidad de infección sino también minimizando la morbimortalidad. Sin embargo, si la exposición al agente infeccioso es alta, será mayor la cantidad de eventos en que es viable que la infección suceda. Razón por la cual es necesario que los profesionales de salud continúen con las medidas de prevención, como el uso del barbijo, el distanciamiento social, el lavado de manos y la ventilación, incluso luego de recibir ambas dosis de la vacuna anti-Covid 19.
| ¿Qué evalúan los distintos tipos de anticuerpos para diagnóstico y para eficacia vacunal? |
Los resultados de las pruebas serológicas de IgG anti-SARS-CoV-2 se pueden interpretar de la siguiente manera:
> En una persona nunca vacunada:
• La prueba positiva de anticuerpos contra N, S o RBD indica una infección natural previa.
> En una persona vacunada:
• La prueba positiva para anticuerpos contra el antígeno diana de la vacuna, como la proteína S, y negativa para otros antígenos sugiere que han producido anticuerpos inducidos por la vacuna y que nunca se infectaron con SARS-CoV-2
• La prueba positiva para cualquier anticuerpo que no sea el anticuerpo inducido por la vacuna, como la proteína N, indica la resolución de la infección por SARS-CoV-2 que podría haber ocurrido antes o después de la vacunación.
Las vacunas inducen anticuerpos contra la proteína S (o su porción RBD). Por tanto, la presencia de anticuerpos contra la proteína N indica una infección natural previa independientemente del estado de vacunación, mientras que la presencia de anticuerpos contra la proteína S indica una infección natural previa o una vacunación.
La presencia de anticuerpos contra la proteína S y la ausencia de anticuerpos contra la proteína N en la misma muestra indican la vacunación en una persona que nunca se ha infectado de forma natural o bien una infección natural previa en una persona cuyos anticuerpos contra la proteína N han disminuido. Dado que las vacunas inducen anticuerpos contra dianas proteicas virales específicas, los resultados de las pruebas serológicas posteriores a la vacunación serán negativos en personas sin antecedentes de infección natural previa si la prueba utilizada no detecta los anticuerpos inducidos por la vacuna.
• Una prueba serológica negativa no descarta una infección previa. Es posible que una proporción de personas infectadas con SARS-CoV-2 no desarrolle anticuerpos medibles, lo que limita la sensibilidad de cualquier prueba de anticuerpos para detectar una infección previa en estas personas. Además, los anticuerpos medibles también pueden disminuir con el tiempo, y el grado en el que se produce la seroconversión puede variar según la prueba de anticuerpos utilizada.
| Después de recibir la vacuna COVID-19, ¿tengo que hacerme un test para saber si estoy protegido? |
No. Porque como hemos descripto antes, el resultado que obtengamos puede ser erróneo, debido a que los test que se utilice no detecten el antígeno de la formulación vacunal, con lo cual esto puede dar un resultado negativo y no significaría que no estés protegido.
Por otro lado, la respuesta a anticuerpo es sólo un aspecto de la protección que generan las vacunas, pudiendo estar protegido sin tener niveles altos de anticuerpos circulantes.
| Después de recibir la vacuna COVID-19, ¿daré positivo a COVID-19 en una prueba viral? |
No. Ni las vacunas recientemente autorizadas y recomendadas ni las demás vacunas COVID-19 que se encuentran actualmente en ensayos clínicos pueden hacer que dé positivo en las pruebas virales que se utilizan para ver si tiene una infección actual.
IntraMed agradece muy especialmente la generosidad de las autoras al compartir sus conocimientos con nuestros lectores.
 La Doctora Silvina Villar es bioquímica, realizó un Doctorado en Ciencias Biológicas, es docente de la Facultad de Ciencias Médicas de la Universidad Nacional de Rosario en el área de inmunología y es investigadora adjunta en CONICET.
La Doctora Silvina Villar es bioquímica, realizó un Doctorado en Ciencias Biológicas, es docente de la Facultad de Ciencias Médicas de la Universidad Nacional de Rosario en el área de inmunología y es investigadora adjunta en CONICET.
 La Doctora Natalia Santucci es licenciada en biotecnología, realizó un Doctorado en Ciencias Biológicas, es docente de la asignatura “Metodología de la investigación” en la Facultad de Ciencias Médicas de la misma Universidad y es investigadora asistente en CONICET. Ambas realizan sus tareas de investigación en el Instituto de Inmunología Clínica y Experimental de Rosario (IDICER-CONICET-UNR) en el campo de la regulación de la respuesta inmunoendócrina en patologías infecciosas.
La Doctora Natalia Santucci es licenciada en biotecnología, realizó un Doctorado en Ciencias Biológicas, es docente de la asignatura “Metodología de la investigación” en la Facultad de Ciencias Médicas de la misma Universidad y es investigadora asistente en CONICET. Ambas realizan sus tareas de investigación en el Instituto de Inmunología Clínica y Experimental de Rosario (IDICER-CONICET-UNR) en el campo de la regulación de la respuesta inmunoendócrina en patologías infecciosas.