En 1976, el Estudio de retinopatía diabética (DRS) informó que la fotocoagulación panretiniana reducía al 50% el riesgo de pérdida de visión en pacientes con retinopatía diabética proliferetiva, en un período de seguimiento de cuatro años. A partir de entonces se convirtió en el tratamiento elegido normalmente para tratar dicha patología de alto riesgo. En la actualidad se realiza la fotocoagulación panretiniana utilizando distintas longitudes de onda: láser argón verde (514 nm), rojo criptón (647 nm), diodo (810nm), etc. Normalmente los puntos de láser se realizan uno por una siguiendo una grilla y el tamaño de los puntos varía entre 100 y 500 µm, mientras que la duración del pulso es de 100 a 200 ms. Se realizan cerca de 1500 puntos y como la cantidad es importante y el paciente se siente molesto y se cansa, generalmente se realiza en varias sesiones.
Se ha desarrollado un nuevo Yag láser, denominado PASCAL, con una longitud de onda 532 nm, capaz de aplicar 56 puntos en menos de 0,6 segundos. Se supone que es una alternativa menos dolorosa y más segura que el láser argón para tratamiento de fotocoagulación tanto panretiniana como macular, reduciéndose también la duración del procedimiento.
La fotocoagulación Pascal está reemplazando al láser argón tradicional en muchas clínicas, sin embargo, creemos que no existen estudios que comparen los resultados de ambos láseres al utilizarlos para tratar retinopatía diabética proliferativa de alto riesgo. En el presente estudio retrospectivo se compararon ambos tratamientos para determinar si la fotocoagulación panretiniana PASCAL es tan eficaz como el láser argón tradicional en pacientes recién diagnosticados con retinopatía diabética proliferativa de alto riesgo.
Pacientes y métodos:
Participaron 82 pacientes, 41 ojos fueron tratados con fotocoagulación panretiniana utilizando láser argón verde y 41 utilizando PASCAL , con un seguimiento de seis meses. Se registró la persistencia o recurrencia de neovascularización, incidencia de hemorragia de vítreo, presencia de neovascularización del iris, de glaucoma neovascular y necesidad de vitrectomía.
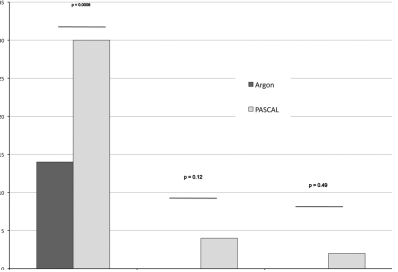
Fig. 1 Incidencia o recurrencia de neovascularización de disco (NVD) o de otra parte (NVE), neovascularización del iris (NVI) y glaucoma neovascular (NVG). PASCAL vs. Argón láser.
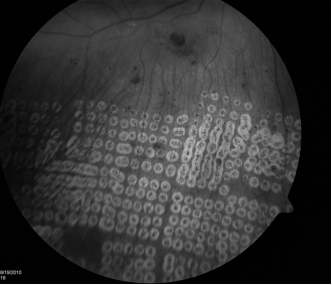
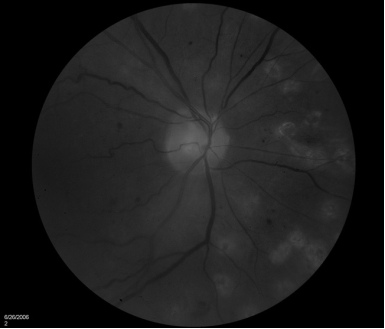
Fig 2. Fotografía de fondo de ojo posterior al tratamiento. (arriba) apariencia de las cicatrices de fotocoagulación panretiniana, aproximadamente a la semana de tratamiento con PASCAL. Se utilizó una grilla de 5x 5, en este caso. (abajo) Apariencia de las cicatrices de fotocoagulación panretiniana con láser argón después del tratamiento. Se puede tener una idea del tamaño más grande de las cicatrices al comparar las que se encuentran al lado de los vasos sanguíneos.
A pesar de que se ha utilizado la fotocoagulación panretiniana durante más de tres décadas, no se sabe con exactitud cuál es el mecanismo que produce la regresión de la neovascularización. Uno de los mecanismos podría ser la mejor oxigenación de la retina (al facilitar la difusión de oxigeno desde la coroides) y otro la eliminación de una parte de la retina hipóxica y de los factores vasoproliferativos que produce. Otros han sugerido que la neovascularización también puede inhibirse mediante la alteración inducida por láser de la matriz metaloproteinasa y de la producción de inhibidores tisulares de metaloproteinasa por parte del epitelio pigmentario retiniano.
En el presente estudio, los pacientes tratados con láser argón verde experimentaron resultados similares, con 27 de 41 ojos (66%) que mantuvieron la regresión de neovascularización en un periodo de seguimiento promedio de 410 días.
PASCAL ofrece mayor rapidez y comodidad que el láser argón tradicional. En el presente estudio donde se aplicaron con ambos láseres una cantidad similar de puntos de similar tamaño en pacientes con patologías similares, el tratamiento con PASCAL fue menos eficaz que el tradicional. Existen varias explicaciones posibles para esta diferencia, pero lo más obvio es la diferencia en cuanto a las propiedades de cada uno, que limitan la eficacia de PASCAL al ser utilizado en el contexto de parámetros del tratamiento tradicional de láser argón. Aunque no se midió específicamente el tamaño de las lesiones retinianas, podemos deducir que el área total de cicatrices de fotocoagulación panretiniana en los pacientes tratados con argón es mayor que la de los tratados con PASCAL. (FIG 2). La mayor proporción de recurrencia en los pacientes tratados con PASCAL indica el área menor tratada que resulta del tratamiento con PASCAL disminuye la eficacia. Por lo tanto, deben realizarse más puntos o puntos de mayor tamaño para lograr una eficacia similar.
Teniendo en cuenta los resultados de este estudio, consideramos que debería realizarse un estudio prospectivo más numeroso para investigar el tema.
Conclusiones:
Se observó que en casos de retinopatía diabética de alto riesgo, la fotocoagulación panretiniana con PASCAL es menos efectiva que con láser argón verde tradicional, para conseguir los objetivos del tratamiento utilizando los parámetros del láser argón tradicional. Podría mejorarse la eficacia mediante el aumento de la cantidad y tamaño de los puntos o la duración de las quemaduras láser, para mejorar la proporción de regresión y recurrencia de neovascularización.
♦ Síntesis y traducción: Dr. Martín Mocorrea, editor responsable de Intramed en la especialidad de oftalmología.
Bibliografía:
1. Preliminary report on effects of photocoagulation therapy. The Diabetic Retinopathy Study Research Group. Am JOphthalmol 1976;81(4):383–396.
2. Bressler SB. Does wavelength matter when photocoagulating eyes with macular degeneration or diabetic retinopathy? Arch Ophthalmol 1993;111(2):177–180.
3. Blumenkranz MS, Yellachich D, Andersen DE, et al. Semiautomated
patterned scanning laser for retinal photocoagulation. Retina 2006;26(3):370 –376.
4. OptiMedica Corp. PASCAL® Benefits. Available at: http:// www.optimedica.com/pascal/benefits.aspx. Accessed: September 26, 2010.
5. Schuele G, Rumohr M, Huettmann G, Brinkmann R. RPE damage thresholds and mechanisms for laser exposure in the microsecond-to-millisecond time regimen. Invest Ophthalmol Vis Sci 2005;46(2):714 –719.
6. Al-Hussainy S, Dodson PM, Gibson JM. Pain response and follow-up of patients undergoing panretinal laser photocoagulation with reduced exposure times. Eye 2008;22(1):96 –99.