Introducción
Los pacientes críticamente enfermos tienen un riesgo alto de desarrollar úlceras por presión adquiridas en las unidades de cuidados intensivos (UCI) [1,2]. El riesgo aumentado de alteración circulatoria por la inmovilidad, inestabilidad hemodinámica, exposición a terapia vasopresora, percepción sensorial alterada y falla orgánica, contribuyen todos a ese riesgo mayor. Consideradas una vez como una consecuencia inevitable de la estadía prolongada en el hospital o en la unidad de cuidados intensivos, muchas úlceras por presión son entendidas en la actualidad como evitables [3].
Más de 2,5 millones de pacientes en los Estados Unidos, atendidos en centros asistenciales para agudos, sufren úlceras por presión y 60.000 fallecen por complicaciones de las úlceras por presión cada año [4]. Las úlceras por presión representan 1 de los 5 peligros más comunes experimentados por los pacientes en los centros asistenciales [5].
Las úlceras por presión son comunes en los pacientes adultos en UCI, con tasas que van desde el 8,8% al 23%, dependiendo del tipo de UCI examinada [4,6-8]. Basado en su gravedad, las úlceras por presión son categorizadas en estadio I a estadio IV, lesión de tejido profundo o imposible de estadificar, de acuerdo con el sistema ideado por el National Pressure Ulcer Advisory Panel [9].
Para señalar, en un estudio transversal observacional de más de 90.000 pacientes a través de los EEUU, en el año 2009, un total de 3,3% de úlceras por presión en las UCI fueron consideradas como “severas”, definidas como estadio III, estadio IV, imposible de estadificar o lesión de tejido profundo [4].
Establecer con precisión que úlceras son prevenibles es incierto. Los Centers for Medicare and Medicaid Services han declarado que las úlceras en estadio III y estadio IV representan un “evento negativo” (evento que no debe suceder) y no reembolsan a los hospitales por su desarrollo [10]. Similarmente, el National Quality Forum apoya la medición de la prevalencia de las úlceras por presión de estadio II o mayor, como una medida del desempeño [11].
La definición de los Centers for Medicare and Medicaid Services de las úlceras por presión evitables, es específica para la atención médica prolongada y establece que el centro asistencial no logra implementar intervenciones coherentes con las necesidades de los pacientes y los estándares de práctica y falla en monitorear, evaluar y revisar las intervenciones [12].
La opinión experta subsiguiente ha definido a las úlceras por presión evitables, como aquellas en las que el proveedor no evaluó la condición clínica y riesgo individuales, no definió ni implementó intervenciones específicas o prácticas reconocidas para las necesidades individuales y no monitoreó ni revisó las intervenciones para ver si eran apropiadas [3].
El riesgo de un paciente para desarrollar una úlcera por presión puede determinarse calculándose el puntaje en la escala de Braden [13,14]. Esta herramienta, ampliamente usada y validada, analiza la percepción sensorial del paciente, la actividad y la movilidad, para determinar la intensidad y la duración de la exposición a la presión y analiza también la nutrición, humedad y fricción, para determinar la tolerancia del tejido a la presión [15,16]. La escala de Braden va desde 6 a 23 (los puntajes más bajos indican riesgos más altos), representando los puntajes menores a 18 a un paciente en riesgo de desarrollar una ulcera por presión.
Aunque no todas las úlceras por presión son prevenibles, se ha propuesto un número de estrategias para disminuir su desarrollo. La rotación y el reposicionamiento de pacientes inmóviles pueden ser beneficiosos al remover la presión sobre el tejido vulnerable. Aunque no está clara la frecuencia óptima de la rotación [17,18], una reciente declaración de consenso sobre la prevención de las úlceras por presión, apoyó como norma que se realice cada 2 horas; sin embargo, eso no fue sostenido como un tratamiento estándar [3].
Desafortunadamente, la inestabilidad hemodinámica puede exacerbarse al rotar a los pacientes, lo que puede conducir a un aumento del riesgo en esa población de enfermos [19,20], como también la presencia de dispositivos médicos (tubos endotraqueales, sondas nasogástricas, manguitos de presión), en pacientes críticamente enfermos [21].
Otras características claves que han demostrado disminuir el riesgo de úlceras por presión, incluyen el uso de colchones de baja presión, la implementación de un protocolo estandarizado de atención y aumentar la conciencia del equipo profesional con la retroalimentación de las tasas de úlceras por presión [22,26]. El seguimiento de esas prácticas ha conducido a reducciones significativas de las úlceras por presión en múltiples escenarios de atención médica [27-30].
Este estudio comprobó la hipótesis de que la implementación de un equipo responsable por rotar y reposicionar a todos los pacientes hemodinámicamente estables cada 2 horas, podría disminuir la formación de las úlceras por presión en la unidad quirúrgica de cuidados intensivos (UQCI)
Métodos
Ubicación
Este estudio fue llevado a cabo en una UQCI de 20 camas dentro del Emory University Hospital, un hospital académico de 579 camas. La población rutinaria de pacientes en la UQCI incluye a los de cirugía general, trasplante de órganos sólidos (hígado, riñón, páncreas, mano), ORL y urología. La relación personal de enfermería:paciente fue de 2:1 a lo largo de todo el estudio, aunque una minoría de pacientes muy enfermos tuvo una relación 1:1. Dos asistentes de atención del paciente (AAP) del equipo de la UQCI realizaron todas las rotaciones.
Recolección de los datos de base
A nivel basal, el personal de enfermería de cabecera fue alentado para realizar rotación y reposicionamiento frecuentes de los pacientes, pero no se estableció una frecuencia estándar para ello. Entre diciembre de 2008 y marzo de 2010, se efectuaron auditorías para medir la incidencia de las úlceras por presión. Se utilizó un abordaje puntual de prevalencia, para que todos los pacientes en la UQCI, en un día determinado, fueran examinados buscando la presencia de úlceras por presión. Inicialmente, las auditorías fueron realizadas trimestralmente, pero luego se aumentó la frecuencia a bisemanal.
Se efectuó un total de 15 auditorías. En consecuencia, hubo 15 días diferentes previos a la intervención detallada más abajo, en los que cada paciente en la UQCI fue evaluado en búsqueda de úlceras por presión. En los estadios iniciales de la recolección de datos, los mismos fueron colectados una vez cada 3 meses, pero para la finalización de la recolección, los datos fueron colectados cada 2 semanas.
Aunque el personal de enfermería registraba, entre las auditorías, si los pacientes tenían o no úlceras por presión como parte de su evaluación diaria, no se recolectó ninguna información formal sobre la incidencia de úlceras por presión fuera de los 15 días en los que las auditorías fueron realizadas. Todas las auditorías fueron ejecutadas por personal de enfermería especializado (PEE) y fueron estadificadas de acuerdo con el criterio de estadificación del National Pressure Ulcer Advisory Panel. También se registró la ubicación anatómica de todas las úlceras por presión.
Intervención
Después de determinar que las tasas de úlceras por presión eran más altas que las deseadas, con base en las auditorías mencionadas, se ideó una intervención con el intento de disminuir esa incidencia. Primero, para asegurar la consistencia en la evaluación y reposicionamiento, todo el personal de enfermería registrado (PER) y los AAP, recibieron un entrenamiento en línea sobre la prevención de las úlceras por presión y la escala de puntaje de Braden.
Luego, todos los AAP fueron sometidos a un entrenamiento en la mecánica de las rotaciones. Luego del mismo, un equipo de 2 AAP (el “equipo de rotación”) fue encargado de rotar y reposicionar a todos los pacientes hemodinámicamente estables cada 2 horas, durante las 24 horas. La estabilidad hemodinámica fue definida como una presión sistólica >90 mmHg, frecuencia cardíaca con ritmo sinusal normal o ritmo sin riesgo de vida y saturación de oxígeno por oxímetro de pulso (SpO2) >88% o recuperación del rango normal dentro de los 2 a 5 minutos.
Antes de rotar al paciente, los AAP del equipo de rotación comprobaron, con el personal de enfermería de cabecera, si el paciente estaba hemodinámicamente inestable o si había alguna otra contraindicación para la rotación. No se realizaron rotaciones en los pacientes que el personal de enfermería clasificó ya sea como hemodinámicamente inestables o con alguna otra contraindicación y fueron reevaluados posteriormente para determinar la conveniencia de rotarlos cada 2 horas.
Después de la creación del equipo de rotación, todos los pacientes en la UQCI fueron examinados en búsqueda de úlceras por presión semanalmente, por un total de 15 semanas, entre abril y septiembre de 2010, por el mismo PEE que realizó las auditorías previas. En consecuencia, hubo 15 días diferentes después de la intervención, en los que cada paciente de la UQCI fue evaluado en búsqueda de úlceras por presión. Aunque la recolección de datos se hizo más frecuentemente después de la intervención que antes, se analizó un número idéntico de días, tanto antes como después de la implementación del equipo de rotación, en los que cada paciente de la UQCI fue examinado en búsqueda de úlceras por presión.
Al igual que antes de la intervención, aunque el personal de enfermería registraba si los pacientes tenían o no úlceras, como parte de su evaluación diaria entre auditorías, no se recolectó información formal sobre la incidencia de úlceras por presión fuera de los 15 días en los que se efectuaron las auditorías.
En ambos grupos (pre y post intervención) si un paciente permanecía en la UQCI por más de una evaluación, era contado sólo una vez y se le asignaba el peor resultado de toda la evaluación (por ej., si un paciente tenía una úlcera por presión que había progresado entre la primera y la segunda evaluación, se registraba el estadio más alto). En ambos grupos, cada paciente en la UQCI fue evaluado en búsqueda de úlceras por presión en los días cuando se realizaba la auditoría y ninguno fue excluido del análisis final.
A lo largo de toda la duración del estudio, la cama en la que era instalado el paciente era protocolizada. La mayoría de los pacientes eran colocados sobre un colchón para alivio de la presión AccuMax 9000 (Encompass). Se usaron, por protocolo, camas especiales para condiciones médicas especiales (por ej., síndrome de dificultad respiratoria aguda) o según el tipo de paciente (por ej., pacientes bariátricos).
Para señalar, el árbol protocolizado de decisión que determinó en que cama era colocado el paciente fue idéntico en las fases pre y post intervención del estudio. El comité institucional de revisión de la Emory University aprobó el estudio y dispensó el requerimiento de obtener un consentimiento informado por escrito.
Estadísticas
Los datos fueron analizados usando el programa estadístico GraphPad Prism 5.0 para Windows (GraphPad Software). La comparación de los grupos se analizó usando la prueba no apareada de t o la exacta de Fisher, dependiendo del tipo de datos. Se aplicó la corrección de Welch a la prueba de t para el puntaje de Braden, debido a variaciones desiguales en las poblaciones. Un valor de p < de 0,05 fue considerado estadísticamente significativo.
Resultados
Tasa basal de úlceras por presión
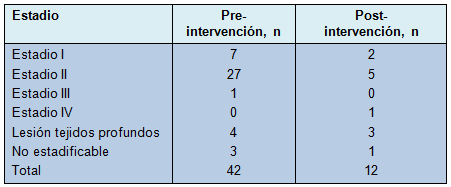
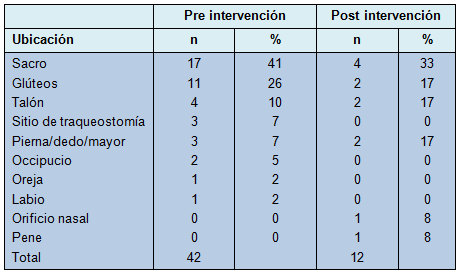
Antes de la implementación del equipo de rotación, hubo un total de 42 úlceras por presión identificadas en 278 pacientes. Un promedio de 2,8 úlceras por presión fue identificado cada vez que se evaluó la UQCI para la prevalencia de las úlceras (rango 0 a 7/días auditados). La mayoría de ellas eran úlceras en estadio II (Tabla 1) y estaban localizadas en el sacro o en los glúteos (Tabla 2). Para señalar, un total de 4 pacientes en esta cohorte tenían 2 úlceras por presión.
• TABLA 1: Prevalencia de las úlceras por presión antes y después de la implementación del equipo de rotación
• TABLA 2:Ubicación anatómica de las úlceras por presión
Efecto del equipo de rotación sobre la tasa de úlceras
Después de la implementación del equipo de rotación, hubo un total de 12 úlceras por presión identificadas en 229 pacientes. Un promedio de 9,87 úlceras por presión fue identificado cada vez que la UQSI fue evaluada en relación con la prevalencia de úlceras (rango 0 a 2/días auditados, p < 0,0001).
Aunque el número de úlceras por presión avanzadas fue similar antes y después de la implementación del equipo de rotación, hubo un descenso marcado en las úlceras en estadios I y II después de la intervención (Tabla 1), sugiriendo que el equipo de rotación disminuyó la formación de úlceras por presión en el estadio más temprano. Para señalar, un único paciente en esta cohorte tenía una herida sacra y desarrolló una úlcera separada de talón 20 días después.
El lugar anatómico de las úlceras de presión después de la implementación del equipo de rotación fue generalmente similar al del grupo pre intervención, con el sacro y los glúteos siendo las ubicaciones más comunes para el desarrollo de las úlceras por presión (Tabla 2). No se documentaron complicaciones significativas por la rotación después de su implementación.
Características de los pacientes con úlceras por presión
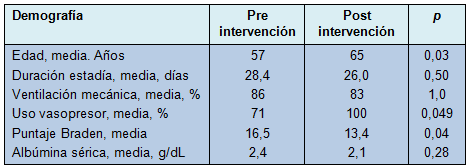
La gran mayoría de los pacientes que desarrollaron úlceras por presión requirieron ventilación mecánica y vasopresores (Tabla 3). Adicionalmente, los pacientes con úlceras por presión tuvieron estadías prolongadas en la UQCI, con una duración promedio cercana a 1 mes. Los pacientes que desarrollaron úlceras por presión después de la implementación del equipo de rotación, tuvieron puntajes de Braden significativamente más bajos que aquellos que desarrollaron úlceras por presión antes de la implementación (p = 0,04).
• TABLA 3: Datos demográficos de los pacientes que desarrollaron úlceras por presión
Discusión
Este estudio demostró que la implementación de un equipo responsable de rotar a los pacientes cada 2 horas, disminuyó dramáticamente la incidencia de las úlceras por presión en una UQCI. Notablemente, hubo una marcada disminución de las úlceras en estadios I y II en pacientes con bajo riesgo.
Existe un número de potenciales implicaciones de este estudio. Primero, casi todas las úlceras por presión prevenidas en el estudio eran de estadios tempranos. Antes de la intervención, se detectaron 34 úlceras en estadios I y II y 8 úlceras graves (estadio III o mayor), en 278 pacientes.
En contraste, después de la implementación del equipo de rotación, se detectaron 7 úlceras en estadios I y II y 5 úlceras graves, en 229 pacientes. Eso sugiere fuertemente que las úlceras en estadios I y II son prevenibles con la rotación frecuente, mientras que las úlceras avanzadas pueden no ser prevenibles. Esto va en contra de la definición de los Centers for Medicare and Medicaid Services, de que las úlceras por presión de estadio III o mayor son “eventos negativos” y sugiere que las úlceras etiquetadas como prevenibles puedan ser las que son inevitables.
Los autores de este trabajo sospechan que la razón para ello es que los pacientes hemodinámicamente inestables fueron excluidos de las rotaciones a la luz de las preocupaciones de que ello podría empeorar su estado clínico. Eso es apoyado por el hecho de que el 100% de los pacientes que desarrollaron úlceras por presión después de la implementación del equipo de rotación, requirieron soporte vasopresor para mantener su presión arterial media > 65 mmHg, lo que significa que cada uno de ellos había sido excluido de las rotaciones, basado en su inestabilidad hemodinámica.
Los datos también muestran que el puntaje Braden promedio en los pacientes que desarrollaron úlceras por presión fue significativamente más bajo después de la implementación del equipo de rotación, lo que significa que esos pacientes tenían un riesgo más alto de desarrollarlas. Eso es concordante con el hecho de que los pacientes que desarrollaron úlceras por presión, después de la implementación del equipo de rotación, tuvieron una incidencia más alta de uso de vasopresores y eran de más edad.
Entre la mitad y los dos tercios de las úlceras por presión en ambos grupos, pre intervención y post intervención, se localizaron sobre el sacro o los glúteos (67% en el grupo pre, 50% en el grupo post). Eso es concordante con hallazgos previos de que el sacro y los glúteos son las ubicaciones más comunes de las úlceras de presión adquiridas en la UCI [4].
Aunque las úlceras sacras y glúteas representaron una proporción significativa, tanto antes como después de la implementación del equipo de rotación, el número real de úlceras sacras o glúteas disminuyó desde 28 antes de la implementación hasta 6 después de su iniciación. Eso es concordante con el beneficio teórico de la rotación y el reposicionamiento para prevenir la presión sobre las superficies frágiles de la piel.
También es concordante con la observación hecha en otras UCI de que, a pesar de los mejores esfuerzos, el personal de enfermería de cuidados críticos pudo no haber estado rotando y reposicionando rutinariamente a sus pacientes, durante el período de base de la recolección de los datos. Para señalar, el uso aumentado de dispositivos de soporte en la UQSI (tubos endotraqueales, sondas nasogástricas, cánulas nasales) puede llevar también a una mayor incidencia de úlceras por presión, en áreas sujetas a presión constante por esos dispositivos, tales como el labio o la nariz. No obstante, se halló que las úlceras relacionadas con los dispositivos no fueron una fuente significativa de úlceras antes o después de la implementación del equipo de rotación.
Las úlceras por presión son costosas para los pacientes, en términos de dolor, imagen corporal y potencial prolongación de los cuidados hospitalarios [29]. Además, con la atención cada vez mayor puesta sobre el costo de la atención médica en los EEUU [32], las úlceras por presión poseen una carga financiera significativa para el sistema de salud. Aunque el costo preciso de las úlceras por presión permanece poco claro, las estimaciones del costo diario de atención van desde los $ 500 dólares a los $ 5.000 dólares, dependiendo de la severidad de la úlcera [4].
Usando el costo estimado más bajo de $ 500/día, la prevención de una única úlcera en una población de pacientes con una estadía promedio de aproximadamente 28 días (Tabla 3), podría resultar en un ahorro de $ 14.000 dólares. Un descenso de 25 úlceras por presión/año (menos de lo observado en el punto de prevalencia de este estudio) podría resultar en un ahorro de $ 350.000 dólares por año. Aunque eso debe ser balanceado contra el salario y los beneficios de los AAP del equipo de rotación, sugiere que es una estrategia costo-efectiva para disminuir las úlceras por presión.
Para poner en funcionamiento un equipo de rotación durante las 24 horas del día, 7 días a la semana, las opciones incluyen contratar nuevos AAP dedicados exclusivamente a rotar pacientes, reasignar AAP existentes cambiando sus obligaciones laborales (la estrategia usada por los autores de este trabajo), o una combinación de ambas. En consecuencia, aunque se requiera contratar personal totalmente nuevo para un equipo de rotación (lo que no ocurrió en este caso), el retorno de la inversión podría aún ser significativo y el desembolso financiero requerido para prevenir las úlceras por presión sería justificable.
Para poder comprender más completamente los desafíos y oportunidades relacionados con mantener el equipo de rotación, los autores de este trabajo consideran apropiado resumir los 2 años de seguimiento alejado después de la conclusión del estudio. El equipo de rotación, como fue delineado a lo largo de todo el manuscrito, existió durante las 15 semanas de duración del estudio.
A pesar del éxito al disminuir dramáticamente la tasa de úlceras por presión, requirió el recurso de 2 AAP cuyo trabajo primariamente consistió en comenzar por un extremo de la UCI, rotando al paciente y así sucesivamente hasta alcanzar el otro extremo de la UCI y luego comenzar todo el proceso nuevamente. Aunque hay argumentos en apoyo de la viabilidad de esa estrategia, tanto en términos de seguridad del paciente como de gasto fiscal, al final de las 15 semanas del estudio se tomó la decisión de alterar la composición del equipo de rotación para incluir un único AAP y a la enfermera/o de cabecera. Eso liberó a un AAP para hacer más trabajos, mientras que añadió una modesta cantidad de trabajo para el personal de enfermería de cabecera, que fueron responsables de rotar a sus 2 pacientes cada 2 horas (en lugar de un AAP que era responsable por rotar hasta 20 pacientes).
En consecuencia, permaneció el concepto de rotación, pero el equipo de rotación fue reconfigurado para incluir 1 AAP y 10 a 12 diferentes enfermeras/os de cabecera. Inicialmente, esa nueva variante del equipo de rotación (1 AAP, 1 enfermera/o) fue exitosa, manteniéndose baja la tasa de úlceras por presión. Con el tiempo y con el cambio del director de enfermería de la UQCI, hubo un cierto “avance” en la responsabilidad del AAP, dándosele tareas adicionales, no siendo la rotación su única responsabilidad. Con ello, la tasa de úlceras por presión aumentó con el paso del tiempo. A su vez, eso llevó a una revitalización formal del equipo modificado (1 AAP, 1 enfermera/o de cabecera) en octubre de 2011, con la subsiguiente caída en las tasas.
Aunque las auditorías semanales en los pasados 2 años apoyan el concepto de que una variante en el equipo de rotación se asocia con tasas bajas de úlceras por presión, los autores de este trabajo han elegido no incluir los datos existentes, porque sería difícil compararlos con la información contenida en los resultados, por varias razones.
Primero, aunque el equipo de rotación constituido como se menciona en la sección de Resultados (2 AAP), fue fácilmente mensurable, los autores no pudieron obtener una fecha precisa en que el personal de enfermería o los AAP comenzaron a tener tareas adicionales.
Segundo, mantienen en la actualidad los registros de todas las úlceras por presión al momento de la admisión en la UQCI, por lo que se esperaría que su tasa pudiera ser diferente que cuando no las registraban en la admisión. Finalmente, en el marco de tiempo delineado en la sección de Resultados, las úlceras por presión fueron registradas por una única persona (MDS). Ella ha entrenado en la actualidad a un equipo de 6 enfermeras/os registrados para evaluar las úlceras por presión y, aunque se asume que las úlceras están siendo evaluadas de manera similar, independientemente de quien las estadifica, la introducción de 5 nuevas personas para estadificar las úlceras, introduce una variable que no existía durante el estudio. En conjunto, los autores pueden establecer en líneas generales que, cuando una variante enfocada del equipo de rotación ha estado en su lugar, las tasas han sido bajas y que cuando el foco ha sido alterado de alguna manera, las tasas han sido más altas, lo que llevó a una revitalización de los esfuerzos y al subsiguiente descenso de las tasas de úlceras por presión.
Este estudio tiene varias limitaciones. Al ser un estudio pre y post intervención, los autores no pudieron descartar que otros factores, no relacionados con la implementación del equipo de rotación, fueran responsables por el descenso en las tasas de úlceras por presión. Por ejemplo, todo el personal de enfermería registrado y los AAP recibieron un entrenamiento en línea sobre la prevención de las úlceras por presión y el puntaje de la escala de Braden, por lo que es posible que el descenso de las úlceras por presión se debiera, al menos en parte, al aumento de conocimiento y de los cuidados preventivos, en oposición a la rotación y reposicionamiento realizados por el equipo de rotación.
Los autores de este trabajo tampoco saben cómo se presentaron muchas úlceras por presión al momento de la admisión, a lo largo de todo el estudio, aunque eso se registra rutinariamente en la actualidad. No hay evidencia de que hubiera cambiado la población de pacientes con el tiempo, como se discutirá luego, pero es posible que una mejor atención en los pacientes que son admitidos por un plazo largo, pueda haber sido responsable por algo del descenso de las tasas de úlceras por presión visto con el paso del tiempo.
Asimismo, la frecuencia de las evaluaciones difirió entre las fases pre y post intervención. Las evaluaciones basales fueron realizadas inicialmente de manera trimestral y luego aumentadas a bisemanal, como parte de una iniciativa interna de mejora de la calidad. Cuando se reconoció el problema de la elevación persistente en las tasas de las úlceras por presión, se ideó un equipo de rotación como una intervención y se tomó la decisión de examinar la UQSI semanalmente, en búsqueda de las úlceras por presión.
Aun cuando se efectuó un número idéntico de auditorías pre y post intervención, es teóricamente posible que el lapso de tiempo más corto examinado después de la intervención, condujera a la evaluación de una población diferente de pacientes antes y después de la implementación del equipo de rotación. Sin embargo, la duración de la estadía fue similar para todos los pacientes admitidos en la UQCI a lo largo de todo el curso del estudio, independientemente de si habían desarrollado úlceras por presión (datos no mostrados), sugiriendo que la agudeza global de la UQCI no difirió en las fases pre y post intervención del estudio, aunque los autores no tienen los puntajes APACHE II, que hubieran reforzado esa conclusión.
Al mismo tiempo, es importante señalar que el grupo pre intervención contuvo 278 pacientes, mientras que el grupo post intervención contuvo 229 pacientes. Eso significa que el censo promedio en la UQCI disminuyó desde 18,5 hasta 15,3 pacientes/día en las 30 veces que cada paciente fue evaluado en la UQCI, en búsqueda de la presencia de úlceras por presión y los autores no pueden descartar que un censo ligeramente más bajo lleve a una mayor atención de los pacientes individuales (aunque la relación paciente:personal de enfermería no cambió) con afectación de la tasa de úlceras por presión.
Dado que el número total de pacientes en el grupo post implementación fue un 18% más bajo que el de pacientes en el grupo pre, sería razonable esperar un número más bajo de úlceras en el grupo post. No obstante, si la prevalencia de las úlceras fuera idéntica antes y después de la implementación del equipo de rotación, debieron haber existido 35 úlceras en el grupo post, en lugar de las 12 úlceras que fueron realmente documentadas.
Las auditorías no fueron realizadas para determinar si los pacientes eran efectivamente rotados 12 veces por día, ni se documentó cuantos pacientes no fueron rotados porque se los consideró muy inestables para ello. Con la atención cada vez mayor puesta recientemente sobre los beneficios de la movilidad en la UCI [33], es también poco claro si la inestabilidad hemodinámica debería ser un criterio absoluto de exclusión, cuando se decide rotar o no a los pacientes [34].
Finalmente, no queda en claro cuan fácilmente se pueden adaptar los resultados de este estudio a otras UCI debido a cuestiones logísticas, dado que la rotación de pacientes a intervalos programados es físicamente demandante y requiere o la contratación de personal nuevo o la reasignación del existente, lo que podría llevar a que otras tareas igualmente importantes no sean completadas, un tema que los autores investigaron en la extensión del seguimiento alejado.
Conclusiones
A pesar de esas limitaciones, este estudio demostró que la implementación de un equipo dedicado a rotar a todos los pacientes hemodinámicamente estables de la UQSI cada 2 horas, durante todo el día, eliminó prácticamente las úlceras de estadios I y II. No se sabe si esa disminución en las úlceras por presión es generalizable a otras UCI y los autores creen que eso debería ser tema de rigurosos estudios adicionales.
♦ Comentario y resumen objetivo: Dr. Rodolfo D. Altrudi