La apendicitis es la causa más común de cirugía por dolor abdominal no traumático entre los niños que acuden al departamento de emergencias (DE). El diagnóstico de apendicitis por examen clínico sigue siendo difícil de alcanzar, y las tasas de apendicitis perforada en la población pediátrica son altas debido a que su presentación se superpone con muchas otras enfermedades de la infancia que causan dolor abdominal.
El diagnóstico temprano de apendicitis es importante debido al aumento de la morbilidad, mortalidad y costos asociados a la apendicitis perforada.
Aunque no existe un gold estándar diagnóstico para apendicitis, se han desarrollado 2 puntajes de calificación: el Puntaje de Alvarado y el Puntaje de Apendicitis Pediátrica (Pediatric Appendicitis Score, PAS) de Samuel, para ayudar al diagnóstico preciso de apendicitis.
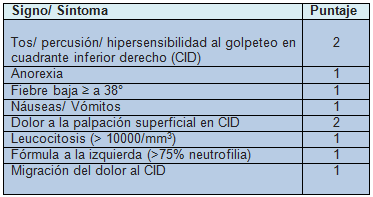
El PAS es un puntaje que fue reportado por primera vez por Samuel en el Journal of Pediatric Surgery en el 2002. Los términos Puntaje y PAS de Samuel se utilizan de manera intercambiable (ver Tabla 1). Una puntuación de 1 a 3 se considera negativa para apendicitis, mientras que las puntuaciones de 8 a 10 se consideran positivas.
En su estudio de derivación, Samuel no definió con precisión el porcentaje de neutrofilia o el grado de elevación de la temperatura como un componente del PAS. Los autores del presente estudio han elegido utilizar un recuento diferencial de 75% de neutrófilos o superior y una temperatura de ≥ 38° C como punto de corte objetivo. Esto es similar a otros estudios que validaron el PAS. Estos dos sistemas de puntuación se componen de 8 componentes, con una puntuación total de 10.
Tabla 1. Puntaje de Apendicitis Pediátrica (Pediatric Appendicitis Score, PAS)
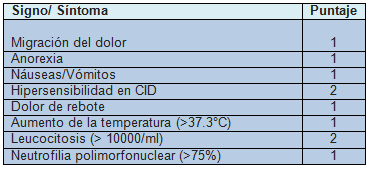
El Puntaje de Alvarado fue desarrollado inicialmente en 1986 para su uso en la población adulta. Ha sido validado en un estudio posterior que incluyó a pacientes pediátricos. (Ver Tabla 2). Las puntuaciones de Alvarado de 1 a 4 son negativas para apendicitis, mientras que las puntuaciones de 9 a 10 se consideran diagnósticas de apendicitis. Al igual que el PAS, también tiene 8 componentes con diferencias en la definición de la fiebre y los descriptores de signos peritoneales tras el examen clínico.
Tabla 2. Puntaje de Alvarado
El PAS fue publicado y orientado a la población pediátrica exclusivamente. Desde entonces se utilizó en otros estudios que también demostraron las limitaciones de utilizar exclusivamente el PAS para identificar a los pacientes con apendicitis aguda.
No se tiene conocimiento de ningún estudio prospectivo previo que haya utilizado una puntuación clínica y la ecografía o ultrasonido (US) para la estratificación del riesgo de los pacientes con dolor abdominal con sospecha de apendicitis que se presentaron al DE.
El objetivo del presente estudio fue evaluar la precisión diagnóstica de una vía clínica para la sospecha de apendicitis usando el PAS de Samuel y la ecografía como la técnica de imagen primaria. La hipótesis de los autores es que la sensibilidad y especificidad del PAS con el uso selectivo de la ecografía serían superiores al PAS solo.
Métodos
Este fue un estudio prospectivo, observacional, realizado en el DE pediátrico de nivel terciario, urbano, independiente, de los autores con un censo anual de 84.000 consultas de pacientes.
Antes del inicio del estudio se obtuvo la aprobación de la junta de revisión institucional apropiada con dispensa del consentimiento informado para la cumplimentación de los formularios de datos y revisión de las historias clínicas. Se inscribieron pacientes con edades entre 3 y 17 años, con dolor abdominal y sospecha de apendicitis basada en la evaluación inicial por parte del médico de urgencias.
Se excluyeron los pacientes con enfermedad inflamatoria intestinal conocida, enfermedad de células falciformes, uso crónico de esteroides o inmunosupresión crónica. También se excluyeron los pacientes que tenían una tomografía computada (TC) de abdomen antes de la llegada a la institución y los que recibieron antibióticos antes de la llegada.
La práctica habitual del departamento para los niños que se presentan con sospecha de apendicitis es la administración de un bolo de 20 ml/kg de líquidos endovenosos isotónicos junto con pruebas básicas de laboratorio y un período de observación en el servicio de urgencias. Esto incluye un análisis de sangre completo, análisis de orina y pruebas metabólicas.
Además, según el criterio clínico del médico tratante, se puede realizar una radiografía de tórax y/o una radiografía simple de abdomen para excluir diagnósticos alternativos. Aunque la vía clínica no requiere una duración específica de la observación, normalmente este periodo implica el tiempo hasta la finalización del bolo inicial y la recepción de resultados de pruebas de laboratorio (Figura 1).
Figura 1. Diagrama de flujo de la vía clínica para el manejo de la sospecha de apendicitis.
.jpg)
El PAS fue asignado por el médico en el DE cuando los resultados del hemograma estaban disponibles.
La vía clínica de los autores involucró la estratificación del riesgo basada en el PAS. Los pacientes con PAS de 1 a 3 (baja probabilidad de apendicitis) fueron dados de alta desde el hospital y recibieron una llamada telefónica de seguimiento dentro de las 24 horas o, en caso justificado, internados en el servicio de pediatría general, con un diagnóstico alternativo y sin consulta quirúrgica.
Los participantes con un PAS de 4 a 7 (probabilidad intermedia de apendicitis) tenían una ecografía centrada en el cuadrante inferior derecho y se llevó a cabo después de un período de observación e hidratación parenteral en el servicio de urgencias. La duración de la observación y la decisión de obtener el US se dejó a discreción del médico tratante.
Si la ecografía era negativa y no quedaba la sospecha para apendicitis, el paciente fue dado de alta del servicio de urgencias con un teléfono de seguimiento o internado en el servicio de pediatría general con un diagnóstico alternativo y sin consulta quirúrgica. Si la US era positiva o no se mantuvo constante sospecha de apendicitis, se solicitó consulta quirúrgica.
Si se justificaba, la TC solo se realizó después de la consulta con cirugía pediátrica. Se utilizó el informe escrito de la ecografía desde el radiólogo de guardia para ayudar a la toma de decisiones médicas. A los efectos de este estudio, los resultados de los USs se dicotomizaron como positivos o negativos. Si el apéndice se visualizaba y se reportaba como anormal o si el informe era sugestivo de apendicitis en base a signos secundarios de inflamación en el cuadrante inferior derecho, el resultado se consideraba positivo. La ecografía se consideró negativa si el apéndice se visualizaba normal o si no se visualizaba y no había hallazgos secundarios que sugirieran apendicitis.
Los criterios para un US positivo o negativo se establecieron a priori. Los resultados ecográficos se clasificaron de forma binaria en base a la evidencia de la literatura reciente sobre radiología pediátrica al examinar los métodos para mejorar el rendimiento diagnóstico de esta modalidad en la práctica clínica.
Los criterios radiológicos específicos como evidencia de signos secundarios de apendicitis, el tamaño del apéndice, y la presencia de apendicolito se dejó a discreción del radiólogo al realizar la ecografía en tiempo real. También se incluyeron deliberadamente informes preliminares, no finales, de radiología en la base de datos del estudio, para reflejar la información disponible en el momento de la toma de decisiones clínicas.
Para los participantes con una puntuación PAS de 8 a 10 (alta probabilidad de apendicitis), se consultó al servicio de cirugía pediátrica para su manejo posterior.
El uso de la TC para ayudar en el diagnóstico de apendicitis no fue un componente específico de la directriz de la vía clínica. Por lo tanto, se obtuvieron imágenes por TC sólo si lo solicitaba el cirujano pediátrico de consulta. Las indicaciones más comunes para realizar una TC eran o para proporcionar información adicional cuando el diagnóstico no era claro o para evaluar un absceso intraabdominal, que pudiera alterar el enfoque de manejo.
Antes de la inscripción de los participantes, la vía clínica fue presentada en una reunión de personal médico y luego mensualmente durante la realización del estudio.
Una copia del algoritmo fue publicada en el área de trabajo, y se compartió una copia electrónica con todos los médicos de urgencias.
El PAS y sus componentes fueron construidos en el registro médico electrónico. Los médicos podrían seleccionar los subcomponentes, y se completaba automáticamente el puntaje acumulado en el registro del paciente.
Se recomendó a todos los médicos participantes notificar al investigador principal (IP) a través de correo electrónico o de texto dentro de las 24 horas de inscribir a un paciente en la vía. Además, el analista de sistemas de información asignado al DE proporcionaba al IP una lista semanal de los pacientes que tenían un PAS registrado en sus listas. Después de la identificación, los datos de los sujetos se introdujeron en una hoja de cálculo electrónica segura para su análisis.
El seguimiento final se obtuvo a través de 3 mecanismos: los hallazgos operatorios y anatomopatológicos de apendicitis después de la intervención quirúrgica, la revisión de los registros médicos de la estadía hospitalaria de los pacientes ingresados en el hospital para observación y seguimiento telefónico a las 24 horas tras el alta de pacientes dados de alta desde urgencias.
El gold estándar para confirmar la presencia de apendicitis fue un informe de patología consistente con inflamación apendicular. La perforación se basó en el hallazgo operatorio de un agujero en el apéndice determinado por el cirujano.
Se utilizaron las siguientes definiciones para evaluar la precisión diagnóstica de la vía clínica: los pacientes fueron considerados como “test positivo", es decir, alta sospecha de apendicitis, si tenían un PAS > 7 o PAS entre 4 y 7 y una ecografía positiva para apendicitis. Los pacientes fueron considerados como "test negativo" si tenían un PAS < 4 o un PAS de 4 a 7 y un US negativo. Los pacientes con una puntuación de 4 a 7 a los que no se les realizó ecografía, ya que mejoraron después de la hidratación o se observó un diagnóstico alternativo también se consideraron “test negativo”.
Análisis de datos
La precisión diagnóstica de la vía clínica se evaluó mediante el cálculo de la sensibilidad, la especificidad y los cocientes de probabilidad positivos junto con intervalos de confianza (IC) del 95% utilizando fórmulas estándar. Para comparar la precisión de la guía de la vía clínica, que es una variable dicotómica, al PAS, que es una variable continua, los autores ajustaron la curva operativa característica del receptor mediante la puntuación PAS solo a la muestra, para obtener un punto de corte óptimo. Se calculó la sensibilidad y la especificidad junto con un IC 95% para el score de PAS basado en este punto de corte óptimo.
Por último, se comparó la precisión diagnóstica de la vía clínica con la de la puntuación PAS sola en la muestra. Todos los análisis se realizaron utilizando el software SAS versión 9.3 (SAS Institute Inc, Cary, NC).
Resultados
Doscientos dieciséis pacientes fueron reclutados durante un período de 11 meses (octubre 2011-agosto 2012). Se excluyeron 20 pacientes del análisis, 2 por inscripción incorrecta porque habían recibido antibióticos previamente y 18 por desvío del protocolo (es decir, imágenes obtenidas con un score < 4 o > 7 o consulta quirúrgica solicitada antes de realizar la imagen avanzada para los pacientes con un puntuación de 4-7).
Se observó un PAS inicial de 1 a 3 en 44 pacientes (22,4%), de 4 a 7 en 119 (60,7%), y de 8 a 10 en 33 (16,9%) sujetos. De los 65 pacientes con diagnóstico de apendicitis, ninguno tenía una puntuación de riesgo bajo, 37 (56.9%, IC 95%: 44,4% -69,2%) tuvieron una puntuación intermedia, y 28 (43.1%, IC 95%: 30,9% - 56,0%) tuvieron una puntuación más alta.
De los pacientes con una puntuación de riesgo bajo, 0 de 44 (0,0%) tuvieron apendicitis. De los pacientes con una puntuación intermedia, 37 de 119 (31,1%) tenían apendicitis. De los pacientes con una puntuación de alto riesgo, 28 de 33 (84,8%) tenían apendicitis. Se observó apendicitis perforada en 18 de 65 (15,4%) pacientes.
La ecografía se realizó en 128 (65,3%) pacientes, de los cuales 48 (37,5%) fueron positivos para apendicitis. Los consultores quirúrgicos solicitaron TC abdominal en 13 (6,6%) pacientes. De los 68 pacientes que se sometieron a una operación, en 29 (42,6%) no se realizaron imágenes. Noventa y nueve de 196 pacientes fueron ingresados para observación o cirugía (50.5%, IC 95%: 43,3% - 57,7%).
El seguimiento telefónico se estableció en 91 de 97 (93,8%) de los pacientes que fueron dados de alta de los servicios de urgencias y sin diagnóstico de apendicitis, lo que resultó en una tasa total de seguimiento del 96,9% (190 de 196 pacientes que completaron la vía). Tres de los 68 pacientes que fueron sometidos a apendicectomía tenían un apéndice normal (4,4%; IC 95%: 0.09% -12,4%).
Dos de estos pacientes fueron ingresados con un PAS de probabilidad intermedia y ecografía negativa. El otro paciente presentó un PAS de baja probabilidad, fue dado de alta, y llamó de nuevo por continuar el dolor abdominal severo. Finalmente se le diagnosticó infarto omental.
Uno de los participantes con puntuación de PAS de probabilidad intermedia y US negativo fue dado de alta desde el servicio de urgencias después de que se consideró que había mejorado clínicamente con hidratación intravenosa. En el seguimiento de una llamada telefónica al día siguiente, se le aconsejó volver al servicio de urgencias para la reevaluación y finalmente fue diagnosticado con ruptura del apéndice.
En el punto de corte óptimo para los PAS, las puntuaciones tuvieron características de rendimiento modesto, con una sensibilidad del 81,5% (IC 95%: 70,0% -90,1%) y una especificidad del 71,0% (IC 95%: 62,4% -78,6%). La vía clínica de este estudio tuvo una sensibilidad del 92,3% (IC 95%: 83,0% -97,5%), una especificidad del 94,7% (IC 95%: 89,3% -97,8%), un cociente de probabilidad (+) de 17,3 (IC 95%: 8,4-35,6) y cocientes de probabilidad de 0,08 (IC 95%: 0,04 a 0,19).
La mediana de tiempo para la consulta quirúrgica fue de 209,5 (rango intercuartil [RIC] 163,5-310,5) minutos desde la llegada al triage y de 127,5 (RIC 79,0-182,5) minutos para la evaluación inicial por parte de un médico de urgencias. La mediana de estadía fue de 374 minutos (RIC 290,0-475,5). La tasa de uso de la TC fue del 6,6% (13 de 196).
Ocho pacientes que no cumplían con las normas fueron diagnosticados con apendicitis.
Discusión
Se evaluó prospectivamente una vía clínica colaborativa, combinando el PAS con el uso selectivo de la ecografía como la técnica de imagen diagnóstica primaria para pacientes con sospecha de apendicitis. Los resultados demuestran que la precisión diagnóstica de la vía clínica para estratificar el riesgo de los pacientes con sospecha de apendicitis fue superior a la utilización de PAS solo, mejorando significativamente la sensibilidad y la especificidad. El cociente de probabilidad para una prueba permite a un clínico actualizar su estimación de la probabilidad de la enfermedad.
Usando la presente guía de la vía clínica, la probabilidad de que un paciente con apendicitis tenga un "test" positivo es 17,3 veces mayor que para un niño sin apendicitis. Por el contrario, la razón de probabilidad negativa de 0,08 dice cuánto menor es la probabilidad de que un niño con apendicitis tenga un resultado negativo en comparación con alguien sin apendicitis.
Varios estudios han evaluado prospectivamente las puntuaciones de Samuel y Alvarado en pacientes pediátricos. Ningún marcador fue suficiente como ente independiente para establecer el diagnóstico de apendicitis. Este dilema ha conducido a la reciente tendencia a depender de la realización de imágenes de diagnóstico en la evaluación de la sospecha de apendicitis pediátrica. La tomografía computada, la modalidad de imagen de elección, ha mejorado el diagnóstico de apendicitis. Como resultado, el uso de la TC para el diagnóstico de apendicitis pediátrica ha aumentado.
Una revisión de 10 años de los datos de la Encuesta Nacional de Atención Médica Ambulatoria en pacientes < 19 años de edad que acuden a un DE pediátrico observó un aumento en el uso de la TC del 0,9% en 1998 al 15,4% en 2008.
Por otra parte, los datos de los servicios de cirugía pediátrica en 2 centros sugieren que la evaluación inicial por sospecha de apendicitis en un hospital de la comunidad se asocia con una mayor utilización preoperatoria de TC en comparación con un hospital de niños (50% -75,2% vs 26,3%).
Recientemente, debido a las crecientes preocupaciones que rodean los riesgos de exposición a la radiación en los niños, la ecografía se ha convertido en la modalidad cada vez más popular de imagen de diagnóstico de primera línea, en especial en las instalaciones pediátricas de nivel terciario donde ecografistas pediátricos están fácilmente disponibles.
Sin embargo, la visualización del apéndice por US puede ser variable, y puede conducir a muchos estudios no concluyentes. Sin embargo, a pesar de un uso juicioso del diagnóstico por imágenes y el desarrollo de protocolos para el diagnóstico de la apendicitis, las tasas de apendicectomías negativas en los niños siguen siendo altas, y van del 4,4% al 13%.
Pocos estudios han examinado sistemáticamente las características de rendimiento de la utilización de una vía clínica que combina un puntaje de calificación de apendicitis objetivo con diagnóstico por imagen selectiva para los niños con sospecha de apendicitis.
Este estudio ha demostrado que el uso de una vía clínica que combina una puntuación de calificación clínica y el uso selectivo del US puede mejorar la exactitud de la estratificación del riesgo de sospecha de apendicitis en el servicio de urgencias.
Por otra parte, esto se logró al tiempo que se limitó el uso de la TC para el 6,6% de los pacientes y el mantenimiento de una baja tasa de apendicitis perdidas y apendicectomías negativas.
En un estudio reciente en DE pediátricos canadienses que evaluó las variables de los sitios en relación al tiempo de estadía de los niños con sospecha de apendicitis, la duración media de estadía en el DE fue de 438 minutos, con un rango de 321 a 638 minutos entre los mayores y menores tiempos.
Los autores del presente estudio han podido mantener la longitud de la estadía de los pacientes en el DE dentro de los parámetros publicados de estadía, a pesar de tener que traer a los técnicos de ecografía desde su casa para las solicitudes de realización de imágenes que se produjeron después de las horas regulares de trabajo. Es de destacar que el 43% de los pacientes de la población de estudio llegó al triage después de las 17:00 hs.
Existen varias limitaciones en este estudio. Sin un grupo control comparativo, no fue posible evaluar objetivamente el impacto de la vía clínica sobre el uso de la TC y la duración de la estadía en el servicio de urgencias en los pacientes con sospecha de apendicitis.
Debido a que no se rastrearon los pacientes con sospecha de apendicitis que no se inscribieron en este período, es posible que algunos pacientes con sospecha de apendicitis fueran evaluados en el servicio de urgencias y no estuvieran inscriptos en el estudio.
Datos recientes sugieren que el valor diagnóstico de un resultado clínico o prueba de laboratorio como un recuento sanguíneo completo puede variar en diferentes momentos de dolor en el cuadrante inferior derecho. En este estudio no se evaluó específicamente la duración del dolor abdominal con respecto a las fechas de las pruebas de imagen o de laboratorio.
Se podría argumentar que se estaba evaluando el impacto de una evaluación sugerida basado simplemente en el PAS y el juicio clínico en lugar de estudiar el impacto de una vía. Aunque el juicio clínico se encuentra indisolublemente vinculado a 2 subcomponentes del PAS (a saber, la evaluación de la sensibilidad de la región inferior derecha, sensibilidad en el cuadrante y la presencia o ausencia de signos peritoneales) el papel del juicio clínico fue minimizado mediante la adopción de una valoración objetiva para estratificar el riesgo de los pacientes, junto con estrictos criterios para la solicitud de imágenes avanzadas y la consulta quirúrgica con el especialista. Esto disminuyó la variación en la práctica en el estudio diagnóstico de pacientes con sospecha de apendicitis aguda.
Los resultados no pueden ser generalizados a un DE no académico y/o general, que pueden carecer de la disponibilidad en todo el día de ecografistas pediátricos y cirujanos. No fue posible contactar a 6 pacientes en el seguimiento después de haber sido dados de alta del servicio de urgencias.
La fuerza del presente estudio fue que se utilizó un criterio estándar y un estricto protocolo y la puesta en escena de imagen para la evaluación de pacientes con sospecha de apendicitis.
Mediante el uso de un sistema de puntuación clínica objetiva, validado, se puede disminuir la variabilidad en la evaluación del paciente entre los diferentes médicos.
Conclusiones
El presente estudio sugiere que la combinación de una vía clínica PAS y del US para su uso en niños con sospecha de apendicitis que se presentan al DE pediátrico demuestra una mayor sensibilidad y especificidad que el uso del PAS solo. Las instituciones deben considerar la inversión en recursos para mejorar la disponibilidad y experiencia en US abdominal pediátrico, de tal manera que la precisión diagnóstica de apendicitis y la minimización de la exposición a la radiación puedan ser mantenidas en la población pediátrica.
Comentario: Aunque la apendicitis es la causa quirúrgica más común de dolor abdominal en pediatría, su diagnóstico sigue siendo difícil de alcanzar. Los sistemas de puntuación desarrollados no son capaces en forma independiente de lograr alta sensibilidad y especificidad en el diagnóstico de apendicitis en pediatría.
Este estudio, prospectivo y observacional, evaluó la exactitud de una guía de práctica clínica que combina el score de apendicitis pediátrica de Samuel y la ecografía como la técnica de imagen primaria en niños con sospecha de apendicitis, demostrando alta sensibilidad y especificidad.
Concluye con el consejo a las instituciones en la inversión en recursos que aumenten la disponibilidad de especialistas en ecografía pediátrica, que como beneficio secundario podría disminuir la exposición a radiaciones asociada con el uso indiscriminado de la TC.
♦ Resumen y comentario objetivo: Dra. María José Chiolo