► Introducción
La obtención cada vez más frecuente de imágenes abdominales ha llevado a un número más grandes de hallazgos incidentales e inesperados, incluyendo los tumores sólidos del bazo. Los clínicos y cirujanos son, en consecuencia, consultados sobre el estudio diagnóstico y tratamiento recomendado para lesiones que podrían ser asintomáticas e infrecuentes. Con esos desafíos en mente, el propósito de esta revisión fue presentar la epidemiología, describir la presentación típica en el paciente, y brindar los estándares actuales de diagnóstico, imágenes y planificación quirúrgica, para los tumores sólidos del bazo.
La historia de la anatomía, fisiología y cirugía esplénicas ha sido revisada por varios autores [1-3]. Aunque los detalles son debatidos, Adrian Zacarelli pudo haber realizado la primera esplenectomía tan temprano como en 1549 [2]. La esplenectomía total siguió siendo el tratamiento de elección hasta el siglo 20, cuando los investigadores reconocieron altas tasas de infección en algunos niños después de la esplenectomía [4]. La comprensión por los cirujanos de que el bazo tenía una función inmunológica importante y que la infección fulminante post esplenectomía podía ser fatal, condujo al desarrollo y promoción de la esplenectomía parcial y las técnicas de cirugía mínimamente invasiva [5-8].
En la actualidad, las opciones para el tratamiento de la patología esplénica incluyen el manejo médico con observación continua y/o la intervención quirúrgica. Los distintos tipos de intervención disponibles incluyen a la esplenectomía, sea completa o parcial y, para las lesiones quísticas, drenaje percutáneo, fenestración o marsupialización. Las decisiones para el manejo se basarán en parte en la presentación del paciente, pero también en la epidemiología sospechada o conocida de la lesión.
► Epidemiología
Hay pocos estudios epidemiológicos que reportan tumores sólidos esplénicos y metástasis. Los primeros datos fueron recolectados en poblaciones de pacientes con cáncer mediante autopsias. Las enfermedades malignas primarias más comunes del bazo son el linfoma y los angiosarcomas. El compromiso primario del bazo por un linfoma es responsable por < 1% de todos los linfomas [9].
Las metástasis en el bazo son también raras. La prevalencia en estudios tempranos fue reportada entre un 2,3% y 7,1%. Berge [10] reportó la serie más grande, en donde se identificaron 312 metástasis esplénicas en 7.165 autopsias de pacientes con cáncer. De aquellos pacientes identificados con metástasis esplénicas, el 50% tenían metástasis en al menos 5 órganos.
Un estudio clinicopatológico de gran tamaño halló que las metástasis esplénicas de enfermedades malignas no hematológicas eran infrecuentes, con una incidencia de 0,6% en autopsias y del 1,1% en esplenectomía. Las lesiones raramente fueron sintomáticas (8%) [11]. La mayoría de las metástasis esplénicas se acompañan de diseminación multivisceral del tumor. Más recientemente, en 2009, un equipo alemán examinó la frecuencia de las metástasis esplénicas en su institución. Hallaron que el 0,96% de los pacientes con tumores primarios que desarrollaron metástasis, tuvieron metástasis esplénicas. También encontraron que los pacientes fueron más frecuentemente hombres y que la edad media era de 62 años (rango: 26 a 88 años). De esos pacientes, sólo 3 de 29.364 tuvieron tumores esplénicos primarios [12]. Los sitios primarios incluyen: mama, pulmón, colon, ovario y estómago [10].
► Presentación en el paciente
Al igual que cualquier condición médica, los antecedentes y el examen físico brindan el fundamento básico para la evaluación del paciente con una lesión esplénica. No existen características clínicas habituales que puedan asociarse con todos los tumores esplénicos primarios. La esplenomegalia es el hallazgo más común. El dolor en el cuadrante superior también puede observarse [13]. Las metástasis esplénicas pueden presentarse con síntomas de compromiso sistémico, tales como fatiga, pérdida de peso, fiebre, dolor abdominal, esplenomegalia, anemia o trombocitopenia [11-14].
Los pacientes pueden presentarse con síntomas clásicos de dolor en el cuadrante superior izquierdo o un vago malestar abdominal; no obstante, frecuentemente están asintomáticos, con una masa descubierta incidentalmente a través de una imagen obtenida por otros propósitos. Las metástasis esplénicas son detectadas a menudo incidentalmente mediante ecografía o tomografía computada (TC) en exámenes de seguimiento de pacientes con otros cánceres.
► Clasificación de los tumores primarios
Los tumores del bazo pueden categorizarse como linfoides o no linfoides. Típicamente, el diagnóstico se establece radiográficamente. Debido al potencial de complicaciones hemorrágicas, la biopsia del bazo ha sido raramente implementada en los EEUU y Europa. Recientemente, varias series pequeñas han demostrado la seguridad y efectividad de la biopsia esplénica guiada por imágenes para el linfoma, enfermedad metastásica o abscesos [15,16].
Los tumores linfoides son principalmente linfomas Hodgkin o no Hodgkin. Las lesiones linfoides son observadas primero en la pulpa blanca. El proceso puede ser difuso, como se ve en el linfoma nodular, o localizado, con grandes tumores irregulares, como se observa en la Figura 1, con linfoma de células grandes. La ecografía de los tumores linfoides puede mostrar una lesión tanto definida como no homogénea, con bordes netos.
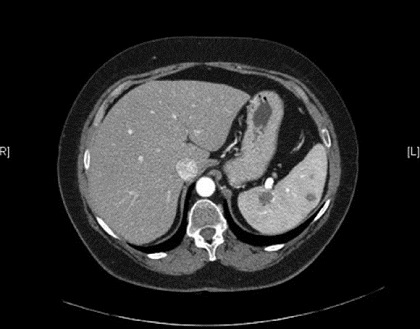
- FIGURA 1: Hemagiomas esplénicos múltiples demostrados como estructuras hipoatenuadas en la TC.
El linfoma esplénico primario es raro, ocurriendo en aproximadamente el 1% al 2% de todos los linfomas, y es más comúnmente difuso, de células B grandes. El linfoma esplénico primario ha sido definido de diferentes maneras. Dasgupta y col. [17], expresaron que el diagnóstico de linfoma esplénico primario puede hacerse con la enfermedad que está confinada al bazo o a los ganglios linfáticos hiliares, sin recidiva después de la esplenectomía [17].
El diagnóstico de linfoma esplénico primario descansa sobre las técnicas de imágenes. El linfoma esplénico primario aparecerá como una gran masa única o múltiples masas esplénicas focales. Las masas son generalmente bien definidas e hipoecoicas. Los pacientes con linfoma esplénico primario se presentan típicamente con síntomas no específicos, incluyendo fiebre, sudoración nocturna y pérdida de peso; y en ocasiones con síntomas específicos, como esplenomegalia y dolor en el cuadrante superior izquierdo [18].
Las masas esplénicas no linfoides pueden ser categorizadas con base en su etiología y/o potencial maligno. La enfermedad metastásica comprende a los tumores secundarios no linfoideos comúnmente encontrados en el bazo, teniendo el pulmón, mama, ovario y melanoma, el mayor potencial para las metástasis esplénicas. Los tumores vasculares del bazo abarcan la mayoría de los tumores primarios no linfoides con potencial maligno. Incluyen al angiosarcoma, hemangioendotelioma y linfangiosarcoma.
Raro y altamente agresivo, el angiosarcoma es el tumor esplénico maligno primario más común. Otras lesiones primarias esplénicas raras típicamente benignas incluyen: angiomas de células litorales, pseudotumores inflamatorios, nódulos de Gaucher, plasmocitomas, hamartomas, fibrosarcomas y tumor de Castleman. Ese amplio esquema sirve como punto de partida para comprender la etiología de una masa esplénica y, por lo tanto, brinda el curso más apropiado de tratamiento sin el riesgo indebido de complicación inmunológica para el paciente.
Los hemangiomas se originan del endotelio vascular y son los tumores primarios benignos más comunes del bazo. Típicamente pequeño y solitario, conlleva el riesgo de rotura espontánea y hemorragia cuando se agranda. Los hemangiomas son usualmente asintomáticos e identificados accidentalmente en una imagen radiográfica por otra indicación. Existen dos suptipos, cavernoso y capilar, y pueden ser distinguidos basados en los hallazgos radiográficos.
En la TC, los hemangiomas cavernosos parecen de gran tamaño y tienen una apariencia quística con áreas intermitentes de hipodensidad, que aumentan periféricamente con la administración de contraste. El subtipo capilar demuestra masas más pequeñas hipodensas o isodensas en la TC, con aumento homogéneo con la administración de contraste [19].
Los linfangiomas son menos comunes y se cree que son malformaciones congénitas del sistema linfático. Esas malformaciones pueden llenarse con material proteico eosinofílico, contribuyendo a incrementar el peso del bazo y usualmente se vuelven sintomáticas debido a un efecto de masa. Pueden diferenciarse de los hemangiomas por la ausencia de la apariencia quística asociada con estos últimos. En la ecografía, pueden verse múltiples quistes hipoecoidos que están separados por septos hiperecoicos y calcificaciones [19].
El angioma de células litorales es un raro tumor benigno que se origina de la pulpa roja y que puede manifestarse como esplenomegalia. La ecografía demuestra típicamente un bazo lobulado con ecogenidad heterogénea o nódulos con ecogenidad normal [19]. En la TC, aparecen como lesiones con baja atenuación, frecuentemente con presencia múltiple (Figura 2). Las consideraciones de tratamiento para ambas condiciones benignas se basan en la sintomatología, con observación apropiada para las lesiones asintomáticas pequeñas y recomendación de esplenectomía completa para los hemangiomas sintomáticos grandes y linfangiohemangiomas.
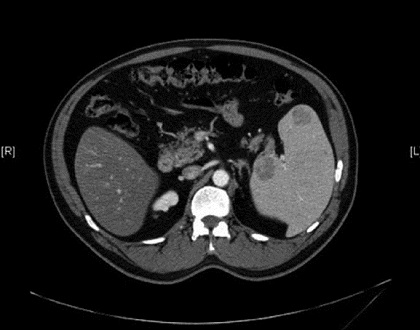
FIGURA 2: Angioma de células litorales, una neoplasia vascular del bazo, demostrada como una gran masa heterogénea en la TC.
El hemangiosarcoma primario, aunque raro, es la enfermedad maligna más común del bazo. Históricamente, estas lesiones han sido referidas como angiosarcomas, sin embargo, hemangiosarcoma es la nomenclatura preferida en la actualidad, para distinguirlo del linfagiosarcoma. El hemangiosarcoma puede agrandarse rápidamente y metastatizar a los ganglios linfáticos regionales, hígado, médula ósea y pulmones.
Además de la presentación clínica asociada con esplenomegalia, estos pacientes pueden desarrollar caquexia debido a la naturaleza agresiva de la malignidad. La ascitis y el derrame pleural son hallazgos menos comunes. La rotura espontánea puede ser la presentación inicial y es una temible, aunque extremadamente rara, complicación devastadora [11]. La imagen puede ser similar a los hemangiomas en la angiografía, pero se debe prestar atención al intento de diferenciación, dado que el pronóstico del hemangiosarcoma sigue siendo malo en casi todos los casos.
La ecografía demuestra típicamente una masa pobremente circunscripta, no homogénea, de variable ecogeneidad. La TC puede mostrar una atenuación mixta con pobre refuerzo con el contraste [19]. El tratamiento, si es apropiado, sigue siendo la esplenectomía.
♦ Tumores esplénicos secundarios
Los tumores secundarios o metastásicos más comunes son el melanoma y los tumores de mama y pulmón. Aunque el bazo es uno de los órganos más vascularizados del cuerpo, la enfermedad metastásica es infrecuente. Las metástasis en el bazo ocurren en la enfermedad avanzada, típicamente en un cáncer metastásico multivisceral en etapa terminal. Los carcinomas de mama, pulmón, ovario, colorrectales y gástricos, y el melanoma, son las fuentes primarias más comunes.
El melanoma cutáneo tiene la tasa más alta de metástasis esplénicas por tumor primario. Otros subtipos de metástasis esplénicas incluyen el adenocarcinoma, carcinoma de células escamosas, carcinoma de células grandes, carcinoma hepatocelular, tumores mixtos de células germinales, mesotelioma y coriocarcinoma.
Las metástasis esplénicas son frecuentemente un hallazgo incidental detectado a través de una ecografía o TC en el seguimiento de rutina de pacientes con cáncer [20]. Interesantemente, aunque el bazo es uno de los órganos más vascularizados del organismo, la enfermedad metastásica es infrecuente.
La rareza de las metástasis esplénicas puede ser explicada por 2 teorías.
- La primera, por las características mecánicas de la anatomía esplénica. El flujo constante de sangre, la contracción esplénica, el ángulo de la arteria esplénica en su origen, y la ausencia de vasos linfáticos aferentes, pueden prevenir que grandes aglomeraciones de células tumorales ingresen al bazo.
- La segunda, el microambiente del bazo puede tener un efecto inhibitorio sobre el crecimiento de las células cancerosas [14]. Al igual que otras lesiones esplénicas, los síntomas son frecuentemente atribuibles al efecto de masa y a la progresión de la enfermedad.
El hallazgo de una enfermedad metastásica en el bazo obliga a una evaluación completa del resto del cuerpo, dado que es extremadamente raro encontrar al bazo como el sitio inicial de metástasis.
♦ Desórdenes mieloproliferativos
Además de los tumores del bazo, los cirujanos pueden ser confrontados con requerimientos de esplenectomía para pacientes a los que se les han diagnosticado desórdenes mieloproliferativos. Dentro de esa categoría, existe una amplia variedad de neoplasias mieolides y desórdenes hematológicos, incluyendo mielofibrosis, policitemia vera, leucemia mielógena crónica, enfermedad de Hodgkin y linfoma no Hodgkin, otras leucemias, trombocitopenia idiopática, y anemia hemolítica autoinmune [21-25].
En la población pediátrica, las indicaciones más comunes son la esferocitosis hereditaria, trombocitopenia idiopática, anemia falciforme y desórdenes hematológicos malignos [26,27]. La indicación más común para esplenectomía en pacientes con desórdenes mieloproliferativos es por los síntomas relacionados con la esplenomegalia. La distensión abdominal, dolor, saciedad temprana y fatiga, pueden desarrollarse en esos pacientes. Una indicación adicional es el secuestro esplénico resultando en trombocitopenias o anemias dependientes de transfusiones, que son refractarias al tratamiento médico.
El desafío para el cirujano es ayudar al paciente y al equipo médico sopesando riesgo vs beneficio de la esplenectomía. La esplenectomía para pacientes sintomáticos puede ser efectiva, con hasta un 60% al 75% reportando mejoría en los síntomas, incluyendo una reducción en los requerimientos de transfusión, cuando ello sea una indicación [21,24,25]. Esos beneficios deben ser atenuados por la morbilidad y mortalidad de la esplenectomía reportadas en esos pacientes.
Históricamente, las tasas de morbilidad de un 50% han sido reportadas junto con tasas de mortalidad de hasta el 15%. En un estudio reciente de Rialon y col. [21], la tasa de morbilidad fue del 38% y la tasa de mortalidad del 18%. Las tasas reportadas de morbilidad y mortalidad son similares, independientemente de la técnica quirúrgica (abierta o laparoscópica). Algunos autores han sugerido que la esplenectomía abierta es preferible en pacientes con mielofibrosis, debido al riesgo de sangrado; no obstante, con las técnicas actuales, los autores de este trabajo favorecen la esplenectomía laparoscópica.
Las complicaciones postoperatorias más comunes son la hemorragia (con hasta un 13% requiriendo una segunda operación o procedimiento), sepsis (puede ocurrir años después y es exacerbada por la inmunodeficiencia subyacente), filtración pancreática, absceso y trombosis de la vena porta (hasta el 55%), esplenosis iatrogénica y fracaso para identificar un bazo accesorio [21-26].
La sobrevida reportada de los pacientes es altamente variable, debido a la diferente gravedad de la condición subyacente. De manera no inesperada, la mejor sobrevida a largo plazo se asocia con enfermedades autoinmunes, tales como la trombocitopenia idiopática, y el pronóstico menos favorable se asocia con las neoplasias mieloides. Los factores asociados con una disminución en la sobrevida incluyen el síndrome mielodisplásico, anemia, recuento anormal de células blancas e hipoalbuminemia [21].
Otra posible indicación para la esplenectomía es antes del trasplante de médula ósea, para mejorar el injerto. Esta indicación sigue siendo controvertida, con algunos estudios demostrando mejoras en la mieloablación completa y recuperación hemopoyética más rápida [21-28]. Otros estudios no han demostrado mejoras con la esplenectomía y ha surgido preocupaciones sobre el aumento en la enfermedad injerto vs huésped y complicaciones sépticas [29,30]. Globalmente, no parece haber una diferencia substancial en la morbilidad o en la sobrevida a largo plazo si la esplenectomía es realizada antes del trasplante de médula ósea, pero alguno de los datos son antiguos y no hay estudios grandes randomizados que incluyan a la esplenectomía laparoscópica.
► Planificación quirúrgica
En la Figura 3 se muestra un algoritmo para la evaluación y manejo de las lesiones esplénicas. Desde 1952, con la demostración del aumento de la mortalidad después de la esplenectomía a causa de sepsis (primariamente en niños), ha habido un interés en la conservación esplénica [4]. La incidencia de la infección fulminante post esplenectomía es reportada entre el 0,2% y el 4,3%, con un riesgo de por vida del 5% [31]. Aunque la incidencia global puede ser baja, el riesgo del desarrollo de una infección fulminante después de una esplenectomía es 200 veces mayor, comparado con la población general [32].
Los organismos responsables más significativos son: Streptococcus pneumoniae, Neisseria meningitides y Haemophilus influenzae [33]. Las normas actuales recomiendan la inmunización contra el H influenzae tipo b, y Neisseria meningitides, para los adultos y niños esplenectomizados [34]. Las vacunas dirigidas hacia esas tres especies bacterianas deberían ser dadas preoperatoriamente a todos los pacientes programados para una esplenectomía electiva, y durante el período postoperatorio para los pacientes sometidos a una esplenectomía de urgencia o emergencia [35].
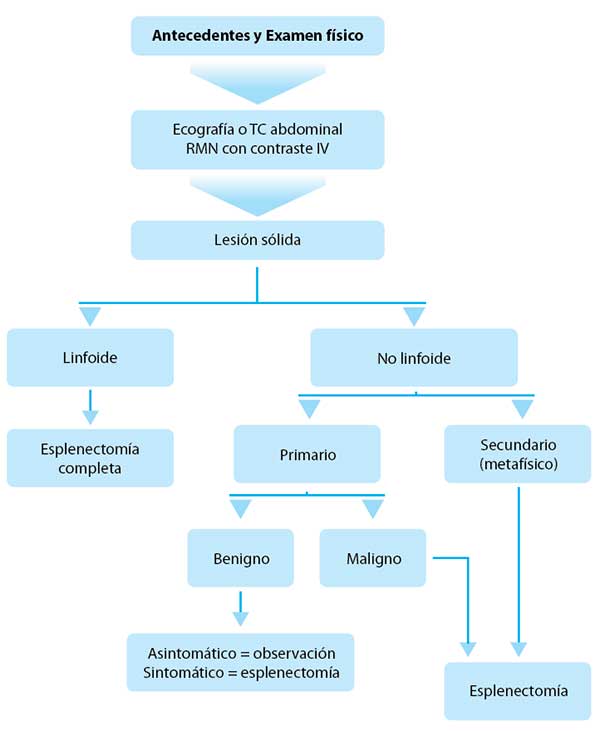
- FIGURA 3: Algoritmo demostrando la evaluación y manejo de las lesiones sólidas del bazo
En el caso de tumores sólidos, deberían seguirse sólidos principios quirúrgicos oncológicos, esto es, buena exposición, remoción de todo el tumor sin rotura, obtención de márgenes adecuados y perfecta hemostasia. En operaciones para estadificación, tales como para la enfermedad de Hodgkin, el riesgo de una estadificación negativa errónea con la esplenectomía parcial ha sido reportado y se aconseja en contra de ello. Similarmente, la biopsia percutánea de los tumores del bazo no es recomendada debido a los riesgos de sangrado, siembra tumoral y diagnóstico incierto con especímenes obtenidos con aguja fina o central.
Para todos los tumores esplénicos primarios, los principios quirúrgicos seguros y efectivos se logran mejor con una esplenectomía total. Si el bazo tiene tumores que claramente son parte de una enfermedad metastásica diseminada, y una biopsia esplénica superficial es técnicamente posible, eso es suficiente, dado que no hay beneficio de sobrevida con la esplenectomía que justifique el riesgo.
El manejo quirúrgico de la patología esplénica existe fuera de las masas sólidas del bazo e incluye indicaciones tanto anatómicas como fisiológicas. La esplenectomía por hiperesplenismo primario y secundario es curativa para los síntomas asociados con el efecto de masa y frecuentemente terapéutica para las causas subyacentes. Las causas comunes de hiperesplenismo secundario incluyen a la hepatitis viral, mononucleosis, cirrosis, anemia hemolítica y enfermedad granulomatosa [36].
Las condiciones hematológicas, tales como la esferocitosis hereditaria y varias hemoglobinopatías, llevan al aumento del secuestro de glóbulos rojos circulantes y a menudo a la esplenomegalia. La púrpura trombocitopénica inmune es una condición hematológica benigna en donde los anticuerpos llevan a la destrucción de las plaquetas y a una trombocitopenia aguda o crónica. Habitualmente no se observa esplenomegalia. Aunque no es considerada como primera línea de tratamiento, la esplenectomía ha demostrado tasas de respuesta positiva en la enfermedad, cuando el manejo médico fracasa [37].
► Esplenectomía completa
La esplenectomía puede ser realizada utilizando tanto un abordaje abierto como laparoscópico (incluyendo la asistencia manual). La experiencia del equipo quirúrgico y los antecedentes del paciente sobre procedimientos abdominales previos, son factores que influencian en la elección. Para la esplenectomía abierta, tanto una incisión subcostal izquierda como una incisión mediana pueden ser usadas para exponer el bazo. Aunque Morgenstern y col. [32], y otros, creen que la incisión subcostal es el mejor abordaje, la incisión en la línea media puede ofrecer una mejor exposición en pacientes con marcada esplenomegalia.
La exposición a través de una incisión en la línea media permite un mejor aislamiento del polo inferior si el bazo se extiende hacia abajo, en la pelvis. Tradicionalmente, el primer paso quirúrgico es la sección de las fijaciones ligamentarias, incluyendo el ligamento frenoesplénico en el polo superior, los ligamentos esplenocólico y esplenorrenal en el polo inferior, y las fijaciones retroperitoneales laterales. Es preferible la disección cortante sobre la roma, debido al riesgo de desgarrar la cápsula, especialmente en el caso de ligamentos engrosados. Los abordajes laparoscópicos favorecen la ligadura temprana de los vasos esplénicos, especialmente la arteria o arterias en el hilio, para permitir una posible reducción del tamaño del bazo y extraerlo más fácilmente por una incisión.
La ligadura fácilmente accesible de las venas, incluyendo las venas cortas gástricas, los vasos del hilio anterior y del polo inferior, debería realizarse antes de intentar la movilización. Una engrampadora endovascular cargada con cartucho vascular de 30 o 60 mm puede ofrecer una ventaja sobre el aislamiento individual de los vasos cortos gástricos y de los hiliares, especialmente en casos de esplenomegalia e hipertensión portal. Las ramas arterial y venosa en el hilio pueden ser engrampadas simultáneamente, puesto que la hipotética complicación de una fístula arteriovenosa no ha sido reportada.
Los autores han usado efectivamente la tecnología para el sellado de vasos en combinación con el engrampado endovascular y no han tenido hemorragia significativa o conversión a cielo abierto en varios años. Durante ese período, todos los casos fueron realizados usando la técnica de asistencia con la mano para remover bazos de tanto como 25 cm. El paciente es colocado en una posición de decúbito lateral izquierdo modificado, con el lado izquierdo elevado aproximadamente 45º. La incisión para el puerto para la mano se hace en la línea media, justo por arriba del ombligo. Ver la Figura 4 para el emplazamiento preferido para los trócares.
Las ventajas de la técnica con asistencia manual (en comparación con la puramente laparoscópica) son: el uso de la mano para la retracción del bazo es inherentemente más suave y sensitivo que un instrumento; mejora en la habilidad para definir los planos de resección cuando opera un residente o un cirujano menos experimentado; habilidad para palpar el tumor o tumores; y el potencial para controlar los vasos sangrantes mediante presión digital directa.
Para los bazos con tamaño normal, los autores típicamente movilizan completamente el bazo antes de seccionar los vasos, lo que permite una mejor definición del hilio y de los vasos hiliares. Para los bazos más grandes, los vasos hiliares son típicamente seccionados después de abordar los vasos cortos gástricos (con una engrampadora) y el polo inferior del bazo. Es importante seccionar las fijaciones al polo inferior del bazo tempranamente para evitar desgarrar la cápsula, y también mejorar la visualización y el acceso a los vasos más inferiores del hilio esplénico. Si un bazo agrandado es completamente movilizado primero, tiende a rotar medialmente, reduciendo la visibilidad de los vasos hiliares.

- FIGURA 4: Posición de los trócares para la esplenectomía laparoscópica. El paciente es colocado en posición modificada de decúbito lateral izquierdo (45 grados). El circulo punteado muestra el puerto para la mano. Los círculos negros muestran los sitios para los trócares de 10 a 12 mm.
Raramente puede ser necesario remover una porción del peritoneo parietal o del diafragma si el bazo no es separable fácilmente de esas estructuras o si existe una extensión del tumor. Una vez que el bazo ha sido movilizado suficientemente hacia la línea media y expuesta la superficie posterior del hilio, es aconsejable controlar cualquier vena esplénica posterior.
Los intentos agresivos de control de las frágiles venas desde el abordaje anterior pueden resultar en una disrupción venosa y hemorragia masiva y en un riesgo aumentado de lesionar la cola del páncreas. Una vez removido el bazo, debe intentarse tomar muestras de los ganglios linfáticos hiliares, Los mismos se localizan generalmente cerca de los vasos hiliares mayores y pueden ser útiles en la clasificación de los tumores esplénicos [32,38].
La esplenectomía completa utilizando el abordaje laparoscópico para tumores ha sido bien descrita [29,30]. Los mismos principios oncológicos usados para la cirugía tumoral a cielo abierto se aplican a la laparoscopía. En el pasado, los oponentes a la esplenectomía laparoscópica criticaban la necesidad de la morcelación esplénica para remover el bazo de la cavidad peritoneal. No obstante, con una modesta extensión de uno de los sitios de los trócares, la mayoría de los bazos pueden ser removidos intactos. Los autores de este trabajo creen que es esencial que el bazo sea removido intacto para evitar la diseminación peritoneal de células potencialmente malignas; por lo tanto, la morcelación no debería ser realizada.
Carroll y col. [39], demostraron que la cirugía para estadificación para la enfermedad de Hodgkin podría ser realizada enteramente por vía laparoscópica. La esplenectomía electiva, sea abierta o laparoscópica, es realizada mejor con una técnica suave y prestando atención a las variaciones anatómicas, especialmente vasculares. La competencia con la técnica laparoscópica requiere alguna experiencia y Flowers y col. [40], sugirieron que una curva de aprendizaje de 20 esplenectomías fue usual antes de que los cirujanos se sintieran cómodos con la técnica.
Dada la relativa rareza de estas lesiones esplénicas y la dificultad técnica asociada con las técnicas puramente laparoscópicas, la esplenectomía laparoscópica asistida con la mano puede ser una alternativa más práctica. Ofrece los beneficios de la inspección cercana con el laparoscopio, y de la palpación del órgano y del tumor como en la cirugía abierta. La mano permite una fácil exposición, una exploración más completa de los ganglios linfáticos regionales, el estómago y el páncreas por palpación, y una hemostasia inmediata mediante compresión manual, de ser necesaria. La remoción intacta es fácilmente realizada a través del puerto para la mano y el paciente recibe muchos de los mismos beneficios atribuidos al abordaje laparoscópico.
La embolización de la arteria esplénica es un complemento aceptable en la esplenectomía planificada. Utilizando un acceso por la arteria femoral, se identifica la arteria esplénica utilizando varios catéteres. La embolización se efectúa distal a la arteria gastroepiploica izquierda utilizando micropolímeros y coils. En un esfuerzo para mitigar la temida complicación quirúrgica de la hemorragia, la colocación de coils en la arteria esplénica ha demostrado un potencial para disminuir la pérdida intraoperatoria de sangre, conversión a cirugía abierta y requerimiento de transfusión [41]. Los autores, no obstante, no han usado esta técnica por considerar que añade un costo adicional innecesario y potencial morbilidad.
En general, la esplenectomía tiene una baja tasa de complicaciones postoperatorias, con resultado favorable para la sobrevida global. Los estudios de cohorte comparando las técnicas laparoscópicas y abiertas han reportado tasas de mortalidad de aproximadamente 1,3% a 4%, con tasas de morbilidad del 7,4% al 26,6%, respectivamente. Los investigadores han identificado recientemente tasas de morbilidad y mortalidad después de la esplenectomía en pacientes con neoplasias linfoides del 24% y 2%, respectivamente. Los factores identificados que aumentan la muerte y la morbilidad grave incluyen a la enfermedad pulmonar obstructiva crónica, hematocrito bajo (< 30%) e hipoalbuminemia (< 3 mg/dL) [42,43].
► Conclusiones
Cuando se encuentra una lesión esplénica, es crítico identificar correctamente la masa como quística o sólida. Eso puede efectuarse fácilmente utilizando las modalidades actuales de imágenes. El manejo quirúrgico está indicado para los tumores sólidos sintomáticos o malignos. A medida que continúa avanzando la tecnología de imágenes, surgirán más cuestiones sobre el diagnóstico y manejo de los tumores esplénicos. La frecuencia actual de metástasis en el bazo sigue siendo desconocida. Los estudios actuales están limitados por el desvío de selección de los datos postmortem o la selección individual de la institución.
Resumen y comentario objetivo: Dr. Rodolfo D. Altrudi