|
Aspectos destacados
|
1. INTRODUCCIÓN
En la primera parte de esta revisión, se describe un modelo de enfermedad crónica de origen cardiometabólico (CMBCD). Este modelo está respaldado por evidencia científica y experiencia clínica agregada, y configurado con la intención de exponer los impulsores clínicos primarios y metabólicos que se ven afectados por factores de riesgo modificables y sirven como objetivos de intervención para prevenir la enfermedad cardiovascular (ECV).
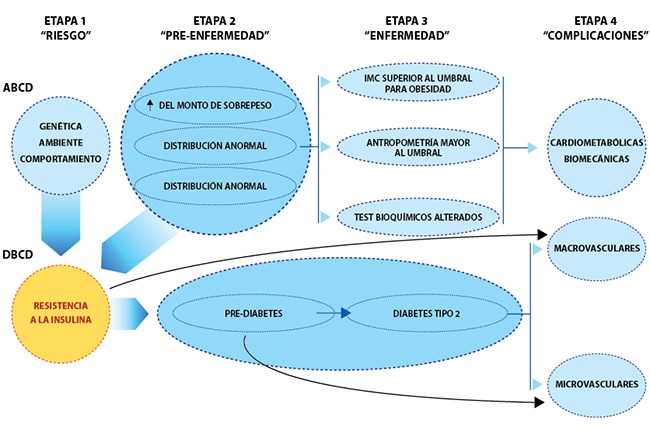
Los 3 determinantes primarios de la CMBCD son la genética, el medio ambiente y el comportamiento.
Los 2 determinantes metabólicos de la CMBCD son la adiposidad y la disglucemia. Estos determinantes metabólicos interactúan al nivel de la resistencia a la insulina y se han mencionado previamente como enfermedad crónica basada en la adiposidad (ABCD) y enfermedad crónica basada en la disglucemia (DBCD) (ver figura).
En contraste con los estándares de práctica centrados en las presentaciones y complicaciones posteriores de las ECV, el modelo CMBCD está diseñado para facilitar intervenciones tempranas y sostenibles, principalmente con un cambio de estilo de vida estructurado y una farmacoterapia sensata.
La pregunta sigue siendo: "¿Puede la focalización de eventos metabólicos tempranos relacionados con la adiposidad y la disglucemia prevenir eficazmente las etapas posteriores de CMBCD?"
La respuesta es que el éxito puede ocurrir al dilucidar y modelar interacciones complejas de estos determinantes primarios y metabólicos. La prevención de la progresión de la enfermedad y los eventos de ECV en pacientes con CMBCD ha sido un desafío por múltiples razones.
La atención a menudo está fragmentada entre cardiólogos y endocrinólogos, abordando las dimensiones cardiovascular y metabólica de la enfermedad, respectivamente. Aunque los cardiólogos pueden ser conscientes de la importancia de los factores metabólicos para futuros eventos de ECV, con frecuencia dudan en considerar que el manejo de la disglucemia y la diabetes está dentro de su alcance. Por último, es posible que los pacientes no acudan a atención médica en las primeras etapas de CMBCD, donde los esfuerzos de prevención intensivos pueden ser más eficaces.
Hay 4 etapas de CMBCD:
- Desarrollo de riesgo.
- Predisposición a la enfermedad
- Enfermedad y complicaciones, que incorporan mecanismos clave y conducen a 3 escenarios específicos.
- ECV: enfermedad coronaria (EC), insuficiencia cardíaca (IC) y fibrilación auricular (FA).
Aunque la cardiopatía coronaria, la insuficiencia cardíaca y la FA se consideran tres resultados de salud representativos de los procesos ateroesclerótico-isquémico, hemodinámico-miocárdico y electrofisiológico con frecuencia comórbidos con CMBCD, los eventos cerebrovasculares y la arteriopatía periférica son resultados vasculares importantes fuera del alcance de esta revisión.
Un plan de atención preventiva de CMBCD incorpora la detección en la etapa 1, la detección agresiva de casos en la etapa 2 y las pruebas de diagnóstico en las etapas 3 y 4, seguidas de la intervención adecuada que puede retrasar o detener la progresión de la enfermedad.
Esta revisión se centra en la adiposidad y la disglucemia como factores de riesgo en la CMBCD. Como resultado, esta revisión se limita a terapias y pruebas de ensayos de resultados cardiovasculares recientes que apoyan el uso de agentes más nuevos para tratar la disglucemia y, en segundo lugar, la pérdida de peso. Aunque es fundamental para controlar el riesgo de eventos de ECV en CMBCD, la función de los tratamientos antihipertensivos y reductores de lípidos en CMBCD está fuera del alcance de esta revisión.
En la segunda parte de esta revisión, se describe el manejo clínico de CMBCD que se concentra en un marco de atención preventiva. La discusión que sigue se basa en la prevención del desarrollo de riesgo cardiovascular en la población general (etapa 1), la prevención primaria de la enfermedad en pacientes en riesgo y con pre-enfermedad (etapa 2), la prevención secundaria de la progresión de la enfermedad en pacientes con enfermedad temprana (etapa 3) y prevención terciaria del empeoramiento de la carga de síntomas en pacientes con enfermedad tardía (etapa 4; el plan de atención predominante en la actualidad).
Es de destacar que en cada etapa de CMBCD se aplican múltiples tipos de prevención, incluida la prevención cuaternaria (la prevención de la sobremedicación), según los objetivos fisiopatológicos y los objetivos clínicos.
2. RIESGOS MODIFICABLES
Enfermedad coronaria
Los factores de riesgo tradicionales de cardiopatía coronaria son: antecedentes familiares de enfermedad prematura (hombres <55 años; mujeres <65 años), edad (hombres 45 años; mujeres 55 años), sexo masculino, hipertensión, dislipidemia, tabaquismo y diabetes.
Los factores de riesgo no tradicionales de cardiopatía coronaria incluyen resistencia a la insulina, síndrome metabólico (SMet), inflamación, enfermedad autoinmune, estado de inmunodeficiencia humana, síndromes gestacionales, factores estresantes psicosociales, varios determinantes sociales y otras comorbilidades.
Las puntuaciones de riesgo validadas incluyen la calculadora de riesgo ASCVD del American College of Cardiology (ACC) / American Heart Association (AHA), el algoritmo europeo de evaluación sistemática del riesgo coronario, la calculadora QRISK, el modelo prospectivo cardiovascular de Münster (PROCAM) y el puntaje de Reynolds.
Los biomarcadores de riesgo incluyen la proteína C reactiva ultrasensible (PCR-us) y los marcadores lipídicos aterogénicos, incluida la lipoproteína (a). Las pruebas no invasivas (ej., índice tobillo-brazo y puntaje de calcio en las arterias coronarias) también pueden aportar información valiosa para guiar la toma de decisiones. Sin embargo, los ensayos clínicos con el poder estadístico adecuado que validan muchos de estos biomarcadores y pruebas no tradicionales son limitados.
Los niveles de aptitud cardiorrespiratoria también predicen el riesgo de cardiopatía coronaria (con tasas de incidencia reducidas en un 20% por cada equivalente metabólico -MET- alcanzado), calcificación de la arteria coronaria incidente y eventos de ECV.
La aptitud cardiorrespiratoria también puede ayudar a explicar las discrepancias observadas con los perfiles de obesos metabólicamente sanos (índice de masa corporal -IMC- moderadamente elevado con bajo riesgo de cardiopatía coronaria) y delgados que no están metabólicamente sanos (bajo IMC y alto riesgo de cardiopatía coronaria).
Insuficiencia cardiaca
En la IC se han identificado varios biomarcadores metabólicos y factores de riesgo (por ej., proinsulina en ayunas, cociente apolipoproteína B/A1, betacaroteno sérico, IL-6, PCR-us, macroalbuminuria, obesidad, diabetes, tabaquismo y HTA.
Pacientes con sobrepeso u obesidad leve pueden tener un riesgo menor de insuficiencia cardíaca que aquellos con clasificaciones de peso corporal más bajas o más altas, pero esta paradoja de la obesidad solo persiste en las mujeres después de ajustar la condición cardiorrespiratoria y otros factores, y parece ser el resultado de una causalidad inversa.
El tiempo libre y la actividad física más estructurada mejoran las condiciones cardiorrespiratorias aptitud física, estructura y función cardíacas e incidencia de IC y riesgo de hospitalización. De hecho, por cada MET de incremento, hay una disminución del 21% en el riesgo ajustado multivariable de IC de nueva aparición. Además, la aptitud cardiorrespiratoria, expresada como el producto cruzado del IMC y la distancia recorrida en 6 min es inversamente proporcional a la mortalidad por IC.
Fibrilación auricular
Hay dos objetivos principales en el tratamiento de la FA: el alivio sintomático con control del ritmo y la prevención de accidentes cerebrovasculares y eventos tromboembólicos.
Las estrategias de reducción de peso pueden mejorar no solo la calidad de vida de los pacientes con obesidad, sino también la carga clínica de la FA. La prevención de la FA en la diabetes tipo 2 (T2D) también puede tener éxito con un inhibidor de la enzima convertidora de angiotensina o un bloqueador del receptor de angiotensina-2 como parte de la terapia anterior.
En el Framingham Heart Study y otros estudios de cohortes, la obesidad se asoció con aproximadamente un 50% más de riesgo de FA, y cada aumento de la unidad de IMC confiere un 4% más de riesgo de FA. Los resultados clínicos y la mortalidad asociados con la FA también se vieron afectados negativamente por la adiposidad anormal.
Tanto la pérdida de peso como el aumento de la capacidad cardiorrespiratoria se correlacionaron con mejores resultados de FA. La pérdida de peso y la modificación de los factores de riesgo dirigidos a la apnea del sueño, la hipertensión (HTA), la hiperlipidemia, la intolerancia a la glucosa y el consumo de alcohol y tabaco se incluyen como nuevas recomendaciones para pacientes con sobrepeso / obesidad y FA en las pautas actualizadas de la AHA / ACC / Heart Rhythm Society de 2019 para la gestión de la FA.
3. TIPOS DE PREVENCIÓN
Prevención primordial en etapa 1 cmbcd
La prevención primordial se aplica a la etapa 1 ABCD, DBCD y CMBCD. En ABCD, la prevención primordial se dirige a posibles eventos fisiopatológicos que pueden causar anomalías en la adiposidad, incluido un aumento de la masa de tejido adiposo, que conduce a la resistencia a la insulina.
En DBCD, la prevención primordial mitiga la adiposidad anormal y la resistencia a la insulina, el agotamiento de la secreción de insulina ya que las células β ya no pueden compensar la resistencia a la insulina y los efectos adversos de la hiperglucemia que exacerban la progresión de CMBCD.
Se ha demostrado que las intervenciones en el estilo de vida mejoran la salud metabólica de los niños obesos. En una revisión sistemática actualizada de 2017 del USPSTF sobre asesoramiento conductual para una alimentación saludable y actividad física en pacientes sin factores de riesgo de ECV, incluso los cambios modestos en las actividades saludables autoinformadas, particularmente en entornos de atención primaria, se asociaron con importantes y resultados cardiometabólicos potencialmente sostenibles, centrados en el paciente.
Los estudios en humanos y animales han demostrado los efectos de diversas exposiciones ambientales en el desarrollo peri-concepcional e intrauterino, factores de adiposidad y disglucemia, y los resultados de las enfermedades cardiovasculares, moviendo el objetivo preventivo potencial (por ej., optimizar la nutrición durante el embarazo) incluso antes del nacimiento de una persona.
Patrones de alimentación saludables, como la dieta DASH (aumento de granos integrales, frutas y verduras, legumbres [semillas comestibles de legumbres: frijoles, lentejas, guisantes secos, garbanzos, etc.] y nueces, con ingesta moderada de productos lácteos bajos en grasa y disminución de carnes rojas / procesadas y bebidas endulzadas), se asocian con mejores perfiles de riesgo cardiometabólico, especialmente reduciendo la hipertensión en adultos, pero también previniendo la adiposidad anormal en niños.
Prevención primaria en etapa 2 cmbcd
La prevención primaria aborda el estadio 2 ABCD (progresión de la adiposidad anormal medible hasta los umbrales de diagnóstico), el estadio 2 DBCD (progresión de la hiperglucemia desde la prediabetes a los criterios de diagnóstico de T2D) y el estadio 2 CMBCD (progresión de los determinantes metabólicos de ABCD y DBCD a las primeras ECV detectables).
La Declaración de Berlín propuso políticas viables para la prevención primaria centradas en la etapa 2 de DBCD en el contexto de la disminución de las ECV: detección temprana, prevención, control temprano y acceso justo a intervenciones de alta calidad, con inclusión esencial de atención especializada.
La búsqueda agresiva de casos para detectar pre-enfermedad o enfermedad basada en la presencia de factores de riesgo es apropiada en la etapa 2 de CMBCD. Por ejemplo, se encuentran disponibles varias modalidades de imágenes para la búsqueda de casos que pueden detectar cantidades y distribuciones anormales de adiposidad, correlacionadas con SMet y riesgo de ECV.
Esto es relevante porque ciertas intervenciones pueden mitigar la progresión de la adiposidad ectópica a la ECV, como el entrenamiento de resistencia progresivo, que reduce el volumen de grasa epicárdica y pericárdica cuantificada por resonancia magnética. Estos conceptos de prevención primaria se han abordado recientemente en las directrices de la ACC / AHA de 2019 sobre ECV.
Prevención secundaria en etapa 3 CMBCD
Las estrategias individuales de prevención secundaria a nivel de paciente se implementan en el CMBCD en estadio 3 cuando se ha demostrado una ECV temprana mediante varias pruebas de diagnóstico o un evento clínico, con el objetivo de prevenir la progresión de la enfermedad o un segundo evento. Más específicamente, la prevención secundaria en las ECV tiene como objetivo reducir los eventos posteriores e incluso la mortalidad al abordar la fisiopatología subyacente.
Además, en el modelo CMBCD, se proporciona evidencia de que la prevención secundaria también se aplica a determinantes metabólicos específicos. En el estadio 3 ABCD, esto se logra al disminuir los efectos perjudiciales de la adiposidad anormal en el sistema cardiovascular, y en el estadio 3 DBCD, al disminuir los efectos perjudiciales de la resistencia a la insulina y / o hiperglucemia (prediabetes o T2D) en complicaciones macrovasculares / microvasculares.
Prevención terciaria en etapa 4 CMBCD
La mayoría de las estrategias preventivas actuales adoptan la forma de prevención terciaria. Se trata de intervenciones en el curso tardío de la enfermedad, cuando la carga de síntomas y la discapacidad son más importantes, lo que lleva a la presentación habitual del paciente con quejas, por lo que los esfuerzos deben concentrarse en el manejo de las complicaciones para mejorar la longevidad y la calidad de vida.
Prevención cuaternaria en todas las etapas del CMBCD
La prevención cuaternaria es un concepto relativamente nuevo, presentado por primera vez en 1986 como una intervención para identificar a los pacientes con sobremedicación para desescalar estas acciones, evitar intervenciones nuevas pero innecesarias o netamente dañinas y, en general, para comportarse de manera ética.
4. MODALIDADES DE INTERVENCIÓN
A. Cambio intensivo de estilo de vida
Los patrones de alimentación y la actividad física a menudo se evalúan juntos como parte de una intervención integral en el estilo de vida para disminuir los riesgos asociados con CMBCD. La medicina del estilo de vida, el tratamiento no farmacológico y no quirúrgico de las enfermedades crónicas, abarca estas intervenciones. Lograr un peso saludable es un objetivo crítico de la intervención en el estilo de vida.
El Programa de Prevención de la Diabetes (n> 3200 con prediabetes con aproximadamente 3 años de seguimiento) encontró que la aleatorización a una intervención intensiva en el estilo de vida, con una reducción de peso >7% con una dieta baja en calorías y grasas e incorporando actividad física de intensidad moderada ≥ 150 min / semana, se asoció con aproximadamente un 60% menor incidencia de DM2 en comparación con placebo y metformina, respectivamente.
Las dietas mediterráneas describen un conjunto de patrones de alimentación con distintos alimentos, asociados con una disminución del riesgo cardiometabólico y caracterizados por una densidad de nutrientes relativamente alta, fibra, ácidos grasos monoinsaturados y poliinsaturados ω-3 y contenido de polifenoles.
La adherencia a este patrón de alimentación se asocia con un menor riesgo de SMet y otros factores de riesgo cardiometabólicos, una reducción de la inflamación y la esteatosis hepática y una mejor función renal. Un patrón de alimentación mediterráneo se asoció con una menor incidencia de mortalidad por DM2 y ECV.
Los patrones de alimentación vegetariana se asociaron con un menor riesgo de ECV, puntaje de Framingham y desarrollo de SMet. Se encontró que un patrón de alimentación vegano, en comparación con la dieta AHA, reduce los niveles de PCR-us en pacientes con cardiopatía coronaria. El ensayo más grande y extenso de actividad física y morbilidad y mortalidad por ECV entre pacientes con DT2 fue el ensayo Look AHEAD, que asignó al azar a 5.145 pacientes con DT2 a una intervención intensiva en el estilo de vida, incluida la restricción calórica, preespecificada ingesta calórica de grasas y proteínas, reemplazos de comidas y ≥ 175 min / semana de actividad física de intensidad moderada para la semana 26, o atención habitual con apoyo y educación para la diabetes.
A pesar de la pérdida de peso de casi el 9% en el grupo de intervención y las mayores mejoras en el estado físico y los factores de riesgo de ECV después de casi 10 años de seguimiento, el ensayo se detuvo temprano por inutilidad para reducir los eventos de ECV (403 con intervención frente a 418 con atención habitual).
En el anterior ensayo Steno-2, la intervención incluyó cursos para dejar de fumar, ingesta restringida de grasas saturadas y totales, ejercicio ligero a moderado de 3 a 5 días a la semana y un régimen intensivo escalonado que incluía un control más estricto de la glucosa en sangre (A1C objetivo <6,5%) y la presión arterial (PA) (objetivo <140/85 mm Hg para la mayor parte del estudio), junto con terapia hipolipemiante y un inhibidor de la enzima convertidora de angiotensina, independientemente de la PA.
Los pacientes asignados al grupo de tratamiento intensivo tuvieron una reducción del 53% en el resultado combinado de muerte por ECV, infarto de miocardio (IM) o accidente cerebrovascular no fatal, revascularización o amputación, junto con una significativa reducciones en los criterios de valoración microvasculares.
Varios estudios se han centrado en el componente nutricional de la intervención intensiva en el estilo de vida. Recientemente, se publicaron los resultados del ensayo DiRECT, que demuestra los efectos a 1 y 2 años del reemplazo total de la dieta (825 a 853 kcal/día durante 3 a 5 meses y luego reintroducción escalonada de alimentos durante 2 a 8 semanas, con apoyo estructurado), en comparación con las mejores prácticas, en pacientes con DM2. Al año, el 24% de los sujetos en el grupo de tratamiento perdieron >15 kg (en comparación con ninguno en el grupo control) y el 46% tuvo remisión de DM2 (en comparación con solo el 4% en el grupo de control).
La remisión de la diabetes tipo 2 se relacionó con la cantidad de peso perdido.
Estos efectos beneficiosos significativos afirman la necesidad de un cambio de estilo de vida estructurado en todos los pacientes con DM2 y adiposidad anormal para prevenir la cascada de eventos que define la progresión de CMBCD.
Aunque el consumo moderado de alcohol (≤1 bebida/día para las mujeres y 1 a 2 bebidas/día para los hombres) puede ser parte de un estilo de vida saludable, la evidencia del beneficio cardiometabólico es limitada. El vino tinto antes o con la cena se ha asociado con mejores resultados cardiovasculares a largo plazo en algunos estudios observacionales. Sin embargo, los datos del estudio Saku en Japón demostraron una asociación positiva entre el consumo de alcohol y la incidencia tanto de resistencia a la insulina como de secreción alterada de insulina.
En un análisis sistemático reciente de la carga mundial de morbilidad en 195 países, el nivel de consumo de alcohol que minimizó el daño en una amplia gama de resultados de salud fue cero. En general, no se debe recomendar a los no consumidores que comiencen a beber alcohol para protegerse contra las enfermedades cardiovasculares.
Los resultados del ensayo Look AHEAD fueron consistentes con evidencia científica de décadas sobre el beneficio y la necesidad de evaluar la aptitud cardiorrespiratoria. El entrenamiento de fuerza y ??la aptitud cardiorrespiratoria ejercen una magnitud de beneficios de prevención secundaria similar a muchas farmacoterapias. Dumuid et al. encontraron que el tiempo dedicado a realizar una actividad física de moderada a vigorosa tuvo el mayor impacto beneficioso en los resultados de las ECV.
B. Farmacoterapia
Ensayos de resultados cardiovasculares. La evidencia de los ensayos de resultados cardiovasculares se ha generado en gran medida a partir de la población de adultos que tiene DM2 y está en riesgo de enfermedad cardiovascular aterosclerótica, y se basa en la experiencia del estudio de seguridad de los medicamentos más nuevos.
Inhibidores del cotransportador-2 de sodio-glucosa (SGLT2)
> Mecanismos generales. Disminuyen la actividad del receptor SGLT2 de alta capacidad y baja afinidad en el túbulo proximal del riñón, que es responsable de reabsorber casi el 90% de la glucosa filtrada. La actividad del SGLT2 aumenta paradójicamente en estados de hiperglucemia, lo que conduce a una mayor reabsorción de glucosa y sodio.
Se han completado cuatro grandes ensayos para inhibidores de SGLT2 en pacientes con DM2: empagliflozina (EMPA-REG OUTCOME), canagliflozina (CANVAS y CREDENCE) y dapagliflozina (DECLARE-TIMI 58). Sobre la base de estos ensayos, la reducción de HbA1C entre los brazos activo y placebo fue modesta, de sólo 0,1% a 0,6% (82-85) y, por lo tanto, es poco probable que explique la reducción de eventos de ECV.
> Análisis y comparaciones de la evidencia de los ensayos. En particular, los tratamientos de estos 4 ensayos no fueron inferiores en comparación con el placebo para la seguridad cardiovascular. Además, EMPA-REG OUTCOME, CANVAS y CREDENCE demostraron reducciones eventos cardíacos adversos mayores (MACE) de 3 puntos (muerte por ECV, infarto de miocardio no fatal o accidente cerebrovascular no fatal). DECLARE-TIMI 58 tenía 2 criterios de valoración principales: un MACE de 3 puntos y un compuesto de 2 ítems de muerte por ECV u hospitalización por insuficiencia cardíaca. En contraste, el MACE compuesto de 3 puntos no se cumplió en DECLARE-TIMI 58.
Sin embargo, en DECLARE-TIMI 58, hubo una reducción del riesgo relativo de casi el 20% en uno de los criterios de valoración primarios: muerte por ECV u hospitalización por IC. Se observaron reducciones constantes en la hospitalización por IC y los resultados renales en los 4 ensayos sobre inhibidores de SGLT2. Más recientemente, entre 4.744 pacientes con insuficiencia cardíaca y una fracción de eyección <40%, la dapagliflozina redujo la insuficiencia cardíaca o la muerte por causas cardiovasculares independientemente de la presencia o ausencia de diabetes.
> Problemas de seguridad con inhibidores de SGLT2. Fueron bien tolerados en los ensayos con algunas excepciones notables, aunque poco frecuentes. Las infecciones genitales fueron más frecuentes con SGLT2i que con placebo en los 4 ensayos. Sin embargo, estas infecciones con poca frecuencia (<1%) dieron como resultado la suspensión del fármaco del estudio.
Es importante destacar que CANVAS identificó amputaciones y fracturas, capturadas como eventos adversos de especial interés, como nuevas preocupaciones de seguridad en ese momento. No se ha demostrado sistemáticamente un aumento de fracturas o amputaciones con empagliflozina o dapagliflozina.
Es de destacar que los resultados de una búsqueda reciente del Sistema de Notificación de Eventos Adversos de la FDA de EE. UU. respaldaron las advertencias actuales de que el uso de SGLT2i está asociado con un mayor riesgo de cetoacidosis euglucémica.
Agonistas del receptor del péptido 1 similar al glucagón
> Mecanismos generales. La vía de la incretina juega un papel clave en la respuesta fisiológica a la ingesta oral de glucosa. El péptido 1 similar al glucagón (GLP-1) es un polipéptido incretina secretado por las células L intestinales distales en respuesta a la ingestión oral de nutrientes, que tiene varios efectos posteriores antes de su degradación por la dipeptidil peptidasa-4 (DPP4).
En la actualidad, todos los agonistas del receptor del GLP-1 aprobados para el tratamiento de la diabetes tipo 2 se administran por vía subcutánea y difieren en la estructura y duración del efecto, con la excepción de la semaglutida oral.
Se completaron grandes ensayos de resultados cardiovasculares para 6 de los agonistas del receptor del GLP-1, todos los cuales demostraron no inferioridad en comparación con el placebo. Hasta la fecha, liraglutida, semaglutida, albiglutida y dulaglutida (pero no exenatida y lixisenatida) demostraron cada una superioridad en la reducción de MACE en comparación con placebo. Sin embargo, solo la liraglutida ha demostrado reducciones tanto en las ECV como en la mortalidad por todas las causas.
> Reducción de peso. Los agonistas de GLP-1 redujeron el peso significativamente más que el placebo, con semaglutida 1 mg/semana reduciendo el peso corporal hasta casi 4 kg más que el placebo. En general, la pérdida de peso asociada con el uso de agonistas de GLP-1 es mayor que la pérdida de peso de 0,8 a 2,0 kg observada en los ensayos de inhibidores de SGLT2.
La pérdida de peso asociada con agonistas de GLP-1 probablemente se deba a múltiples mecanismos, incluida la ingesta calórica reducida, frente a la pérdida calórica glucosúrica y otros efectos asociados con el uso de inhibidores de SGLT2.
> Análisis de la evidencia. Se han completado 6 ensayos de resultados cardiovasculares de agonistas de GLP-1 con casi todos los pacientes (70% a 100%) con ECV. De estos, solo LEADER (liraglutida), SUSTAIN-6 (semaglutida), y HARMONY (albiglutida) demostraron la superioridad de agonistas de GLP-1 para el resultado compuesto de MACE de 3 puntos.
Además, el ensayo REWIND investigó la dulaglutida semanal en los resultados de las ECV y es más representativo de una población de práctica de medicina general típica de mediana edad, con un alcance internacional, principalmente mujeres y mayor proporción (69%) de pacientes sin ECV previa. REWIND asignó al azar a 9.901 participantes para recibir dulaglutida o placebo.
Durante una mediana de seguimiento de 5,4 años, el resultado compuesto primario se produjo en el 12,0% en el grupo de dulaglutida, en comparación con el 13,4% en el grupo de placebo (HR: 0,88; IC del 95%: 0,79 a 0,99; p = 0,026).
Recientemente, en PIONEER-6, la semaglutida oral demostró no inferioridad cardiovascular con respecto al placebo, pero no superioridad, lo que indica seguridad cardiovascular y posible eficacia de los agonistas de GLP-1 oral para la reducción de eventos cardiovasculares en la diabetes tipo 2.
Las razones por las que otros agonistas de GLP-1, como lixisenatida o exenatida, no demostraron superioridad en comparación con placebo para las reducciones de MACE, posiblemente se debieron a diferencias en las poblaciones de pacientes inscriptos, la farmacocinética y las definiciones de resultado compuestas.
Los principales resultados de REWIND que indican superioridad sobre el placebo para la reducción de eventos de ECV apoyan un efecto de clase de agonistas de GLP-1 que mejora los resultados para pacientes con DM2 y CMBCD.
> Problemas de seguridad con agonistas de GLP-1. Los ensayos LEADER y SUSTAIN-6 demostraron posibles efectos secundarios asociados con el uso, incluido el riesgo de retinopatía y colecistitis aguda. Se han informado otros efectos adversos gastrointestinales, que incluyen náuseas/vómitos, con liraglutida y semaglutida; la albiglutida se asoció con más diarrea pero no con náuseas/vómitos, y la aparición de eventos gastrointestinales adversos fue significativamente más común con dulaglutida que con placebo.
Toma de decisiones basada en ensayos de resultados cardiovasculares
Hasta la fecha, todos los datos de ensayos de resultados cardiovasculares de inhibidores de SGLT2 y agonistas de GLP-1 pertenecen a la diabetes tipo 2, y el inicio de estos agentes es actualmente parte de la atención integral de la diabetes tipo 2, que requiere un seguimiento a largo plazo.
Los ensayos también brindan la oportunidad de comparar eventos en pacientes con DM2, con y sin enfermedad cardiovascular establecida. En una revisión sistemática y un metaanálisis recientes, Zelniker et al. demostraron que los beneficios de los inhibidores de SGLT2 se observaron en pacientes con ECV establecida.
Este metanálisis estudió pacientes de EMPA-REG, CANVAS y DECLARE-TIMI 58, con poblaciones de solo un factor de riesgo compuestas por pacientes de CANVAS y DECLARE-TIMI 58 y demostró que la reducción en MACE de 3 puntos solo era definitiva en aquellos con ECV establecida (un efecto de prevención secundaria).
Además, los inhibidores de SGLT2 redujeron el riesgo de muerte por ECV o IC en un 23%, con un beneficio similar en pacientes con y sin ECV establecida, con y sin antecedentes de IC (efectos de prevención tanto primarios como secundarios).
En estos ensayos, vale la pena señalar que la terapia de base con estatinas, aspirina o metformina no fue obligatoria según el protocolo del ensayo, pero aproximadamente del 70% al 90% de los participantes recibieron estos agentes según el estudio. En particular, este porcentaje es probablemente mayor que el uso registrado de estos agentes en adultos con DM2 (con y sin ECV) tratadas en la comunidad.
Otros agentes. La metformina generalmente ocupa una posición como farmacoterapia de primera línea para la prevención primaria en el estadio 2 DBCD (prediabetes) o la prevención secundaria en el estadio 3 DBCD (DM2), pero esto se está reconsiderando en pacientes con CMBCD de alto riesgo, como con IC (donde la metformina se asocia con una disminución de la mortalidad por análisis retrospectivo, pero ningún beneficio demostrable basado en metanálisis).
Los inhibidores de la dipeptidil peptidasa-4 (DPP4) aumentan los niveles de GLP1 producido de forma endógena. Hasta la fecha, se han completado 5 ensayos sobre inhibidores de DPP4: SAVOR-TIMI 53, EXAMEN, TECOS, CARMELINA y CAROLINA, en cuáles saxagliptina, alogliptina, sitagliptina, linagliptina y linagliptina versus glimepirida, respectivamente, no fueron inferiores para MACE, pero ninguno cumplió con la superioridad de los criterios de placebo en la reducción de eventos de ECV.
La hipertrigliceridemia es un rasgo de SMet que puede afectar la progresión de CMBCD. En REDUCE-IT, los pacientes con triglicéridos elevados persistentemente en el contexto de aterosclerosis (71%) o diabetes (29%), y a pesar de la dosis de estatinas, experimentaron una disminución de eventos cardiovasculares isquémicos totales con etil icosapentoide (un éster etílico de ácido eicosapentaenoico altamente purificado), 2 g dos veces al día, en comparación con sujetos de control con placebo.
Los medicamentos para la obesidad utilizados con intervenciones en el estilo de vida producen una mayor pérdida de peso y efectos duraderos en comparación con el estilo de vida solo.
Actualmente se encuentran disponibles cinco medicamentos aprobados por la FDA para el tratamiento crónico de la obesidad: orlistat, lorcaserina, fentermina/topiramato ER, naltrexona ER / bupropión ER y liraglutida 3 mg. Estos medicamentos son eficaces para tratar múltiples manifestaciones de CMBCD, incluidas mejoras en la glucemia, los lípidos y la PA.
Se ha demostrado que la fentermina/topiramato ER y la liraglutida 3 mg previenen la progresión a DM2 en un 80% en pacientes con prediabetes al inicio del estudio durante el curso de 2 a 3 años de estos estudios.
Un ensayo de resultados cardiovasculares para lorcaserin demostró que los beneficios metabólicos no iban acompañados de un aumento de MACE. La cardioprotección contra MACE se demostró en pacientes de alto riesgo con DM2 con la dosis más baja de liraglutida de 1,8 mg/día y con una dosis de 1 mg/semana de semaglutida.
C. Cirugía bariátrica
La cirugía bariátrica se dirige principalmente a la pérdida de peso en pacientes con obesidad, pero también puede dirigirse a los factores de riesgo cardiometabólicos bajo la denominación de cirugía metabólica.
Dos estudios clave encontraron no solo reducciones significativas en la HbA1C y reducción de los medicamentos para la diabetes tipo 2, sino también reducciones en la HTA, dislipidemia, inflamación, carga de síntomas y costos de atención médica. Sin embargo, no hay datos de ensayos de resultados cardiovasculares disponibles para pacientes sometidos a cirugía bariátrica.
Enfermedad coronaria. La cirugía bariátrica con pérdida de peso significativa y sostenida se asocia con una disminución de las tasas futuras de IM y mortalidad. Esto puede estar relacionado, en parte, con la disminución de la resistencia a la insulina y la inflamación (disminución de la PCR-us), el aumento de adiponectina y la mejora de los marcadores de remodelación arterial después de la cirugía bariátrica.
Insuficiencia cardiaca. Según datos de Suecia, los pacientes que se someten a cirugía bariátrica tienen un riesgo reducido de insuficiencia cardíaca posoperatoria. Sobre la base de 2 grandes registros nacionales escandinavos y un análisis retrospectivo de datos de los EE.UU., se encontró que el bypass gástrico en Y de Roux se asoció con reducciones significativas en la incidencia de IC en el postoperatorio. La cirugía bariátrica previa con pérdida de peso exitosa también se ha asociado con mejores resultados hospitalarios (mortalidad, duración de la estadía) entre los pacientes con IC.
Fibrilación auricular. Desafortunadamente, los efectos de los procedimientos bariátricos en la FA no son concluyentes. De 2008 a 2012, la prevalencia de FA entre los pacientes sometidos a cirugía bariátrica fue del 1,9%, principalmente en la población de mayor edad y en los hombres, pero no influida por el IMC.
Aunque los procedimientos bariátricos pueden estar asociados con una disminución de la FA incidente, posiblemente asociada con dispersiones atenuadas de la onda P, también se ha encontrado que estos procedimientos están asociados con un mayor riesgo de FA que requiere visitas a la sala de emergencias u hospitalización hasta por 2 años después de la operación.
No obstante, Donnellan et al. encontraron una tasa de recurrencia de FA más baja después de la ablación, realizada una media de 22 meses después de la cirugía bariátrica, en comparación con los que no se sometieron a cirugía bariátrica. Estos efectos se han revisado y el papel de la cirugía bariátrica para disminuir el riesgo de CMBCD se ha incorporado a las recomendaciones de las guías de práctica clínica (GPC).
|
5. CONCLUSIONES
|