Introducción
La disección aórtica se produce por el desgarro de la íntima y la media de la aorta con formación de una falsa luz dentro de la media. Forma parte del “síndrome aórtico agudo”- término paraguas empleado para la disección aórtica, el hematoma intramural y la úlcera aórtica sintomática.
La disección aguda es la urgencia aórtica más frecuente, con una incidencia anual de 3-4 por 100.000 en el Reino Unido y en los EE.UU., mayor que la de la ruptura de aneurisma. El pronóstico es grave, con el 20% de mortalidad prehospitalización y el 30% de mortalidad hospitalaria.
La disección se considera aguda cuando se la diagnostica dentro de los 14 días de su inicio y a partir de allí se la denomina crónica.
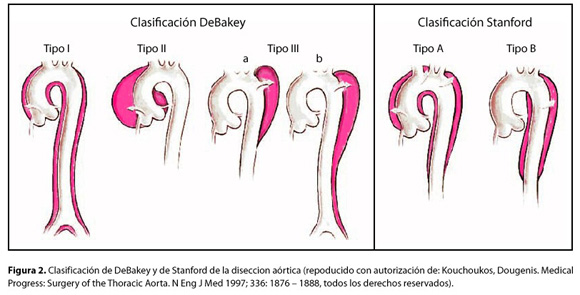
La ubicación del desgarro inicial es fundamental para el tratamiento y el pronóstico. La disección puede ser de la aorta ascendente (disección Stanford tipo A) o distal al origen de la arteria subclavia izquierda (disección Stanford tipo B).
La disección tipo A tiene mucho peor pronóstico que la disección tipo B y a menudo es necesaria la intervención quirúrgica de urgencia. En cambio, la disección aguda tipo B en general se trata de manera conservadora si no tiene complicaciones y es quirúrgica si se complica.
Factores de riesgo
Las causas de la disección aórtica son multifactoriales y participan tanto la propensión hereditaria como la enfermedad degenerativa adquirida. Los factores de riesgo son los siguientes.
Hipertensión
La hipertensión es uno de los factores de riesgo más importantes de la disección aórtica, presente en el 40-75% de los pacientes. La hipertensión sistólica exacerba las fuerzas hemodinámicas diferenciales que actúan sobre el arco aórtico, relativamente móvil y la aorta ascendente y descendente, relativamente fijas. Un estudio de cohortes de 175 pacientes identificó el esfuerzo físico o el estrés emocional como los antecesores directos del dolor agudo en el 66% de las disecciones, principalmente como resultado de cambios agudos en la presión arterial (PA).
Raza y sexo
Un estudio transversal de 951 pacientes efectuado por el International Registry of Acute Aortic Dissection, con datos de 12 centros internacionales, mostró que el 68% de los pacientes eran varones y el 79% eran blancos.
Enfermedades del tejido conectivo
Diversas enfermedades del tejido conectivo predisponen a la debilidad de la pared aórtica y su ulterior disección y son especialmente importantes en los pacientes menores de 40 años. Comprenden el síndrome de Marfan, que se observa en el 15-50% de los pacientes menores de 40 años, el síndrome de Ehlers-Danlos tipo IV con síntesis anormal del procolágeno tipo III y otros trastornos del tejido conectivo asociados con necrosis quística de la media.
Anomalías cardiovasculares congénitas
Varios estudios, unos transversales (516 pacientes) y otros prospectivos (631 pacientes), mostraron que las válvulas aórticas bicúspides y la coexistencia de válvula aórtica bicúspide con coartación de aorta se asociaron con aumento del riesgo de disección aórtica.
Varios síndromes aneurismáticos familiares (como la aracnodactilia contractural congénita, el aneurisma de la aorta torácica familiar o la necrosis quística de la media de Erdheim, la disección aórtica familiar, la ectopia lentis familiar y el hábito marfanoide) también predisponen a la disección aórtica.
Otros factores de riesgo
Estudios de prevalencia mostraron que la enfermedad vasculítica aórtica, el abuso de cocaína y el embarazo son factores de riesgo para la disección de la aorta. Un estudio sobre 723 pacientes halló el 5% de disección aórtica tras intervenciones cardíacas como la revascularización percutánea y la derivación aortocoronaria.
Manifestaciones iniciales
Los pacientes típicamente llegan a la consulta con dolor torácico punzante o desgarrante de comienzo brusco, aunque el 10% de ellos pueden no sufrir dolor. La forma asintomática es más frecuente en los pacientes con diabetes. El dolor se irradia al cuello en la disección tipo A o a la zona interescapular en la disección tipo B.
La ruptura aguda o la perfusión insuficiente- según la ubicación y el grado de la disección - pueden causar pérdida de la conciencia. La interrupción de la perfusión a veces causa déficits neurológicos, isquemia de los miembros o isquemia visceral. En un estudio, el 25% de los pacientes con disección tipo A sufrió hipotensión, mientras que la hipertensión fue típica en la disección tipo B.
Los diagnósticos diferenciales son muchos. Las recomendaciones de consenso de la American Heart Association mencionan tres clases de características que identifican a los pacientes con alto riesgo:
1- Los trastornos predisponentes de alto riesgo, como el síndrome de Marfan, la manipulación aórtica reciente o un aneurisma torácico conocido.
2-Las características del dolor de alto riesgo: comienzo brusco de dolor punzante o desgarrante en el tórax, la espalda o el abdomen.
3-Las características de alto riesgo en el examen físico: la discrepancia entre el pulso y la PA, el déficit neurológico, un soplo de regurgitación aórtica nuevo y el shock.
Es necesario el estudio por imágenes urgente en pacientes con una o más de estas características de alto riesgo, pero sin cambios electrocardiográficos de infarto de miocardio y sin antecedentes ni examen físico que sugieran otro diagnóstico.
Diagnóstico
La tomografía computarizada reemplazó a la aortografía retrógrada de las décadas de 1970 y 1980. La radiografía de tórax y el electrocardiograma no pueden determinar ni descartar el diagnóstico de aneurisma disecante de la aorta.
Los dímeros D aumentan en la disección aórtica y se sugirió que los valores inferiores a 500 ng/ml pueden excluir la disección aguda en las primeras 24 horas. Sin embargo estos datos provienen de un centro de atención terciaria con pacientes con gran probabilidad de sufrir esta patología. Son necesarios más estudios para comprobar la utilidad de los dímeros D.
La TC puede ayudar a confirmar o excluir rápidamente la disección aórtica, clasificar su importancia y diagnosticar las complicaciones. La clasificación correcta de la disección en tipo A o tipo B es imprescindible para planificar el tratamiento. A menudo es necesario más de un estudio por imágenes para reunir la información necesaria.
Arteriografía por tomografía computarizada
La European Society of Cardiology recomienda la arteriografía por TC multidetector como el estudio de primera línea para pacientes con presunta disección aguda. Este estudio puede determinar la importancia de la disección, el calibre relativo de la luz verdadera y falsa y el compromiso de las ramas de la aorta. En un metaanálisis de 1139 pacientes con disección aórtica esta técnica tuvo una sensibilidad del 100% y una especificidad del 98%. Fuera de la urgencia, la TC con gatillado electrocardiográfico puede proporcionar información dinámica, aunque su resolución espacial es inferior a la de la resonancia magnética (RM).
Ecocardiograma
La importancia del ecocardiograma es limitada porque no permite visualizar adecuadamente la aorta descendente en la mayoría de los pacientes. El empleo combinado de ecografía transtorácica y TC es útil cuando no se dispone de TC multidetector.
Según un metaanálisis de estudios de cohortes (1139 pacientes), la ecocardiografía transoesofágica permitió visualizar la aorta torácica (sensibilidad 98,0%, especificidad 95,0%). A pesar de que esta técnica exige la intubación esofágica, se puede efectuar a la cabecera del paciente. Detecta la regurgitación aórtica o el derrame pericárdico y puede determinar intraoperatoriamente la posición del operador dentro de la luz del vaso, aunque no puede evaluar la aorta abdominal.
Arteriografía por resonancia magnética
Según un metaanálisis de estudios diagnósticos, la arteriografía por RM tiene una sensibilidad del 98% y una especificidad del 98% para el diagnóstico del aneurisma disecante de la aorta. Los medios de contraste con gadolinio empleados para este estudio son menos nefrotóxicos que las sustancias iodadas necesarias para la arteriografía por TC y no hay radiación ionizante. La arteriografía por RM es mejor para la vigilancia a largo plazo de la disección tratada y para evaluar a los pacientes estables con disección crónica.
Tratamiento
Tratamiento inicial
Es preciso asegurar la oxigenación y la ventilación adecuadas, con monitoreo cuidadoso de la función respiratoria. Se deben colocar dos catéteres intravenosos de grueso calibre para la reanimación con líquidos, con vigilancia estrecha de la frecuencia y el ritmo cardíacos, la PA y la diuresis.
Se pueden administrar β bloqueantes para reducir los cambios tensionales y las fuerzas de cizallamiento sobre la pared aórtica; la frecuencia cardíaca debe ser de 60-80 latidos/min y la PA sistólica de 100-120 mm Hg. Se debe mantener el equilibrio entre suprimir la taquicardia y la hipertensión y asegurar la perfusión adecuada de los órganos blanco (mediante el control de la diuresis, el estado mental y neurológico y el estado vascular periférico, que incluye la aparición o la progresión de soplos carotídeos, braquiales y femorales).
El electrocardiograma de 12 derivaciones es esencial para descartar la isquemia miocárdica simultánea. Los estudios por imágenes definitivos y las intervenciones ulteriores se deben efectuar sólo cuando el paciente está hemodinámicamente estable.
Debido a la escasa evidencia de estudios aleatorizados controlados, el tratamiento se orienta principalmente por datos de registros internacionales, grandes series y consensos de especialistas.
Disección tipo A
Estudios transversales del International Registry of Acute Aortic Dissection sugirieron que, sin tratamiento, la mortalidad a una semana de la disección tipo A es del 50-91% debido a complicaciones tales como ruptura aórtica, accidente cerebrovascular (ACV), isquemia visceral, taponamiento cardíaco e insuficiencia circulatoria.
El tratamiento farmacológico solo tiene casi el 20% de mortalidad a las 24 horas y el 30% a las 48 horas. La consulta urgente con un cirujano cardíaco es por lo tanto imprescindible. La cirugía reemplaza la aorta ascendente afectada, con el arco aórtico o sin él, por una prótesis; la mortalidad hospitalaria de este procedimiento es del 15-35%.
Pueden ser necesarias distintas técnicas. Por ejemplo, la extensión proximal de la disección hasta la válvula aórtica o el ostium de las arterias coronarias puede exigir el reemplazo o la resuspensión de la válvula aórtica o la derivación aortocoronaria. Junto con las medidas complementarias, como el paro circulatorio hipotérmico y la perfusión de los vasos craneales, las tasas de supervivencia para la disección aórtica proximal a los tres años y a los cinco años son del 75% y del 73%, respectivamente.
Disección aguda tipo B
La aparición de complicaciones - isquemia visceral o de los miembros, ruptura, dolor resistente al tratamiento o hipertensión incontrolable- es el factor clave que determina tanto la intervención como el pronóstico de los pacientes con disección tipo B. En ausencia de complicaciones, estudios mostraron que con el tratamiento farmacológico solo la supervivencia a tres años es del 78%. Éste sigue siendo el tratamiento de referencia. La PA sistólica se debe mantener en 100-120 mm Hg a fin de reducir al mínimo el estrés de cizallamiento hemodinámico y evitar la ruptura. Los β bloqueantes (propranolol y metoprolol) son agentes de primera línea. Los bloqueantes de los canales de calcio (fármacos no dihidropiridina) son útiles para pacientes con enfermedad pulmonar obstructiva crónica y para los que no toleran los β bloqueantes.
El tratamiento endovascular es cada vez más posible con baja mortalidad y los resultados del estudio Acute Dissection Stent-grafting or Best Medical Treatment (ADSORB) aclararán su importancia en la disección aguda tipo B no complicada. Hasta tanto esos datos estén disponibles, la disección tipo B no complicada debe recibir tratamiento farmacológico.
La intervención, en general la reparación endovascular con empleo de un stent, es necesaria para la disección aguda tipo B complicada. Según un estudio de cohortes prospectivo de 159 pacientes, esta patología sin tratamiento tiene el 50% de mortalidad.
La mortalidad a 30 días de la cirugía tradicional a cielo abierto para la disección complicada es del 30%, mientras que un metaanálisis mostró que la mortalidad a 30 días para el tratamiento endovascular es del 9,8%. La vigilancia postoperatoria a largo plazo es obligatoria: un estudio de cohortes prospectivo de 125 pacientes sugirió que la trombosis total de la falsa luz se puede lograr sólo en el 44% de los casos y que el 20% de las disecciones sufren la ruptura dentro de los 5 años debido a la expansión aórtica continua.
Múltiples estudios de cohortes mostraron que aún después de la trombosis de la falsa luz, el 16% de los pacientes muestran signos de disección en la aorta distal que no recibió el stent, lo que exige la reintervención quirúrgica.
Disección crónica tipo B
La disección crónica tipo B no complicada puede recibir tratamiento conservador, pero muchos de estos pacientes sufren complicaciones. La principal es la formación de un aneurisma (15% de los casos), que puede necesitar intervención quirúrgica. El tratamiento de la disección crónica es difícil.
La cirugía tradicional a cielo abierto tiene una tasa de mortalidad apreciable y plantea muchos desafíos fisiológicos, como la necesidad de toracotomía posterolateral, la ventilación de un solo pulmón, la derivación cardiopulmonar, la hipotermia, la heparinización, el drenaje del líquido cefalorraquídeo y el paro circulatorio para prevenir el ACV y la paraplejia.
El procedimiento endovascular tiene menor morbimortalidad; una revisión sistemática de 810 pacientes halló que la supervivencia al año es mayor tras la colocación del stent endovascular que tras la cirugía a cielo abierto (93% y 79%, respectivamente).
Seguimiento
Las tasas de supervivencia a 10 años para estos pacientes son del 30%-60%. La fisiopatología de base de enfermedad de la media aórtica y estructura defectuosa de la pared significa un riesgo continuo de disección, degeneración aneurismática y ruptura.
Un estudio de cohortes prospectivo de 721 pacientes halló que este riesgo es mayor en las mujeres y que la mortalidad anual fue del 12% cuando el diámetro aórtico superaba los 6 cm. Por consiguiente, la European Society of Cardiology recomienda estudios por imágenes transversales de la aorta, preferentemente con arteriografía por resonancia magnética, uno, tres y 12 meses después del alta y cada seis a 12 meses a partir de allí, según el tamaño de la aorta. Diversos especialistas también recomiendan el empleo combinado del ecocardiograma con la TC para el seguimiento.
Todos los pacientes deben recibir tratamiento antihipertensivo de por vida con β bloqueantes, para mantener una PA de 120/80 mm Hg. Las secuelas del tratamiento endovascular y a cielo abierto también se deben controlar.
Un pequeño estudio de cohortes prospectivo indicó que fue necesaria la reintervención en el 27,5% de los pacientes tras la corrección a cielo abierto, debido a la extensión o la recidiva de la disección, la formación de otro aneurisma lejos de la corrección original, la dehiscencia del stent, la insuficiencia valvular aórtica o la infección.
En una revisión sistemática de la evolución del tratamieno endovascular se hallaron altas tasas de reintervención para las morbilidades tardías, como la endofiltración (8,1%), la formación de un aneurisma distal (7,8%) y la ruptura (3,0%), lo que justifica la obligatoriedad de la vigilancia postoperatoria.
Nota del Editor: Este artículo omite mencionar dentro de las causas de disección aórtica aguda el accidente automovilístico con traumatismo cerrado del tórax, generalmente secundario a choque frontal. Según un estudio de autores europeos la incidencia de aneurisma de disección aguda de aorta en estos caso fue del 6,3%.
Weninger P, Hertz H. Factors influencing the injury pattern and injury severity after high speed motor vehicle accident--a retrospective study. Resuscitation. 2007 Oct;75(1):35-41. Epub 2007 May 3.
♦ Resumen y comentario objetivo: Dr. Ricardo Ferreira