La transfusión de sangre es una parte esencial de la asistencia médica moderna y cuando es utilizada apropiadamente puede salvar vidas. En todo el mundo, los servicios de hemoterapia se esfuerzan por ofrecer productos sanguíneos seguros y trabajan para que en los hospitales los mismos estén realmente disponibles para los pacientes. Los componentes de la sangre, como los eritrocitos, las plaquetas, el plasma fresco congelado, los crioprecipitados y los granulocitos son preparados a partir de donaciones de sangre entera o recolectada por aféresis. Los derivados plasmáticos como los concentrados de factores de la coagulación, las inmunoglobulinas y la albúmina son preparados a partir de grandes reservas de plasma, bajo las condiciones de fabricación de los medicamentos.
El proceso para obtener una unidad de sangre de un donante para ser transfundida a un paciente es complejo. Se deben cumplir muchos pasos para garantizar que la transfusión es lo más segura posible. Aunque las complicaciones graves de las transfusiones son infrecuentes, los pacientes deben ser transfundidos siguiendo las normas basadas en la evidencia. Esto disminuirá cualquier efecto adverso y garantizará que los productos de la sangre, los cuales son donados por voluntarios, y son costosos y a veces escasos, sean usados en forma apropiada. Es importante tomar medidas para reducir o eliminar la necesidad de transfusión, considerando enfoques alternativos para el manejo del paciente. Los pacientes deben tener la necesidad clínica de la transfusión y también saber el motivo que ha generado la indicación de la transfusión.
¿Cuándo es apropiada una transfusión de sangre?
La transfusión de sangre no debe depender de un recuento sanguíneo bajo, como una concentración baja de hemoglobina o de plaquetas, o alteraciones en el análisis de la coagulación. Lo que determina la necesidad de la transfusión ES EL conjunto de estos hallazgos y el estado clínico del paciente.
Un objetivo de algunos ensayos controlados aleatorizados de pacientes de terapia intensiva, cirugía cardiotorácica, reparación de fractura de cadera y hemorragia gastrointestinal superior aguda ha sido comprobar si los pacientes pueden tolerar una estrategia transfusional restrictiva. El resultado fue que una hemoglobina de 70-80 g/L tomada como umbral para la transfusión de glóbulos rojos se asoció con resultados clínicos equivalentes o mejores que cuando el umbral utilizado fue de 90-100 g/L.
Una revisión de Cochrane recomienda hacer la transfusión de glóbulos rojos cuando la hemoglobina cae a 70-80g/L o menos, e incluso entonces la necesidad de la transfusión dependerá de las circunstancias clínicas. La misma estrategia transfusional restrictiva se recomienda para los pacientes con antecedentes de enfermedad cardiovascular, a menos que el paciente presente dolor precordial agudo, insuficiencia cardíaca, hipotensión o taquicardia que no responde al aporte de líquidos. Sin embargo, para algunos pacientes—con cardiopatía isquémica crónica, lesión cerebral y signos de perfusión tisular inadecuada—la calidad de la evidencia es mala. En estos casos es muy valioso el criterio médico. La guía de la British Committee for Standards in Haematology (BCSH) recomienda hacer la transfusión con un umbral de hemoglobina de 70-90 g/L. los pacientes con un recuento de plaquetas >50×109/L o un RIN (International Normalised Ratio) <2.0 pueden ser sometidos a procedimientos invasivos sin sangrado importante y no es necesario corregir previamente esas anormalidades de laboratorio. Los pacientes que no sangran deben ser transfundidos con una dosis de un componente sanguíneo a la vez—una unidad de glóbulos rojos o una dosis terapéutica de plaquetas para los adultos, o una dosis de componentes del plasma, ajustado al peso del paciente. Posteriormente, antes de repetir las transfusiones, los pacientes deben volver a evaluarse clínicamente y con análisis de laboratorio.
Otros estudios aleatorizados controlados no comprobaron que el uso de umbrales de hemoglobina más bajos mejore los resultados en el paciente. En consecuencia, ya no se utiliza como dosis “estándar” la transfusión de 2 unidades de sangre para los pacientes sin hemorragia. Esta estrategia no se aplica para los pacientes con hemorragia grave, en quienes pueden requerirse una transfusión urgente de varias unidades de eritrocitos, plasma o plaquetas.
¿Cómo se deben manejar los pacientes que toman fármacos antiagregantes o anticoagulantes en el preoperatorio o las situaciones de emergencia?
El manejo perioperatorio de los pacientes que toman medicamentos antiplaquetarios y anticoagulantes implica equilibrar el riesgo de un aumento del sangrado quirúrgico con el riesgo de eventos tromboembólicos. Las guías nacionales de Australia y Nueva Zelanda y las Sociedades Americanas de Cirujanos Torácicos y Anestesiólogos Cardiovasculares recomiendan interrumpir el clopidogrel 3-5 días antes de la cirugía debido al aumento del sangrado perioperatorio, de la necesidad de transfusiones, las reoperaciones y la estancia hospitalaria. Las pruebas de hemostasia en los puntos de atención (sitios cercanos al punto de atención del paciente, como puede ser a la cabecera de su cama) mediante el uso de la tromboelastografía y el mapeo de plaquetas puede ayudar a identificar a los pacientes que toman clopidogrel y que mantienen una actividad plaquetaria y una hemostasia normales, y que no necesitan un período preoperatorio de espera. Los pacientes pueden continuar tomando aspirina, a excepción de los que van a ser sometidos a neurocirugía o cirugía intraocular. En la cirugía ortopédica, los antiinflamatorios no esteroides deben ser interrumpidos 2 semanas antes de la cirugía con el fin de reducir la pérdida de sangre y las transfusiones.
En los pacientes sometidos a intervenciones quirúrgicas menores como la cirugía de cataratas, los procedimientos dentales menores, la endoscopia digestiva superior y la colonoscopia con o sin biopsia, la warfarina puede continuarse siempre y cuando el RIN esté dentro del rango terapéutico. Sin embargo, en los procedimientos más complejos, cuando se interrumpe la warfarina para minimizar el riesgo de sangrado, puede ser necesario un tratamiento de transición con heparina para reducir el riesgo de trombosis. Se debe solicitar el asesoramiento especializado.
La reversión de emergencia de la anticoagulación con warfarina en los pacientes hemorrágicos debe hacerse con 25-50 mg/kg de concentrado del complejo de protrombina y 5 mg de vitamina K intravenosa. No hay antídotos específicos para la trombina directa nueva (por ej., el dabigatrán) o los inhibidores Xa (como el rivaroxaban). Basada en los estudios en animales, la BCSH recomienda manejarse con las mediciones hemostáticas generales y considerar el tratamiento con el concentrado de complejo de protrombina, concentrado de complejo de protrombina activada (como el inhibidor de la actividad de corrección del factor VIII), o el factor recombinante VII activado.
¿Cuáles son los análisis de laboratorio esenciales antes de la transfusión?
Una vez tomada la decisión de transfundir y enviada al laboratorio una muestra de la sangre que se va a transfundir para hacer las pruebas de compatibilidad, se debe determinar el grupo ABO del paciente y buscar anticuerpos antieritrocitos atípicos, sobre todo los que son clínicamente relevantes. Una vez hecha esta prueba, se demostrará la compatibilidad entre la unidad de glóbulos rojos y el suero del paciente, mediante una prueba cruzada serológica o electrónica.
Determinación del tipo ABO del receptor
El tipo ABO (o grupo) del paciente se determina utilizando 2 pruebas complementarias, las pruebas directa e inversa, basadas en el principio de que los receptores adultos tienen anticuerpos naturalmente formados (esperados) contra los antígenos A o B que faltan en sus glóbulos rojos.
Prueba directa:
• Se realiza mezclando por separado los glóbulos rojos del paciente con los anticuerpos monoclonales contra los antígenos A y B, disponibles en el comercio.
• Si después del agregado de los anticuerpos a los glóbulos rojos del paciente, los glóbulos rojos se aglutinan, se considera que la reacción es positiva—en los hematíes del receptor existe el antígeno A o B o ambos.
.
Prueba inversa:
• Se realiza mezclando por separado el plasma del receptor humano con los eritrocitos humanos A y B disponibles en el comercio.
• Si después de agregar el plasma del paciente a los glóbulos rojos, los mismos se aglutinan, se considera que la reacción es positiva— en el plasma del receptor existen anticuerpos anti-A o anti-B o ambos.
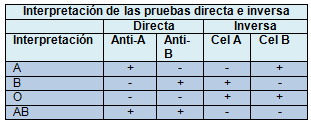
Detección de anticuerpos antieritrocitos atípicos en el plasma del receptor
Aunque virtualmente todos los adultos tienen anticuerpos preformados contra los antígenos A o B (o ambos) que no existen en sus glóbulos rojos, después de la exposición a glóbulos rojos alogénicos por transfusión de productos celulares sanguíneos o durante el embarazo, pueden formarse anticuerpos de glóbulos rojos atípicos (no ABO). La detección de anticuerpos se realiza usando 2 o 3 glóbulos rojos disponibles en el comercio que expresan todos los antígenos de menor importancia entre ellos.
El análisis se realiza de una manera similar a la prueba inversa. El plasma del paciente se incuba con las células de detección comercialmente disponibles: la aparición de aglutinación o de hemólisis indica una reacción de anticuerpos inesperados positiva en el plasma del receptor, el que se ha unido a un antígeno afín en las células de detección. Si el análisis de detección es positivo, entonces se utilizan células rojas reactivas adicionales para establecer la especificidad del anticuerpo. Para realizar la detección de los anticuerpos existen manuales y métodos automatizados; en general, para completar e interpretar los resultados de esta prueba se tarda aproximadamente 1 hora. La identificación de los anticuerpos puede tardar varias horas o aún más, dependiendo del número y la naturaleza de los anticuerpos presentes.
Pruebas Cruzadas
Para la mayoría de los receptores en los que no se han detectado anticuerpos en una muestra actual o anterior, la prueba cruzada electrónica ofrece muchas ventajas sobre la prueba cruzada serológica. En particular, se elimina la necesidad de tener unidades de glóbulos rojos físicamente asignadas al destinatario y por lo tanto no disponibles para otros pacientes. En menos de 5 minutos después de que haberse ordenado, se puede hacer la prueba cruzada electrónica y emitir las unidades de glóbulos rojos, lo que agiliza el manejo del inventario del laboratorio sin comprometer la atención de los pacientes.
La "emisión de sangre electrónica a distancia " es una extensión del sistema electrónico que permite la emisión segura de la sangre bajo el control electrónico en los refrigeradores para sangre que se hallan alejados del laboratorio de hemoterapia. La red informática hospitalaria es esencial para permitir la emisión de sangre electrónica a distancia y proporcionar los datos de cada paso del proceso.
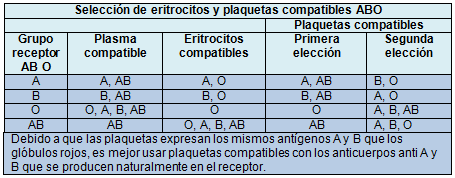
Los pacientes con anticuerpos a células rojas atípicos requieren pruebas serológicas cruzadas, mientras que las unidades de glóbulos rojos suelen ser asignadas de antemano, ya que puede ser difícil y lleva mucho tiempo identificar las unidades compatibles cuando existen otros anticuerpos. Si la necesidad de la transfusión es urgente y la espera de una unidad compatible puede comprometer la atención del paciente, entonces se pueden usar unidades no comparadas en forma cruzada, que son enviadas rápidamente por el laboratorio de hemoterapia. Estas unidades son siempre del grupo O, aunque la elección de las unidades RhD positivas o negativas puede depender de la edad y el sexo del receptor, y de haberse demostrado que es segura, incluso en pacientes con anticuerpos inesperados contra glóbulos rojos.
¿Qué peligros acarrea la transfusión?
La transfusión acarrea importantes peligros infecciosos y no infecciosos. Hoy en día, en los países desarrollados es rara la transmisión de hepatitis y VIH por los componentes de la sangre. En la actualidad, el peligro de infección residual más común es la contaminación bacteriana de los componentes de la sangre, pero desde 2009, en el Reino Unido no ha habido casos. Actualmente, para minimizar este riesgo, antes de proveer las plaquetas, se hacen estudios para la detección de bacterias. Durante muchos años, los derivados del plasma han sido sometidos a la eliminación de patógenos o a tratamientos de inactivación, y estas tecnologías se aplican cada vez más a los componentes de la sangre.
La hemovigilancia es el reporte de las consecuencias adversas de la transfusión de sangre, que tiene como objetivo aprender cuál es la mejor manera de prevenirlas y manejarlas, tanto en el nivel nacional como en el regional. Muchas complicaciones y “near miss” se deben al error humano durante el proceso de transfusión. Con frecuencia están ocasionadas por no haber identificado apropiadamente al paciente durante la recolección de la muestra o antes de la transfusión.
¿Cómo se pueden minimizar los errores al transfundir?
Los esfuerzos para reducir los errores en la transfusión han estado principalmente relacionados con la educación y la implementación de procedimientos para una buena práctica, aprendiendo de los incidentes previos y de los programas de entrenamiento. Este enfoque ha reducido, pero no eliminado, los eventos más graves, como la incompatibilidad ABO.
Varios grupos han aprovechado las ventajas de la nueva tecnología y desarrollaron sistemas electrónicos para el manejo de las transfusiones, con el fin de hacer más segura la práctica transfusional. Todos los profesionales de la salud están familiarizados con la técnica de los códigos de barras desde hace muchos años, ya que se utiliza en el comercio, y muchos componentes de la sangre ya han sido codificados con esta tecnología. Un sistema de código de barras para la identificación de pacientes utiliza computadoras portátiles para analizar la compatibilidad de las muestras de sangre recolectadas y la administración de sangre. Luego de la implementación del código de barras hubo una gran mejoría en la identificación de los pacientes. El personal halló que el sistema de identificación por código de barras es fácil de operar y provoca menos distracción en comparación con los procedimientos de comprobación estándar en el punto de atención del paciente. Se ha comprobado que su implementación es factible y rentable, a través de una red de hospitales; en la actualidad, los sistemas de transfusión electrónicos son la intervención que recomienda el programa NHS Quality, Innovation, Prevention and Productivity (QIPP). Sin embargo, una encuesta llevada a cabo por el Comité Nacional de Transfusión Sanguínea de Inglaterra en 2008, que se repitió 2011, encontró que son pocos los hospitales que estaban usando los códigos de barras y otros sistemas electrónicos para la identificación del paciente para la transfusión. La implementación también es esporádica en otros países desarrollados como Estados Unidos y Australia.
¿Cómo se presentan las reacciones transfusionales más graves y comunes y cómo deben manejarse?
Las reacciones transfusionales graves son poco frecuentes, pero pueden ser fatales, y cualquier paciente que se deteriora inesperadamente durante o después de la transfusión debe ser evaluado de inmediato y en forma cuidadosa por la posibilidad de haberse producido una reacción transfusional. La hemólisis intravascular por incompatibilidad ABO, la anafilaxia y la sepsis relacionadas con la transfusión se pueden presentar en forma repentina y muy grave, con colapso cardiovascular. La hemólisis intravascular y la sepsis también pueden presentarse con fiebre, escalofríos y el desarrollo rápido de una coagulación intravascular diseminada. Para confirmar o descartar un cuadro de "sangre equivocada" es necesario hacer de inmediato un examen clínico cuidadoso y las pruebas de laboratorio, incluyendo la recolección de nuevas muestras para repetir el grupo sanguíneo y la detección de anticuerpos. Toda vez que un paciente se agrava durante la transfusión, la misma debe ser detenida, al mismo tiempo que se realizan la evaluación clínica inicial y las pruebas de laboratorio. También pueden ocurrir eventos no relacionados con la transfusión (reacciones medicamentosas, embolia pulmonar o empeoramiento de la enfermedad subyacente) cuyos síntomas y signos ser difíciles de distinguir de una reacción transfusional. Los hemocultivos del paciente y los cultivos de la unidad de transfusión son esenciales en la investigación de una contaminación bacteriana presunta. Si la reacción es grave, se deben iniciar antibióticos empíricos sin demora.
|
Respuesta inmediata ante cualquier reacción transfusional grave • Detener la transfusión |
Las reacciones transfusionales deben ser investigadas por un equipo clínico terapéutico con el apoyo del servicio de hemoterapia del hospital. Todos los incidentes deben ser revisados por el comité de hemoterapia del hospital y reportado al programa de hemovigilancia local. Los eventos “near miss” relacionados con "la sangre equivocada "y otros errores de procedimiento lamentablemente son comunes en los hospitales. Por ejemplo, en un estudio internacional ocurrió 1 caso de "sangre en el tubo equivocado" en 1.986 muestras y 1 caso en 1.303 muestras en un estudio del Reino Unido. Estos eventos deben ser considerados como oportunidades para aprender y poner en práctica las medidas para prevenir o reducir otros eventos.
¿Cuál es la práctica actual de la transfusión?
Durante la última década, la mayor conciencia de las complicaciones y los costos de la transfusión ha estimulado a los hospitales para investigar la manera de reducir el uso de la sangre. En Inglaterra, la demanda de unidades de sangre, que aumentó en forma sostenida durante la década de 1990, disminuyó notablemente (18%) a partir de 2002-03 hasta 2007-08, con un lento pero continuo descenso desde entonces. Las razones de esta reducción no son del todo claras, pero probablemente se asocian con las iniciativas del Departamento de Salud, la mejor evidencia sobre las estrategias transfusionales restrictivas y un aumento del precio de la sangre suministrada a los hospitales por la NHS Blood and Trasplant. Por el contrario, en Inglaterra ha incrementado la demanda de plaquetas y de plasma fresco congelado. Grandes auditorías regionales y nacionales han documentado que es frecuente el uso inadecuado de la sangre, el plasma fresco congelado, las plaquetas, y los crioprecipitados. Esta mala práctica continúa a pesar de haber mejorado la evidencia base para el uso de la sangre, de la existencia de numerosos guías para las transfusiones y muchas iniciativas para reducir su uso inadecuado. El frecuente uso inadecuado de la sangre y la variación en la práctica entre los diferentes hospitales y equipos clínicos indican que se podría reducir más el uso de la sangre sin comprometer la seguridad del paciente y, de hecho, probablemente mejorándola.
¿Cuáles son las estrategias que para minimizar la transfusión inadecuada?
El uso de sistemas computarizados para las prescripciones médicas, en los que se vinculan los datos de información del laboratorio, proporciona una oportunidad para la educación sobre los umbrales de transfusión, basada en la evidencia. Este sistema puede funcionar como un apoyo para el sistema de toma de decisiones clínicas.
Cuando un médico intenta ordenar productos sanguíneos para un paciente cuyos resultados de laboratorio anteriores indican que no requiere transfusión, en la pantalla de uno de estos sistemas aparece una advertencia que sugiere que la transfusión es innecesaria. Estas alertas pueden mejorar la seguridad del paciente y reducir las transfusiones innecesarias. También pueden aparecer sugerencias sobre alternativas de transfusión o de dosis ajustadas al peso. El umbral a partir del cual se activa un alerta puede variar de acuerdo a la indicación de la transfusión seleccionada por el prescriptor, de manera que se pueden utilizar diferentes umbrales basados en la evidencia para diferentes situaciones clínicas. Un sistema de atención general de EE.UU. halló que casi el 25% de los pedidos de plasma alertados por el sistema fueron cancelados, al igual que casi el 15% de las órdenes de glóbulos rojos alertados.
¿Cómo se puede reducir el uso de las transfusiones?
La identificación y el tratamiento de la anemia antes de la cirugía electiva requieren un hemograma, el cual debe ser realizado por lo menos 30 días antes de la cirugía. Esto permite la rápida revisión de los resultados y el tratamiento activo de una causa corregible de anemia, como puede ser el hierro para la anemia ferropénica. En el quirófano se pueden aplicar varias estrategias para minimizar o eliminar la necesidad de transfusión alogénica, siendo la más eficaz la autotransfusión intraoperatoria. Esta técnica consiste en recoger la sangre quirúrgica u obstétrica derramada para luego proceder a su filtración, lavado, concentración y reinfusión, una vez que se ha recogido una cantidad de sangre suficiente. Su uso solo se requiere en las operaciones que se acompañan de gran hemorragia, como la cirugía cardiovascular y los procedimientos ortopédicos. La evidencia actual indica que el rescate celular intraoperatorio no está contraindicado en la cirugía del cáncer y también puede ser utilizado con éxito en casos obstétricos y pediátricos. El rescate celular postoperatorio implica la recuperación y la reinfusión de la sangre recogida por drenajes quirúrgicos; la sangre puede ser lavada o no antes de la reinfusión.
Los análisis en los puntos de atención pueden ayudar a determinar la necesidad de transfusiones de plaquetas y plasma en los pacientes que deben someterse a una cirugía o que cursan una hemorragia importante. Se ha demostrado que el uso de la tromboelastografía reduce la pérdida de sangre durante la cirugía cardíaca y mejora la evolución posquirúrgica, pero se necesitan más datos para determinar si su uso mejora los resultados en el paciente.
El estudio CRASH-2 comprobó que el ácido tranexámico, un fármaco antifibrinolítico, redujo la mortalidad en el trauma sin aumentar los eventos tromboembólicos; el uso de este fármaco se ha incrementado en varios escenarios clínicos. Ahora se ha utilizado en las lesiones cerebrales traumáticas, y como un agente tópico en el reemplazo articular total. Una revisión sistemática reciente ha demostrado claramente que los antifibrinolíticos reducen la pérdida de sangre y la necesidad de transfusión en una amplia gama de pacientes quirúrgicos.
En el entorno de la atención médica o intensiva se pueden utilizar diferentes estrategias para minimizar la necesidad de transfusiones. Es de gran importancia reducir al mínimo la flebotomía. La sangre debe ser recogida solo cuando los resultados de las pruebas orienten la toma de decisiones clínicas. El punto de atención también tiene la ventaja de utilizar microlitros en lugar de mililitros de sangre. El manejo activo de la anemia puede evitar la necesidad de la transfusión en los pacientes con patologías médicas. En general, la anemia ferropénica puede ser controlada con hierro por vía oral, aunque algunos pacientes con pérdida de sangre gastrointestinal crónica se manejan mejor con hierro intravenoso. El hierro intravenoso también es necesario para el tratamiento de la ferropenia funcional (aporte inadecuado de hierro a la médula ósea en presencia de reservas de hierro suficientes).
¿Cómo pueden participar los pacientes para reducir la necesidad de transfusión?
La participación del paciente en la toma de decisiones para la transfusión es fundamental en el enfoque de la atención centrada en el paciente. Cuando se le propone una transfusión, el paciente debe entender por qué. Se debe brindar información verbal y escrita de una manera que le permita comprender los beneficios y los riesgos previstos y cuáles son las alternativas disponibles. El plan de la transfusión debe quedar acordado entre el médico y el paciente y documentado en la historia clínica. Cuando esto no es posible (por ej., cuando el paciente está inconsciente), en este proceso de obtención, en el consentimiento informado debe participar el representante del paciente.
♦ Traducción y resumen objetivo: Dra. Marta Papponetti
