La demencia frontotemporal (DFT) es un grupo heterogéneo de demencias no Alzheimer caracterizadas por atrofia progresiva, relativamente selectiva, de los lóbulos frontal o temporal o de ambos.
Se mencionan casos de DFT desde fines del siglo XIX. Arnold Pick fue quien más los estudió y por eso se la conoce también como enfermedad de Pick. Sin embargo, recién en las tres últimas décadas se tuvo en cuenta la complejidad clínica y patológica de estas enfermedades y su condición singular de degeneración cerebral selectiva.
La DFT es mucho menos frecuente que la enfermedad de Alzheimer (4-15 por 100000 antes de los 65 años en estudios epidemiológicos de Europa y los EEUU). No obstante, este grupo de enfermedades es de importancia desproporcionada como causa de demencia de comienzo temprano con todos los costos socioeconómicos y humanos que implica. Aunque habitualmente comienza en la sexta década de la vida, puede comenzar ya en la tercera o recién en la novena década.
Los diferentes síndromes de demencia frontotemporal
Existen tres síndromes clínicos de DFT, con diferentes características clínicas.
- Variante conductual. Alrededor de la mitad de los casos llegan a la consulta con cambios de conducta.
- Afasia progresiva primaria. Se caracteriza por deterioro de la producción del lenguaje (afasia progresiva no fluente).
- Demencia semántica. Es el deterioro de la comprensión de las palabras y de la memoria semántica (la memoria del significado de las palabras).
Estos síndromes se pueden superponer con el parkinsonismo atípico y la enfermedad de la neurona motora.
Es importante que los profesionales, que no son especialistas, tengan un marco teórico práctico para sospechar DFT ya que el diagnóstico, en especial al comienzo de la enfermedad, suele ser problemático. Al contrario de la enfermedad de Alzheimer (la causa más frecuente de demencia en personas de edad avanzada), la DFT a menudo comienza en la mediana edad.
La memoria, la orientación y otros aspectos generales del intelecto están conservados al inicio. Los cambios de conducta o de personalidad pueden sugerir una enfermedad psiquiátrica primaria, especialmente si se acompañan de características psicóticas.
Las claves de que estas características son precursoras de la DFT son la falta de antecedentes psiquiátricos y la aparición de ciertos síntomas específicos, como cambios en la conducta alimentaria o en la conducta social.
Las alteraciones aisladas del lenguaje también se pueden atribuir erróneamente a factores psicológicos: las primeras características de la afasia progresiva primaria pueden ser las dificultades con las palabras largas, la aparición o reaparición del tartamudeo, deslices gramaticales o problemas con el empleo de vocabulario especializado asociado con una profesión o un hobby (por ejemplo, un jardinero puede olvidar los nombres de las flores).
Los estudios por imágenes del cerebro (idealmente la resonancia magnética) son obligatorios en todos los casos presuntos de DFT para descartar otros trastornos, tales como tumores y demostrar los patrones de atrofia que confirman el diagnóstico.

Figura: Evaluación de afasia progresiva . Un algoritmo para el diagnóstico sindromatico de los pacientes que presentan alteraciones en el lenguaje. El diagnóstico debe acompañarse de una evaluación neurofisiológica, resonancia magnética y otros estudios como el análisis del LCR.
Variante conductual de la DFT
Este síndrome se caracteriza por la disminución progresiva de las aptitudes interpersonales y ejecutivas, con alteración de la respuesta emocional y conductas anormales, tales como apatía, desinhibición, obsesiones, rituales y estereotipias.
La variante conductual de la DFT puede aparecer insidiosamente y su detección precoz puede a veces depende de cambios sutiles en las circunstancias sociales (como cambiar de trabajo o de pareja), lapsos idiosincrásicos del gusto o la conciencia social, disminución de la libido, alteración de las preferencias alimentarias o musicales o entretenimientos más infantiles.
Los antecedentes pertinentes se deben buscar activamente hablando a solas con la persona que cuida al paciente; la pérdida de memoria puede ser el motivo de consulta, aunque el interrogatorio cuidadoso sugiere que la memoria de los hechos cotidianos está conservada.
Para buscar antecedentes de cambios conductuales sutiles es útil preguntar al cuidador si el paciente dijo o hizo algo en público que avergonzó a otros; si parece menos afectuoso; si sus preferencias alimentarias cambiaron o se restringieron o sus buenos modales en la mesa se alteraron; si parece preocupado con los horarios o tiende a mirar el reloj; si hubo cambios en su sentido del humor o si tiene nuevos hobbies o intereses, especialmente con inclinación religiosa o espiritual y si es obsesivo al respecto.
Durante la consulta, las conductas espontáneas de los pacientes y sus interacciones con otros, son más esclarecedoras para el diagnóstico que las pruebas neuropsicológicas: pueden ser impulsivos o distraerse con facilidad, apáticos o impasibles, desinhibidos o sin conciencia social.
La evaluación cognitiva puede revelar deficiencias de las funciones ejecutivas que exijan formular una estrategia. Pruebas ejecutivas muy empleadas son la de fluidez verbal (nombre en un minuto la mayor cantidad posible de palabras que comiencen con la misma letra o de la misma clase semántica), estimaciones cognitivas (realice una estimación fundamentada sobre alguna propiedad o cantidad arbitraria, por ejemplo cuántos leones hay en Bélgica) y la interpretación de un proverbio (resuma el significado abstracto de un proverbio conocido).
La memoria y las funciones corticales posteriores a menudo tienen pocas alteraciones y el desempeño en las pruebas psicométricas a veces está muy bien conservado. No suele haber signos neurológicos asociados, aunque posteriormente en el curso de la enfermedad pueden surgir reflejos primitivos (prehensión o búsqueda) y la variante conductual de la DFT a veces se asocia con signos extrapiramidales o de la neurona motora como parte de un síndrome de superposición.
Los resultados de la resonancia magnética son variables: suele haber atrofia del lóbulo frontal y del lóbulo temporal anterior, que tiende a ser asimétrica entre los hemisferios. El grado y la extensión de la atrofia varían mucho según las personas. La alteración de la sustancia blanca puede ser importante, habitualmente en la proximidad de zonas de atrofia cortical, donde puede reflejar gliosis. La afectación de la corteza orbitofrontal es un precursor temprano de DFT, pero su detección puede ser difícil.
El estudio por imágenes metabólico con tomografía computarizada (TC) por emisión de fotón único (SPECT), o la 18F- fluorodesoxiglucosa TC, pueden ser útiles para detectar disfunción regional cuando los estudios otros estudios por imágenes parecen normales. Cada vez se hallan más fenocopias de la variante conductual de la DFT con estudios por imágenes estructurales y metabólicos normales y falta de progresión en la evaluación neuropsicológica seriada. En estos casos no se sabe bien cuál es la naturaleza de la enfermedad subyacente.
Demencia semántica
La demencia semántica es un síndrome muy característico con afectación progresiva de la memoria semántica- el sistema que almacena conocimientos sobre objetos y conceptos basados sobre la experiencia acumulada del individuo.
La demencia semántica afecta inicialmente el elaborado sistema de conocimientos del cerebro que interviene en el vocabulario –el conocimiento del significado de las palabras. Preguntar sobre el significado de palabras conocidas es patognomónico de la demencia semántica.
Los pacientes en general llegan a la consulta con habla fluida, pero vacía, con circunloquios, siendo la primera dificultad recordar los nombres, con el empleo de términos menos precisos y deterioro de la comprensión del significado de las palabras, en lo que sería la “variante semántica de la afasia progresiva” en la clasificación actual.
Al inicio, la deficiencia semántica puede estar bien compensada y se manifiesta sólo ante pruebas sobre conocimientos más especializados que el paciente antes dominaba. Posteriormente aparece deterioro semántico más generalizado que afecta también la información visual (falta de reconocimiento de las caras conocidas) (prosopagnosia) o de objetos (agnosia visual) y otras esferas no verbales, como los olores y los sabores, al igual que alteraciones de la conducta similares a las de la variante conductual de la DFT. El examen neurológico habitualmente es normal.
La demencia semántica tiene características neuroanatómicas en la resonancia magnética muy constantes y características, con atrofia cortical asimétrica del lóbulo temporal anteroinferior e hipometabolismo. La atrofia es predominantemente del lado izquierdo y se puede extender a lo largo del tiempo entre los hemisferios cerebrales y a la corteza frontal y temporal.
Afasia no fluente progresiva
Este síndrome muestra un deterioro progresivo de la producción del lenguaje, con habla poco fluida y trabajosa. Varios síndromes neurolingüísticos distintos se incluyen dentro de la clasificación general de afasia no fluente progresiva.
En algunos pacientes la característica dominante son los errores en el sonido (fonémicos) o articulatorios (fonéticos, apraxia del habla); en otros domina la falta de gramática expresiva con frases telegráficas. Estas características suelen coexistir a medida que la enfermedad evoluciona.
La apraxia de otros movimientos orofaciales o de la deglución a menudo acompaña a la apraxia del habla. La prueba es pedir al paciente que bostece o tosa, órdenes que no puede obedecer, aunque lo puede hacer como reflejo.
El deterioro de la comprensión sintáctica se demuestra con pruebas neuropsicológicas.
También las habilidades para la lectoescritura se ven afectadas en la mayoría de los casos. La afasia no fluente progresiva puede anunciar el inicio de un síndrome neurológico de superposición con el parkinsonismo atípico o con la enfermedad de la neurona motora.
La atrofia cerebral varía mucho en extensión y gravedad según los pacientes.
Un tercer síndrome clínico de afasia progresiva, la afasia logopénica, se manifiesta con habla vacilante, pero gramaticalmente correcta, con pausas para hallar las palabras, anomia y deterioro de la memoria de trabajo fonológica, que se manifiesta como gran dificultad para repetir frases, desproporcionadamente mayor que para las palabras aisladas.
La mayoría de los casos tienen patología de Alzheimer subyacente. Deficiencias cognitivas más extensas similares a las de otros fenotipos de Alzheimer surgen posteriormente en el curso de la enfermedad. La resonancia magnética suele mostrar atrofia temporoparietal predominantemente del lado derecho.
Síndromes de superposición
El espectro DFT se superpone con los síndromes de parálisis supranuclear progresiva, síndrome corticobasal y DFT con enfermedad de la neurona motora.
El síndrome de parálisis supranuclear progresiva se caracteriza por alteración de la mirada vertical, inestabilidad postural con caídas y cambios conductuales frontales con enlentecimiento cognitivo notable.
Las características del síndrome corticobasal son apraxia asimétrica acompañada por rigidez y mioclonías y acciones involuntarias del miembro afectado. El fenotipo puede incluir deficiencias importantes de la conducta o del lenguaje.
En el síndrome de DFT con enfermedad de la neurona motora, la disfunción de la conducta o el lenguaje puede evolucionar en tándem con la enfermedad de la neurona motora. En todos los pacientes con manifestaciones de DFT, se debe investigar si aparecen signos de la neurona motora (a menudo inicialmente fasciculaciones del deltoides o el tríceps).
A medida que el espectro genético y patológico de la DFT se fue definiendo mejor, se reconoció que las patologías moleculares en este espectro se pueden presentar también con síndromes clínicos más típicos de otras enfermedades neurodegenerativas, en especial la enfermedad de Alzheimer.
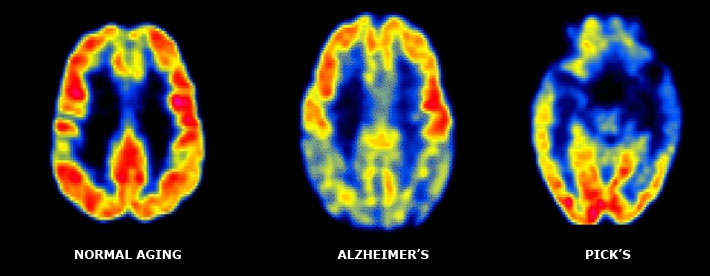
Distinción entre la DFT y otras enfermedades
Los síndromes de DFT se deben distinguir de los procesos no degenerativos que se manifiestan con importantes alteraciones conductuales, ejecutivas y del lenguaje (tales como enfermedad psiquiátrica primaria, tumores y enfermedad cerebrovascular) y de otras enfermedades neurodegenerativas (en especial variantes atípicas de la enfermedad de Alzheimer).
Aunque los cambios cerebrovasculares son comunes en la resonancia magnética de pacientes ancianos, la afasia progresiva primaria se puede distinguir de los síndromes afásicos vasculares por los antecedentes de deterioro insidioso; la distinción entre la variante conductual de la DFT es más difícil, pero se puede hacer por el grado relativo de los cambios atróficos vasculares y regionales.
La evaluación neuropsicológica es valiosa para detectar afectación “subclínica” de los dominios cognitivos que contribuyen a definir el fenotipo, para cuantificar el deterioro en esferas como la memoria semántica o la comprensión sintáctica y para seguir el deterioro con el tiempo.
En la resonancia magnética, la falta de la atrofia cerebral focal que caracteriza la DFT o de cambios importantes de la sustancia blanca son claves para pensar en otra enfermedad.
A veces puede ser difícil diferenciar la DFT de la enfermedad de Alzheimer. Señales de advertencia que indican que el paciente padece DFT y no enfermedad de Alzheimer son las características conductuales tempranas e importantes, especialmente si se degrada la fachada social o se pierde el insight y la memoria episódica y topográfica, siguen relativamente intactas.
Las proteínas marcadoras de neurodegeneración en el líquido cefalorraquídeo (LCR) se emplean cada vez más para el diagnóstico: el aumento del índice proteína tau total/péptido beta amiloide es sensible para pronosticar enfermedad de Alzheimer.
Causas de la DFT
La base patológica de la DFT es el depósito de proteínas con agregación proteica anormal. Tres proteínas anormales participan en los casos de DFT:
1- proteína tau fosforilada;
2- proteína TDP-43;
3- proteína fundida en el sarcoma o proteína FUS (presente en una minoría de los casos).
La DFT tiene un importante componente genético, con herencia autosómica dominante o con mutaciones que causan la enfermedad en alrededor del 10-20% de los casos en grandes series publicadas y algún antecedente familiar en mayor proporción.
La mayoría de los casos familiares de DFT tienen mutaciones en la proteína tau asociada al microtúbulo (MAPT) o en los genes de progranulina (GRN) o la expansión por repetición de hexanucleótido en el gen C9ORF72. Con menor frecuencia, mutaciones en el gen que codifica la proteína que contiene valosina (VCP) causan DFT asociada con miositis con cuerpos de inclusión y enfermedad de Paget ósea.
¿Se pueden predecir las patologías moleculares en la demencia frontotemporal?
A pesar de los recientes adelantos histopatológicosy genéticos, es difícil pronosticar con exactitud las patologías moleculares de base dentro del espectro de la DFT. Esto tiene repercusiones importantes para crear futuros tratamientos dirigidos que modifiquen la enfermedad y más inmediatamente para asesorar a los pacientes y sus familias.
Ciertas características anatomoclínicas se asocian con determinadas patologías moleculares. Éstas comprenden la DFT con enfermedad de la neurona motora asociada con patología TDP-43, la demencia semántica y la atrofia del lóbulo temporal asimétrica, focal con patología TDP-43 tipo C; la variante conductual de la DFT con inicio en personas muy jóvenes y la atrofia prominent caudate con patología FUS; y el síndrome de parálisis supranuclear progresiva. La desintegración del habla y la aparición de parkinsonismo se asocian con más frecuencia con patologías tau que con patologías no tau.
Pronóstico de la DFT
La evolución de todos los síndromes de DFT es progresiva. La disminución de la función en la vida cotidiana y la acumulación de discapacidades sociales, cognitivas y neurológicas generan una completa dependencia que suele necesitar la institucionalización.
La supervivencia es muy variable: la evolución más agresiva es la DFT asociada con enfermedad de la neurona motora, que lleva a la muerte en tres a seis años, mientras que una proporción importante de pacientes (sobre todo los que sufren demencia semántica) sobreviven durante más de una década.
Los síndromes tienden a converger con el tiempo, en muchos casos con aparición de características neurológicas no cognitivas. Conductas dispersas e intrusivas, apatía, incontinencia, mutismo y disfagia son frecuentes hacia el final de la vida. La DFT es un peso muy grande para quienes deben cuidar a estos pacientes, aún mayor que el de otras enfermedades neurodegenerativas.
Opciones terapéuticas para la DFT
No existe actualmente ningún tratamiento que cambie la evolución de las enfermedades del espectro FTD. El objetivo terapéutico por lo tanto es mejorar los síntomas y ayudar a los pacientes y a quienes los cuidan a sobrellevar el impacto de la enfermedad, con la participación de los servicios de psiquiatría, los servicios sociales, los centros de asistencia ambulatoria y otras redes de apoyo.
Pacientes y familiares necesitan asesoramiento claro y específico, que incluya el planeamiento laboral y económico, ya que enfrentan un futuro de dependencia creciente. Esto urge especialmente ya que los pacientes con DFT suelen carecer de percepción sobre el grado real de sus dificultades.
El diagnóstico temprano y la participación de servicios de apoyo adecuados actualmente ofrecen la mejor perspectiva para el tratamiento eficaz de los pacientes con DFT. El manejo de la seguridad y el riesgo son consideraciones importantes que pueden implicar modificaciones ambientales y otras que afectan diversos aspectos de la vida cotidiana del paciente.
En las etapas iniciales de la enfermedad, el deseo del paciente de conservar su autonomía en el curso de la variante conductual de la DFT se debe sopesar en relación con la posibilidad de riesgos laborales, económicos o legales. Intervenciones sencillas, (rompecabezas, música y otras actividades estructuradas, el acceso controlado a alimentos y bebidas) pueden ayudar a controlar las conductas molestas y contribuir a una rutina estable. Se deben anticipar los síntomas motores y de la marcha a medida que la enfermedad evoluciona.
El tratamiento con un foniatra puede ayudar a la comunicación, como así también a evaluar la deglución. Asimismo a menudo son necesarias recomendaciones sobre modificaciones alimentarias y ayudas para la movilidad y la continencia durante la evolución de la enfermedad.
No se deben descuidar el descanso programado, el asesoramiento y el apoyo psicológico para los cuidadores: al contrario de otras enfermedades neurodegenerativas, como la enfermedad de Alzheimer), la DFT tiende a incidir precozmente sobre el núcleo de la identidad personal y la sensación de vivir con un extraño suele ser fuente de profunda angustia para familiares y cuidadores.
El asesoramiento genético de los miembros de la familia añade otro desafío y siempre se debe hacer en colaboración con un servicio de genética.
Las opciones para la farmacoterapia son limitadas. La evidencia disponible proviene de pequeños estudios abiertos o informes de casos.
Los estudios abiertos indicaron que los inhibidores de la colinesterasa o la memantina no proporcionan ningún beneficio sintomático. Un estudio aleatorizado, doble ciego, de memantina tuvo el mismo resultado. Estos fármacos pueden agravar el trastorno de conducta. Pequeños estudios controlados, doble ciego, proporcionaron alguna evidencia de mejoría modesta de los síntomas conductuales con trazodona, pero no con paroxetina.
La experiencia clínica sugiere que los inhibidores selectivos de la recaptación de serotonina pueden ser útiles para regular las conductas intrusivas o compulsivas en algunos pacientes. Los neurolépticos se pueden asociar con importante riesgo de efectos secundarios extrapiramidales y cognitivos, pero faltan estudios controlados para estimar el riesgo-beneficio de estos fármacos en la DFT. Por ahora, parece pragmático reservar el empleo de neurolépticos para los fármacos de nueva generación a dosis bajas cuando sea necesario para la agitación que no se pueda tratar por otros medios.
Perspectivas terapéuticas a futuro
La utilización de los progresos moleculares recientes para tratamientos dirigidos contra las proteinopatías que son la base de la DFT probablemente depende de la detección más precoz y certera de la enfermedad, así como de estudios en animales y modelos celulares para el desarrollo de fármacos.
Es necesaria más información sobre la evolución clínica de los síndromes de DFT y sus manifestaciones más precoces. Se necesitan con urgencia nuevos marcadores in vivo de las proteínas patológicas específicas (por ejemplo, ligandos que se unan a tau) y mediciones novedosas de la desintegración y la fisiopatología de las redes cerebrales a fin de aprovechar los conocimientos recientes de la neurociencia de sistemas.
Las formas genéticas de la DFT pueden ser candidatas especialmente atractivas para los tratamientos dirigidos, ya que hay posibilidades de detección de la enfermedad antes de que aparezcan síntomas. Un ejemplo prometedor es la progranulina, que se puede medir en el plasma y para la que se cuenta con considerable información.
La cooperación entre centros de especialistas será esencial para efectuar estudios a gran escala de tratamientos que finalmente nos permitan tratar estas enfermedades devastadoras.
![]()
 Comentario del Editor
Comentario del Editor
El cuento “El sentido de las palabras” de Ángela Pradelli, del libro “La piedra de la cordura” editado por IntraMed, brinda una excelente descripción del inicio de la demencia semántica, tanto desde el punto de vista médico, como desde el paciente y sus familiares, en este caso una paciente y su esposo. La lectura de este relato es impactante, ya que revela las estrategias de la mujer para lidiar con su incipiente enfermedad y con la progresión de la misma y el sufrimiento que ésta apareja a ambos miembros de la pareja.
♦ Resumen y comentario objetivo: Dr. Ricardo Ferreira
