Al menos un billón de personas en el mundo tienen sobrepeso (índice de masa corporal mayor de 25 kg/m2) u obesas (índice de masa corporal mayor de 30 kg/m2). Las consecuencias adversas de la obesidad son significativas e incluyen incremento del riesgo de diabetes, enfermedad cardiovascular, apnea del sueño, osteoartritis y esteatosis hepática. La obesidad contribuye al 30% de todos los cánceres, particularmente el colorrectal, mama, útero, próstata y de páncreas. Este exceso de riesgo de cáncer parece reflejar la disregulación inmune en obesidad.
Un paradigma emergente es que los disbalanes metabólicos ocasionan disbalances inmunes, y la obesidad contribuye a ambas enfermedades inflamatorias y cáncer.
La piel también está influenciada por la ganancia de peso, y la obesidad predispone a los individuos al desarrollo de varias condiciones dermatológicas. Estas incluyen estasis venosa, linfedema, incremento de los porcentajes de infección, ciertas enfermedades, como la psoriasis, y un incremento del riesgo de cáncer de piel. Algunas de estas condiciones, como los acrocordones y las estrías, pueden ser problemas cosméticos. Otros, como el linfedema, celulitis recurrente, y pobre cicatrización de heridas, pueden tener un fuerte impacto en los pacientes. Como los porcentajes de obesidad aumentan, los dermatólogos observan estos problemas con mayor frecuencia.
Dermatosis asociadas con efectos físicos de la obesidad:
Estasis venosa y úlceras venosas.
El incremento de la masa abdominal deteriora el drenaje venoso de los miembros inferiores, causando dilatación de las venas y deterioro de la función valvular. Al acumularse la sangre, se ocasiona pasaje de fluídos y eritrocitos dentro del tejido subcutáneo originando la apariencia característica de la pigmentación por estásis (Fig 1). La hemoglobina liberada dentro del tejido puede ocasionar una reacción inflamatoria, causando dermatitis por estasis. La pérdida de peso por la cirugía de by pass gástrico ha mostrado revertir los efectos de la estasis venosa. La insuficiencia venosa crónica puede causar erosiones superficiales y úlceras en la parte media del tobillo o pierna. La obesidad predispone al desarrollo de úlceras venosas, y el riesgo de ulceración se correlaciona con el grado de estasis venosa.
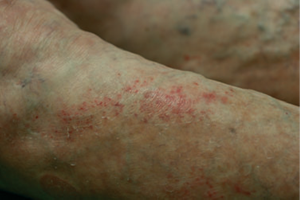
Figura 1 Eccema venoso en las piernas de un paciente obeso.
Linfedema y celulitis.
En un estudio de pacientes con linfedema localizado, el 85% se identificaron con sobrepeso u obesidad. El linfedema se desarrolla como resultado del deterioro del drenaje linfático, con un inicio gradual de edema en miembro inferior. Cuando el edema progresa, la piel se engrosa y desarrolla una apariencia tosca, acompañado de hiperqueratosis.
El acúmulo de linfa rica en proteínas predispone a infecciones recurrentes, particularmente en pacientes con diabetes, y eventualmente los miembros pueden desarrollar la apariencia de elefantiasis. Aunque las extremidades son los sitios más comunes de linfedema, el abdomen puede también afectarse.
La obesidad y el edema de miembros inferiores son los dos principales factores de riesgo para el desarrollo de celulitis recurrentes de miembros inferiores. Además, los pacientes obesos hospitalizados para el tratamiento de la celulitis tienen peor respuesta y requieren de hospitalizaciones prolongadas. La celulitis asociada con la obesidad puede no confinarse a los miembros inferiores.
Hidradenitis supurativa.
La obesidad parece ser un riesgo para el desarrollo de hidradenitis, con un riesgo 1.2 veces mayor para desarrollar esta condición (Fig 2). En estudios de pacientes con hidradenitis supurativa, el 26% de masculinos y 33% de femeninos eran obesos. Otros estudios encontraron que el porcentaje excedía el 75%. Esta enfermedad comienza con la oclusión de los folículos pilosos, que se rompen y re-epitelizan, formando tractos que se pueden colonizar por bacterias. Las lesiones pueden desarrollarse de comedones que se comunican debajo de la piel. Los nódulos generalmente se rompen y coalescen y forman abscesos profundos, dolorosos que pueden drenar fluidos purulentos. En el proceso de curación, los abscesos producen fibrosis y cicatrices y pueden causar contractura de la piel.
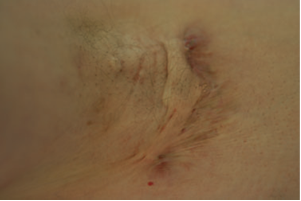
Figura 2 Lesiones de hidradenitis afectando la exila de un paciente obeso.
El incremento de la oclusión, maceración y fricción causada por la superposición de los pliegues cutáneos en obesidad sugieren a la contribución de la hidradenitis supurativa. Es más probable que la obesidad pueda agravar la enfermedad subyacente por sus efectos friccionales.
Esto se apoya con las observaciones de que la pérdida de peso puede ayudar a controlar la enfermedad. El exceso de andrógenos puede jugar un rol ya que existe un fuerte predominio femenino. Sin embargo, esto fue refutado por algunos autores, que reportaron que la glándula apócrina, no responde a los andrógenos y que la mayoría de las hidradenitis supurativas tienen un perfil de andrógenos normal.
Intertrigo e infecciones cutáneas.
Las infecciones aumentan en los pliegues cutáneos acentuados observados en la obesidad, en particular la infección por cándida, micosis de pliegues presentes en el 22.8% de los pacientes obesos franceses. El intertrigo, que ocurre en los pliegues cutáneos área inguinal, abdomen, zona inframamaria, pliegue glúteo, en combinación con inflamación e infección.
La inflamación ocurre secundaria a la fricción, maceración y oclusión y se coloniza frecuentemente por bacterias, levaduras y dermatofitos. La Cándida es la infección más común.
La obesidad se ha asociado con foliculitis por Cándida. En la obesidad son comunes las infecciones por hongos en pies en la cual la enfermedad vascular periférica y la diabetes son causas que contribuyen. Predispone a los pacientes al desarrollo de celulitis de miembros inferiores.
Estrías.
Las estrías se han descripto en el 40% de los niños con obesidad moderada a severa y son más comunes cuanto mayor es la duración de la obesidad. Las estrías ocurren como resultado de la distensión de la piel en la obesidad y parecen ser el resultado de la cicatriz dérmica. Las rupturas del colágeno dérmico se rellenan con nuevo colágeno sintetizado que se alinean en respuesta a las fuerzas de estrés local. En las muestras de abdominoplastia de cirugía post bariática, el examen histológico mostró una estructura de colágeno pobremente organizada, degradación de elastina y formación de cicatriz, aún sin signos macroscópicos de estrías.
También existe evidencia implicando a los corticoides endógenos y exógenos ya que los pacientes obesos con estrías muestran un incremento en la excreción urinaria de adrenocorticoesteroides comparado con los que no presentan estrías. Trabajos recientes encontraron incremento en la expresión de receptores de estrógenos, andrógenos y glucocorticoides en las biopsias de piel de las estrías.
Acrocordones.
Generalmente se presentan en áreas intertriginosas y son benignos (Fig 3). Pueden atribuirse a la obesidad per se o a la diabetes tipo 2, que generalmente la acompaña. De 120 pacientes con acrocordones, 88 presentaban diabetes y 6 intolerancia a la glucosa. En otro estudio, 26 pacientes con acrocordones presentaban incremento del índice de masa corporal, insulina sérica elevada, y colesterol elevado comparado con pacientes delgados.
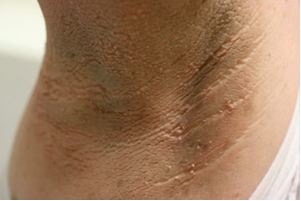
Figura 3 Acrocordones en un paciente obeso.
Dermatosis asociadas a alteraciones metabólicas en obesidad.
Acantosis nigricans.
En un estudio de 34 adultos con obesidad, el 74% mostró signos de acantosis nigricans (Fig 4). Los pacientes con esta condición presentaban niveles de insulina en ayunas mayores que los que no la manifestaban, implicando que la acantosis es un indicador confiable de hiperinsulinemia en obesidad. Un segundo estudio ha demostrado una correlación altamente significativa entre el grado de obesidad, acantosis nigricans y diabetes mellitus, sugiriendo que este signo de la piel es un marcador de insulino resistencia en pacientes obesos.
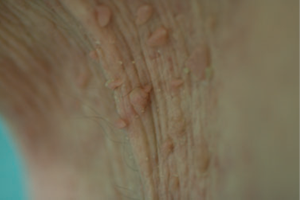
Figura 4 Acantosis nigricans en la axila de un paciente obeso.
La acantosis nigricans puede ocurrir en individuos no obesos con niveles de insulina normales y puede presentarse en una forma comprometiendo las articulaciones metacarpofalángicas como marcador de malignidad subyacente.
La hiperinsulinemia causada por insulino resistencia puede activar los factores de crecimiento símil insulina en los queratinocitos y fibroblastos dérmicos, ocasionando su proliferación en acantosis nigricans. Los signos de acantosis responden a la corrección de hiperinsulinemia con la pérdida de peso y reducción de calorías.
Acné, hirsutismo y alopecía androgenética.
La hiperinsulinemia incrementa la producción de andrógenos ováricos, lo que representa un efecto virilizante en mujeres obesas y ocasiona hirsutismo, acné, y patrón de alopecía masculina.
El síndrome de ovario poliquístico (PCOS) es más común en femeninas obesas y se asocia con incremento de tetosterona libre y disminución de los niveles de hormona sexual unida a globulina.
Psoriasis.
Los pacientes con psoriasis muestran incremento de los porcentajes de obesidad y también del síndrome metabólico, que comprende obesidad central, hipertensión, insulino resistencia y perfil de lípidos alterado.
Existe incremento de evidencia para obesidad como factor de riesgo para el desarrollo de psoriasis.
En dos estudios de inicio reciente de psoriasis, el incremento del índice de masa corporal se asoció con incremento de riesgo de psoriasis. Esta evidencia es contradictoria, sin embargo, los datos de Utah Psoriasis, documentó que la psoriasis precede a la ganancia de peso. Se propone que la obesidad se asocia con inflamación crónica y con la producción de citoquinas inflamatorias, como el factor de necrosis tumoral alfa (TNF-a), también involucrado en la patogénesis de la psoriasis.
El incremento del índice de masa corporal se asocia con psoriasis más severas.
Dos reportes de la literatura describen la remisión de la psoriasis luego de la cirugía de bypass gástrico.
Incremento de riesgo de melanoma y cáncer de piel no melanoma.
La obesidad se asocia con incremento del riesgo de malignidades. En un estudio de cohorte de 3,668,486 hospitalizados con diagnóstico de obesidad entre 1969 y 1996, se encontró que los pacientes obesos tenían riesgo incrementado de melanoma. Estos hallazgos se repitieron en 107,815 hombres suecos entre 1971 y 1992 en los que la obesidad confirió un RR de 1.40 para desarrollar melanoma. Este estudio encontró que aún el sobrepeso otorgó un incremento de riesgo para melanoma. En un estudio canadiense de cáncer tanto el melanoma como cáncer de piel no melanoma estaban incrementados en pacientes obesos. En mujeres pre menopáusicas de UK, surgió una asociación positiva entre riesgo e incremento del índice de masa corporal; esto no se reprodujo en mujeres postmenopáusicas.
En un estudio basado en la población, 542 pacientes diagnosticados de melanoma, el incremento del índice de masa corporal confirió 1.5 veces mayor riesgo de melanoma cutáneo que en los pacientes delgados. En un estudio más reciente de USA, el índice de masa corporal y el área de superficie corporal a los 20 años de edad estaban asociados significativamente con porcentaje de melanoma.
Un estudio similar al evaluar el efecto del índice de masa corporal en la incidencia del carcinoma de células basales no encontró la misma correlación entre obesidad y cáncer de piel. Por el contrario, se encontró que los individuos obesos tenían una menor incidencia de carcinoma de células basales en el tronco pero no en la cara y cuello, sugiriendo que la exposición solar pasada fue un factor de complicación.
El mecanismo por el cuál la obesidad incrementa el riesgo de melanoma es multifactorial. En un estudio de US de trabajadores de agricultura, una positiva asociación entre el riesgo de melanoma y superficie de área corporal sugirió que la obesidad puede incrementar el número de células cutáneas que pueden potencialmente convertirse en melanoma en mujeres. La mutación homocigota del gen de la proopiomelanocortina (POMC) resulta en un síndrome de obesidad con pelo rojo y piel tipo I, y se piensa que POMC forma parte de una predisposición genética a la obesidad.
Se sabe que la leptina actúa en las neuronas POMC en el cerebro. Los niveles circulantes de leptina, asociada con la obesidad, confiere un riesgo 1.56 veces mayor de riesgo de melanoma.
En un trabajo in vitro se demostró que la obesidad en ratones está asociada con mayor susceptibilidad al estrés oxidativo producido por los UV, que es uno de los mecanismos por el cuál la luz solar induce malignidad en la piel. En obesidad leptoinducida en ratones, se demostró la respuesta aberrante de citoquinas y sobrevida celular en luz UV. Esto sugiere que la obesidad induce alteraciones en la expresión de adipocitoquinas, incrementando la susceptibilidad a la carcinogénesis inducida por UV.
Además, los individuos obesos, tienen la inmunidad comprometida con niveles menores de células natural killer y linfocitos T citotóxicos, ambos críticos para las defensas del cuerpo contra el cáncer.
El tratamiento de la obesidad sigue siendo difícil y requiere de equipos multidisciplinarios de médicos, nutricionistas y psicólogos. La cirugía bariática es un tratamiento costoso y su disponibilidad es limitada.
Es probable que en un futuro previsible los dermatólogos y otros especialistas continúen observando el incremento de complicaciones dermatológicas producidas por la obesidad.
![]()
¿Qué aporta este artículo a la práctica dermatológica?.
La obesidad es una epidemia global con alrededor de 300 millones de personas obesas en el mundo. Esto tiene implicancias para los profesionales de la salud incluyendo los dermatólogos. Se ha focalizado en el interés reciente del rol de la obesidad en psoriasis, pero la obesidad está implicada en varias dermatosis. Tal vez el dato más preocupante es el que sugiere que la obesidad puede constituir un factor de riesgo para el desarrollo de cáncer de piel. Existe incidencia creciente que asegura que la obesidad se relaciona con enfermedades de la piel.
♦ Comentario y resumen objetivo: Dra. Geraldina Rodríguez Rivello