Introducción:
El trastorno obsesivo compulsivo se caracteriza por la presencia de obsesiones y/o compulsiones. Es el cuarto trastorno mental más frecuente luego de la depresión, el abuso de alcohol/sustancias y la fobia social, con una prevalencia de casos de 1.6% en la comunidad. La severidad del caso varía según la persona.
Generalmente los individuos son capaces de esconder sus síntomas, inclusive de su propia familia, pudiendo ésto causar problemas en las relaciones e interferir con la capacidad de estudiar o trabajar. También puede acarrear consecuencias para la salud.
El miedo a la contaminación puede impedir que los afectados concurran a centros médicos o debido a higiene excesiva pueden sufrir dermatitis.
Cuando el trastorno comienza en la infancia o en la adolescencia, puede impedir relacionarse con sus pares o imposibilitarlos para vivir independientemente.
La organización mundial de la salud rankea este trastorno en el puesto 10 de las condiciones más discapacitantes debido a que en los afectados disminuye la calidad de vida y bajan sus ingresos económicos.
![]()
¿Quiénes padecen este trastorno?
Es una patología que se encuentra distribuida en todo el mundo pero los factores culturales pueden moldearla, (por ejemplo: las obsesiones religiosas son más comunes en algunas comunidades).
Afecta a ambos sexos por igual, pero las mujeres tienen mayor compulsión por la limpieza o higiene y los hombres tienen mayores obsesiones sexuales, números mágicos o lentitud obsesiva.
La edad promedio del inicio de los síntomas es en la adolescencia tardía para los hombres y alrededor de los 20 años en mujeres. El trastorno obsesivo compulsivo puede presentarse en gente mayor, inclusive luego de una larga historia de enfermedad sin diagnóstico o con síntomas de reciente comienzo. Su prevalencia en la población es del 1%.
La prevalencia en niños y adolescentes puede ser del 0,25% entre los 5 y 15 años. La misma prevalencia se encuentra en adultos. Las diferencias se observan según el momento de la vida que se esté atravesando (por ejemplo: más obsesiones religiosas en adolescentes que en niños y más miedos a la muerte de un padre en gente joven que en adultos).
Muy raramente los niños pueden desarrollar síntomas de repente, de curso episódico y con la presencia de tics motores, hiperactividad o movimientos coreiformes. Esto se asocia a varios agentes infecciosos y factores ambientales, como se ha demostrado enseries de casos de niños con trastorno obsesivo compulsivo.
![]()
¿Que son las obsesiones y las compulsiones?
Una obsesión se define como un pensamiento intrusivo no deseado, duda, imagen o urgencia que en forma repetida ingresa a la mente. Son angustiantes y egodistónicas (son repugnantes o no coinciden con los valores del paciente). El paciente se refiere a ellas como excesivas o irracionales y trata de resistirse. Una minoría de las obsesiones es definida como ideas sobrevaloradas o desilusiones.
Estos pensamientos no conciernen las preocupaciones diarias, lo que sí ocurre en el trastorno de ansiedad generalizada, ni se relacionan a defectos de la apariencia, lo que ocurre en los trastornos dismórficos. Tampoco se relacionan al temor a padecer una enfermedad, como sucede en las personas hipocondríacas.
Las compulsiones son conductas, actos o pensamientos repetitivos que una persona se siente obligada a realizar en respuesta a una obsesión. Son involuntarias y difíciles de evitar.
Pueden tomar la forma de acto que puede ser visto por otras personas (controlar si la puerta está bien cerrada varias veces) o una acción mental que no puede ser advertida por el resto (repetir una frase mentalmente). Estas últimas son más difíciles de resistir o controlar ya que pasan inadvertidas y son fáciles de realizar. (La tabla 1 muestra un listado con las obsesiones y compulsiones más comunes).
La compulsión en el trastorno obsesivo compulsivo no es placentera, esto lo diferencia de los actos impulsivos como comprar compulsivamente, jugar, o las parafilias, todas asociadas a un grado de satisfacción.
Tabla 1
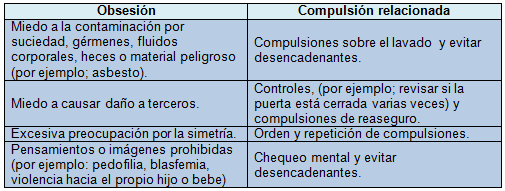
- El término "ritual" se utiliza aquí como sinónimo de compulsión y generalmente se relaciona a acciones motoras.
- El termino "rumiación" se refiere a actos mentales repetitivos en respuesta a ideas intrusivas.
- El termino "puro O" a veces es utilizado por los pacientes para describir rumiaciones sin compulsiones observables.
Para establecer el diagnóstico de TOC las obsesiones y compulsiones deben consumir tiempo (por ejemplo: más de una hora diaria) o deben producir angustia o impedimento funcional.
El acaparamiento es una compulsión dentro del TOC, actualmente se está planeando que el trastorno de acaparamiento sea un diagnóstico separado por el CIE 11 (clasificación internacional de las enfermedades - 11 edición). Consiste en la adquisición excesiva y en la dificultad para deshacerse de objetos, con o sin valor, lo cuál acarrea una gran angustia y discapacidad.
A pesar que los tics pueden confundirse con compulsiones, pueden diferenciarse de ellas por la sensación somática focalizada y desagradable que los precede, y el alivio posterior a su manifestación. Los tics motores varían desde movimientos abruptos simples a más complejos e inclusive comportamientos deliberados (como aplaudir o tocar un objeto). Los tics orales o fonéticos pueden abarcar una simple carraspera a vocalizaciones complejas durante el discurso.
El comportamiento de un individuo se considera una compulsión en lugar de un tic cuando se realiza una determinada cantidad de veces, o en un determinado orden, en un horario particular, en respuesta a una obsesión o está destinado a reducir ansiedad o prevenir daño.
![]()
¿Cómo se puede diagnosticar e identificar el trastorno obsesivo compulsivo?
Un simple screening a través de un cuestionario puede llevar pocos minutos e indicar la necesidad para derivar a un especialista. Las guías NICE sugieren las siguientes preguntas cuando los síntomas son significativos o interfieren con la vida de la persona:
- ¿Usted se higieniza demasiado?
- ¿Usted revisa las cosas mucho?
- ¿Tiene algún pensamiento que lo molesta y que le gustaría que desapareciera, pero no puede lograrlo?
- ¿Demora mucho tiempo en finalizar sus actividades diarias?
- ¿Coloca las cosas en un orden especial o se altera mucho ante el desorden?
- ¿Estas situaciones le generan problemas?
Si la persona responde que sí a una sola de las preguntas debe realizarse una entrevista diagnóstico formal. El diagnóstico de TOC utiliza los criterios de CIE 10, que no varían demasiado del CIE 11.
Criterios diagnósticos CIE 10: Para trastorno obsesivo compulsivo
Para un diagnóstico definitivo de sintomas obsesivos, compulsiones o de ambos, deben estar presentes la mayoría de los días de dos semanas consecutivas y ser causa de estrés o interferencia con las actividades.
Los sintomas obsesivos deben tener las siguientes características:
1. Tanto las obsesiones como las compulsiones deben presentarse la mayoría de los días.
2. Las obsesiones (pensamientos intrusivos, imágenes, o dudas) que son repetitivas, persistentes, no deseadas, displacenteras y causan gran angustia en la mayoría de los pacientes.
3. Las compulsiones son comportamientos repetitivos o actos mentales que la persona siente que debe realizar.
4. Generalmente se realizan intentos para resistir la compulsión ( a pesar que la resistencia puede ser minima en algunos casos)
5. Exteriorizar o realizar un acto compulsivo no es placentero pero genera cierto alivio de la angustia.
Algunos síntomas son claramente observables o relatados por el paciente. Por ejemplo, cuando deben lavarse repetidamente las manos para evitar contaminación, chequear enchufes para prevenir incendios, evitar el daño de forma idiosincrática; utilizando simetría, orden o acciones repetidas relacionadas a un número en especial.
Algunos pacientes no se dan cuenta de su enfermedad, otros se sienten demasiado avergonzados o estigmatizados para buscar ayuda.
Pueden acudir a la consulta con el dermatólogo con signos por la higiene excesiva, síntomas genitales o anales (por el lavado excesivo), estrés general (por ejemplo por perder un empleo a causa de reiteradas llegadas tarde) o dudas sobre tener HIV.
Otros temas pueden ser intrusiones sobre la sexualidad, blasfemias, moral, o errores. Es más difícil de diagnosticar cuando las compulsiones se cubren o son estigmatizantes. El observador puede notar que la persona se encuentra preocupada, ansiosa o tiene latencia de respuesta. No tienen la capacidad de ver que la persona afectada trata mentalmente de reemplazar los pensamientos sexuales inadecuados por los “seguros” o “correctos”, oraciones, o tratando de reasegurarse que aquella acción particular es segura.
Este trastorno también se oculta porque los pacientes creen que sus propios pensamientos intrusivos o las imágenes son demasiado avergonzantes. Pueden negarse a revelar el contenido de sus pensamientos intrusivos a un profesional de la salud, debido al miedo de ser malentendidos y reportados a servicios sociales.
Los médicos generalistas no tienen necesidad de conocer el contenido exacto de estos pensamientos y el solo hecho de asegurar al individuo con TOC que tener pensamientos sin sentido o considerados “malos” es extremadamente normal es suficiente para derivar al paciente a un especialista.
Los trabajadores sociales pueden presentar dudas y quejas sobre la peligrosidad de un individuo con TOC que tiene pensamientos sexuales o violentos. Cada caso debe ser evaluado en forma individual. No existen casos documentados de personas con TOC que actúen cumpliendo sus pensamientos. Es importante que en estos casos los médicos asesoren sobre los riesgos.
Una persona con TOC terminará con una compulsión cuando se sienta cómodo o "bien". A largo plazo este es un criterio que puede ser imposible de alcanzar o que puede tomar mucho tiempo. Es importante entender que el TOC no es un comportamiento sino la intención de daño de un comportamiento.
Así, el objetivo previsto de una obligación en el TOC es para verificar si existe una amenaza (por ejemplo, el ritual de re chequear) o para liberarse de una amenaza "deshaciéndola" (por ejemplo, lavado compulsivo o reemplazar un pensamiento).
Evitar es una parte integral de este trastorno. Los ejemplos más comunes son: no tocar los asientos de los baños, las manijas de las puertas o canillas utilizadas por otros; esconder todos los objetos puntiagudos o los cuchillos. Un pensamiento intrusivo pueden ser imágenes no deseadas que muestran al paciente teniendo relaciones sexuales con un niño, debido a esto, se aseguran de no estar solos con un niño por el temor a ser pedófilo/a.
Otros síntomas asociados, además de la ansiedad son el disgusto ( especialmente en el TOC de contaminación), vergüenza (especialmente con pensamientos prohibidos) y sentimientos de sentirse incompleto.
El médico generalista debe evaluar hasta qué punto está involucrada la familia en el trastorno, las actitudes sobre el tratamiento y restricciones que pueden haberse establecido con algunos familiares, como por ejemplo: impedir el uso de un dormitorio, o el pedido de que se bañen y se cambien de ropa cuando llegan a la casa.
Frecuentemente el paciente se encuentra atrapado en mecanismos sin fin que buscan reasegurar si una actividad es segura o no. Los familiares pueden acomodarse a estos comportamientos, ser sobreprotectores, agresivos o indiferentes. Si no adhieren a sus compulsiones en algunos casos pueden mostrarse agresivos.
![]()
¿Cuál es la causa?
Existe una predisposición genética. También influyen factores emocionales, físicos, abuso sexual o rechazo, aislamiento social, burlas o bullying.
Los factores psicológicos que mantienen este trastorno incluyen un pensamiento mágico sobreestimado, intolerancia a la incertidumbre, y una creencia en la capacidad de controlar los pensamientos intrusivos.
Son factores estresores el embarazo y el postparto. Ejemplos de obsesiones postparto son las preocupaciones sobre causar daño o abuso al bebe o no ser lo suficientemente cuidadoso. (Por ejemplo, con la esterilización de mamaderas).
Las conductas evitativas más comunes y las compulsiones son: esconder cuchillos, realizar en forma repetitiva conductas de reaseguro, verificar que el bebe respira mientras duerme.
Las compulsiones y las conductas evitativas actúan disminuyendo la ansiedad y el posible daño percibido en el corto plazo (y por lo tanto se refuerza), pero esto se convierte en un círculo vicioso con consecuencias no deseadas en el largo plazo.
Menos frecuentemente los síntomas obsesivo-compulsivos pueden presentarse en adultos como consecuencia de enfermedades neurológicas como: tumores, corea de Sydenham, corea de Huntington, demencia frontotemporal o lesiones cerebrales.
Existe una rara forma de presentación en niños (desordenes neuropsiquiatricos autoinmunes asociados a infección por estreptococo o PANDAS). Se caracteriza por un rápido comienzo de síntomas fluctuantes de TOC o síntomas neuropsiquiatricos y esta mediado por anticuerpos autoinmunes en el ganglio basal luego de una infección estreptocóccica. No existen tests diagnósticos para esta forma.
Comorbilidades: ¿Qué otras patologías se asocian al TOC?
La comorbilidad más común es la depresión (presente en un tercio de los pacientes), abuso de alcohol (presente en un cuarto de los afectados), fobia social (en un tercio de los pacientes), fobias específicas, trastorno de ansiedad generalizada (en el 10%) y alteraciones en la percepción corporal (10%).
Es frecuente su presencia en personas que padecen esquizofrenia (10%), bipolaridad (10%), anorexia y bulimia (20%) y síndrome de Tourette (20%).
Por último son frecuentes los síntomas TOC en pacientes con trastorno del espectro autista, estos pacientes tienden a repetir, acaparar, tocar y tener conductas dañinas en mayor medida que los que no padecen el trastorno.
![]()
¿Qué tratamientos existen y cuál es su eficacia?
Varios estudios han mostrado que los pacientes pueden pasar hasta 10 años luchando con la enfermedad sin lograr la ayuda adecuada. La vergüenza y la estigmatización es frecuente en las enfermedades mentales pero puede ser especialmente problemática en personas con TOC que tienen pensamientos sexuales o violentos. Además, son muy hábiles para esconder sus compulsiones y mantenerse funcionales.
Tratamiento psicológico:
Las guías NICE concluyen que la terapia cognitivo conductual que incluye “exposición y respuestas preventivas” es un tratamiento efectivo. El mensaje clave a los pacientes es que no es su culpa que desarrollen TOC y que es una enfermedad reconocida que tiene tratamiento.
Básicamente la terapia consiste en poner a prueba en forma repetida sus miedos y expectativas y aprender a tolerar la ansiedad sin realizar conductas de reaseguro y evitando las compulsiones. Este tratamiento puede realizarse en forma gradual y planificada. Una terapia cognitivo conductual de alta calidad dará el sustrato adecuado en el marco de una relación empática y contenedora con el terapeuta.
Según estudios, el 30% de los pacientes se niega al tratamiento, lo abandonan en forma temprana o no responden al mismo. 50% de los pacientes conservan síntomas residuales.
Se supone que las personas que han padecido los síntomas durante mucho tiempo necesitan un tratamiento más largo, pero recientes meta análisis hallaron que la duración del tratamiento no se relaciona con los resultados.
No existe evidencia sobre la eficacia del psicoanálisis en estos pacientes. Existe evidencia insuficiente para el uso de otras terapias psicológicas, homeopatía e hipnosis.
Tratamiento farmacológico:
Existe evidencia que apoya el uso y los beneficios de los ISRS y de la Clomipramina a corto y largo plazo en la prevención de recaídas.
Los ISRS son los fármacos de primera línea debido a su mejor tolerancia. Su efecto es dosis dependiente, dosis más altas son más beneficiosas para el TOC que las dosis estándar utilizadas como tratamiento para la depresión.
Los estudios sobre el uso de ISRS a las dosis más altas toleradas duraron al menos 12 semanas. Su discontinuación en ausencia de terapia cognitivo conductual tiene tasas más altas de recaídas.
En los pacientes que no responden a estos tratamientos, la terapia adyuvante con antipsicóticos a corto plazo no es efectiva y aumenta el riesgo de efectos adversos.
Un estudio reciente mostró que en pacientes resistentes al tratamiento con ISRS la terapia cognitivo conductual fue más efectiva que la risperidona o el placebo.
Diversos metaanálisis no hallaron beneficio en aumentar la dosis de quetiapina u olanzapina, un pequeño efecto con el aumento de risperidona y un moderado efecto con el aumento de la dosis de aripiprazol.
Existe evidencia sobre la aplicación reciente de lamotrigina, topiramato y acetilcisteína en casos refractarios.
Otros tratamientos:
En casos extremos y refractarios puede utilizarse la neurocirugía pero no se realizaron estudios controlados.
Actualmente se investiga la estimulación cerebral profunda como una alternativa a la cirugía. Una revisión sistemática de estimulación magnética transcraneana concluyó que no es efectiva para TOC.
No existe evidencia sobre el beneficio del uso de antibióticos para niños con PANDAS debido a que los anticuerpos son los culpables del trastorno, no la bacteria. En los casos más severos puede utilizarse plasmaféresis o terapia con inmunoglobulinas.
¿A dónde y cómo derivar?
Las guías NICE recomiendan como primer paso la derivación a terapia psicológica cognitivo conductual.
Si falla la terapia cognitivo conductual o el uso de ISRS (o su combinación) o el paciente presenta un cuadro más complejo con riesgo significativo y debe derivarse a atención secundaria.
Cada profesional debe evaluar al paciente y derivarlo al nivel que corresponda según la intensidad del cuadro, en algunos casos la derivación puede ser directa a un especialista.
Si la atención en el nivel secundario no es efectiva debe derivarse al paciente a un servicio externo que ponga énfasis en la exposición prolongada y activa con el terapista, incluyendo tratamientos en el hogar. Otra opción es la internación del paciente para realizar una terapia cognitivo conductual más intensa.
EL TOC puede tener un curso crónico y fluctuante, por lo cual si la persona ya ha recibido tratamiento debe derivarse nuevamente con prioridad.
![]()
Resumen:
- La OMS posiciona al trastorno obsesivo – compulsivo como uno de los 10 condiciones mas discapacitantes por perdida de ingresos económicos y disminución de la calidad de vida.
- El trastorno obsesivo –compulsivo ocurre en todas las edades pero mas frecuentemente en la juventud.
- La vergüenza es un impedimiento frecuente para que los pacientes con TOC busquen ayuda y demora el tratamiento efectivo.
- Los médicos no especialistas deben realizar cuestionarios de screening si sospechan este trastorno.
- El TOC tiene tratamiento, la primera opción para niños y adultos debe ser la terapia cognitivo conductual.
- Para el TOC moderado a severo en niños y adultos puede utilizarse ISRS.
*Resumen objetivo Dra. María Prats