Los objetivos tradicionales de los cuidados intensivos son reducir la morbilidad y la mortalidad asociadas a la enfermedad crítica, mantener la función del órgano, y restaurar la salud. A pesar de los avances tecnológicos, la muerte en la unidad de cuidados intensivos (UTI) sigue siendo un lugar común. Las tasas de mortalidad varían ampliamente dentro y entre los países y son influenciadas por muchos factores.1 Faltan datos internacionales comparativos pero se estima que uno de cada cinco muertes en los Estados Unidos se produce en una cama de cuidados críticos intensivos. 2
En esta revisión, se aborda el concepto de la dignidad de los pacientes que mueren en la UTI.
Cuando la disfunción de los órganos de una enfermedad crítica desafía al tratamiento, cuando ya no se puedan cumplir los objetivos de la atención, o cuando el soporte vital es probable que resulte en resultados que son incongruentes con los valores de los pacientes, los médicos de la UTI deben asegurarse de que los pacientes mueran con dignidad.
La definición de "morir con dignidad" reconoce la calidad intrínseca e incondicional del valor humano, pero también cualidades externas como la comodidad física, la autonomía, la pertinencia, la preparación, y el respeto.3
La conexión interpersonal debe ser fomentada por ser coherente con las recomendaciones "ABCD" de la dignidad cuidados de mantenimiento (actitudes, comportamientos, compasión y diálogo). 4
|
ABCD de la Dignidad-Conservación de Cuidado. *
|
Preservar la dignidad de los pacientes evitando el daño y previniendo o resolviendo conflictos son condiciones del privilegio y de la responsabilidad de quienes cuidan a los pacientes al final de la vida.
En nuestra discusión acerca de los principios, pruebas y prácticas, se supone que no hay conflictos existentes entre el equipo de la UTI y la familia del paciente. Dado el alcance de esta revisión, se recomienda acudir a otras fuentes para la orientación en la prevención y resolución de conflictos en el UTI.5, 6
"Es fundamental para el mantenimiento de la dignidad comprender las perspectivas únicas de un paciente sobre lo que le da sentido a su propia vida en un entorno repleto de dispositivos de despersonalización"
El concepto de muerte digna en la UTI implica que aunque los médicos pueden renunciar a algunos tratamientos, la atención se puede mejorar cuando se acerca la muerte. Es fundamental para el mantenimiento de la dignidad comprender las perspectivas únicas de un paciente sobre lo que le da sentido a su propia vida en un entorno repleto de dispositivos de despersonalización.
El objetivo es el cuidado de los pacientes de una manera que sea consistente con sus valores en un momento de vulnerabilidad incomparable, cuando raramente pueden hablar por sí mismos.7 Por ejemplo, los pacientes que valoran las relaciones significativas pueden declinar medidas para prolongar la vida cuando estas relaciones ya no son posibles. Por el contrario, pacientes en los que la autonomía física no es crucial podrán aceptar la dependencia tecnológica si eso les otorga una posibilidad razonable de una evolución hacia un nivel aceptable, aunque deteriorado, de vida.8 La cuestión es a lo que cada paciente estaría dispuesto a someterse para una probabilidad de supervivencia y una calidad esperada de la vida.
Sobre la necesidad de los cuidados paliativos
La coexistencia de los cuidados paliativos y de los cuidados críticos puede parecer paradójica en la UTI tecnológica. Sin embargo, el cuidado crítico contemporáneo debe estar tan preocupado por el alivio como por la prevención, el diagnóstico, seguimiento y tratamiento de las enfermedades potencialmente mortales.
La Organización Mundial de la Salud define a los cuidados paliativos como: "un enfoque que mejora la calidad de vida de los pacientes y sus familias que se enfrentan a los problemas asociados con una enfermedad que amenaza la vida, a través de la prevención y el alivio del sufrimiento por medio de la identificación temprana y de la impecable evaluación y tratamiento de la dolor y de otros problemas físicos, psicosociales y espirituales".9
Los cuidados paliativos son esenciales independientemente de si una condición médica es aguda o crónica o si está en una fase temprana o tardía, también pueden extenderse más allá de la muerte del paciente a los dolientes miembros familia.10

Dilucidando los valores de los pacientes
A veces es demasiado tarde. Cuando un acontecimiento se precipita provocando una admisión en la UTI dentro de una trayectoria descendente y prolongada de una enfermedad, ya puede ser irreversible. Cuando los médicos que cuidan a un paciente en un escenario de este tipo no han explorado previamente si el paciente desea recibir soporte vital básico o avanzado, los deseos del paciente son desconocidos, y se pueden anticipar hipótesis no válidas. La planificación anticipada de la atención efectiva, que a menudo falta en tales circunstancias, dilucida los valores del paciente de manera directa, posiblemente permita prevenir sufrimientos innecesarios asociados con el uso de intervenciones no deseadas y preservando la dignidad del paciente al final de la vida.
Independientemente de la tasa y el patrón de deterioro de la salud, para el momento en que los pacientes están en la UTI, la mayoría ya no puede mantener una conversación significativa como resultado de su condición crítica o del uso de sedantes. En tales casos, los miembros de la familia u otros sustitutos normalmente pueden hablar por ellos.
En las decisiones relativas a la retirada del soporte vital, los determinantes predominantes son una muy baja probabilidad de supervivencia, una probabilidad muy alta de deterioro grave de la función cognitiva y el reconocimiento de que los pacientes no querrían seguir sosteniendo la vida en esas circunstancias si pudieran hablar por sí mismos.11
La información probabilística es así a menudo más importante que la edad del paciente, las condiciones médicas coexistentes, o la gravedad de la enfermedad para influenciar las decisiones sobre la retirada de soporte vital.
Las discusiones pueden ser iniciadas mediante la obtención de una historia narrativa de los pacientes (o más comúnmente de los miembros de la familia) acerca de las relaciones, actividades y experiencias atesoradas por el enfermo. El uso de preguntas como: "háblame de tu. . ." o "cuéntanos lo que es importante para. . . ", es esencial.
La orientación clínica para la construcción de una imagen auténtica de los valores del paciente incapacitado se ofrece en el documento Facilitated Values History, 8 un marco de referencia que proporciona a los médicos estrategias para la expresión de la empatía, que representa sensiblemente los escenarios comunes de muerte, la clarificación del papel de la toma de decisiones por los sustitutos y que resume los valores más relevantes para la toma de decisiones médicas y para la vinculación explícita de estos valores con los planes para el cuidado del paciente.
Comunicación
"La satisfacción de la familia con las reuniones sobre la atención al final de su vida en la UTI puede ser mayor cuando los médicos hablan menos y escuchan más"
Antes de que se desarrolle una enfermedad crítica las percepciones de los pacientes acerca qué es lo que más importa para un cuidado de alta calidad para el fin de la vida pueden variar, pero las conexiones humanas son la clave. Muchas personas mayores gravemente enfermas mencionan como valores deseables12:
- Una comunicación efectiva
- La continuidad del cuidado
- La confianza en el médico a cargo
- Una vida completa
- Evitar el soporte vital no deseado
Después que se desencadena una enfermedad crítica, muchos pacientes o sus subrrogantes se encuentran comunicándose con un médico que no les resulta familiar y en un ambiente estéril (neutro) al mismo tiempo que padecen distrés. Los desafíos para la comunicación se incrementan cuando los pacientes mueren en etapas tempranas de una enfermedad críitica antes de que se haya podido establecer una relación adecuada (raport).
Claro, la comunicación franca es un factor determinante de la satisfacción de la familia con el cuidado que recibe el paciente.13 En particular al final de su vida, las medidas de satisfacción de la familia con respecto a la comunicación son más altas entre los familiares de los pacientes que mueren en la UTI que entre los de pacientes que sobreviven, quizás reflejando la intensidad de la comunicación, el respeto, el acompañamiento y la compasión mostrada por los médicos para las familias al momento de morir los pacientes.14 El poder de la comunicación efectiva también incluye el poder del silencio.15 La satisfacción de la familia con las reuniones sobre la atención al final de su vida en la UTI puede ser mayor cuando los médicos hablan menos y escuchan más.16
Toma de decisiones
Los modelos de toma de decisiones en la UTI varían internacionalmente, pero deben ser individualizados. En un extremo del continuo está el tradicional modelo paternalista, en el que el médico comparte información pero es quien asume la responsabilidad principal de la toma de decisiones. En el otro extremo del continuo, el paciente toma las decisiones, y el médico tiene un papel consultivo.
En América del Norte y en algunas partes de Europa,17 el arquetipo es el modelo de toma de decisiones compartida, en la que los médicos y los pacientes o sus sustitutos comparten información entre sí y participan de forma conjunta en la toma de decisiones.18
Aunque las preferencias para los roles en este tema varían entre los miembros de la familia, los médicos no siempre aclaran las preferencias de los familiares.19 20 La familia puede carecer de confianza sobre su rol como sustituto en la adopción de decisiones, sin importar el modelo adoptado, si no han tenido experiencia como sustitutos o ningún diálogo previo con el paciente acerca de sus preferencias respecto del tratamiento en esa etapa.21 La toma de decisiones se postula como una fuente destacada de tensión entre los familiares de los pacientes que se están muriendo en la UTI; la ansiedad y la depresión son también cuadros prevalentes entre ellos.22, 23
Proporcionar información acerca del pronóstico
"Esperar lo mejor pero prepararse para lo peor"
Una información válida acerca del pronóstico es un componente fundamental de las discusiones al final de la vida. Comprender el resultado previsto de la enfermedad crítica y el reconocimiento de la incertidumbre de la predicción son útiles en la toma de decisiones que reflejen los valores del paciente. Sin embargo, cuando se trata de pronosticar para los pacientes gravemente enfermos, las familias y los médicos a veces tienen desacuerdos.24
En un estudio, los tomadores de decisiones sustitutas para 169 pacientes en la UTI fueron asignados al azar para ver uno de los dos videos de una conferencia de familia simulada de un paciente hipotético.25 Los videos sólo variaban en función de si el pronóstico se transmitió en términos numéricos ("10% de posibilidades de supervivencia") o cualitativo ("muy pocas probabilidades de sobrevivir"). Los pronósticos numéricos no eran mejores que las declaraciones cualitativas en transmitir el pronóstico. Sin embargo, en promedio, los sustitutos estimaron el doble de frecuencia que los médicos las posibilidades de que el paciente sobreviva.
En otro estudio, cuando 80 sustitutos de los pacientes en la UTI interpretaron 16 declaraciones de pronóstico, las entrevistas sugirieron un "sesgo de optimismo", en el que los sustitutos eran propensos a interpretar un pronóstico sombrío de los médicos como positivo con respecto a la condición del paciente.26
Los clínicos deben reconocer que los miembros de la familia que están actuando como portavoces de los pacientes en la UTI están a menudo "viviendo con la muerte", y que se enfrentan a la incertidumbre manteniendo la esperanza.27
La esperanza debe ser respetada durante la conversación acerca del pronóstico, mientras se mantiene una visión realista, una actitud que se expresa acertadamente por la idea simple pero profunda de "esperar lo mejor pero prepararse para lo peor." 28 29
Hacer recomendaciones
Los médicos de la UCI a veces hacen recomendaciones acerca de renunciar al uso de la tecnología de soporte vital. En un estudio que involucró a los sustitutos de 169 pacientes en estado crítico, 56% prefirieron recibir la recomendación de un médico sobre el uso de soporte vital, el 42% prefirió no recibir tal recomendación, y un 2% manifestó que uno u otro enfoque era aceptable.30
Una encuesta reciente entre médicos de la UTI mostró que aunque más del 90% se sentían cómodos haciendo esas recomendaciones y las veían como propias, sólo el 20% reportó haber proporcionado siempre estas recomendaciones a los sustitutos, y el 10% reportó que nunca o casi nunca lo hacía. 31 En este estudio, dar tales recomendaciones se asoció con la percepción sobre el deseo de que el sustituto acuerde con, las recomendaciones del médico.
Otras influencias potenciales son la incertidumbre, los valores personales y las preocupaciones de litigio.
Preguntar a las familias sobre su deseo de que las recomendaciones de los médicos puedan ser un punto de partida para las deliberaciones comunes sobre planes de cuidado.32 Averiguar cuáles son las preferencias acerca de cómo los pacientes o sus familias desean recibir información, en particular las recomendaciones relativas al soporte vital, no es una renuncia de la responsabilidad, sino más bien una enfoque que puede generar confianza.
Los médicos deben analizar juiciosamente cada situación y adaptar su lenguaje y el enfoque con el modelo de toma de decisiones que se prefiere, comprender las relaciones interpersonales, y evitar poner demasiado énfasis en un punto de vista particular.
Por ejemplo, en el modelo de toma de decisiones compartida de la atención de los pacientes moribundos, las discusiones familiares suelen incluir un examen de la situación y el pronóstico anterior y actual del paciente, la obtención de los valores personales del enfermo, la presentación de las recomendaciones del médico, las deliberaciones y la toma de decisiones conjunta acerca de los niveles actuales de la atención.
Proveer una atención integral (holística)
El cultivo de la cultura y de la atención con sensibilidad espiritual es fundamental para el enfoque paliativo. Los pilares de la comunicación verbal y no verbal son cruciales. La comunicación no verbal consciente -que todavía rara vez se practica- puede ser tan poderosa como la comunicación verbal durante la toma de decisiones al final de la vida. Los médicos deben ser conscientes del paisaje cultural que refleja el área de influencia de una institución, cómo las normas culturales pueden influir en el diálogo, y lo que es deseable en comparación con la deshonra en el proceso de morir.33
El significado que se le atribuye la enfermedad crítica, sobre todo cuando la muerte se cierne, se interpreta con frecuencia a través de un lente espiritual. Para muchas personas, la enfermedad crítica desencadena preguntas existenciales sobre el propósito (de la vida, de la muerte y del sufrimiento), acerca de las relaciones (pasado, presente y futuro), y el destino. Los médicos deben ser capaces de plantear preguntas sobre las creencias espirituales que puedan estar vinculadas con experiencias respecto de la enfermedad.
Las preguntas preliminares pueden abrir puertas, como: "Muchas personas tienen creencias que dan forma a sus vidas y son importantes en momentos como éste. ¿Hay algo que le gustaría que yo supiera?"34
Una mnemónica útil para obtener datos complementarios es SPIRIT (en inglés), que abarca el reconocimiento de un sistema de creencias espirituales, la participación personal del paciente con este sistema, la integración con una comunidad espiritual, prácticas rituales, restricciones y las implicaciones para la atención médica, y la planificación de los eventos terminales.34
S: sistema de creencias espirituales
P: espiritualidad personal
I: integración con la comunidad espiritual
R: prácticas y restricciones espirituales ritualizadas
I: implicancias para el cuidado de la salud
T: planificación de los eventos terminales
Cómo realizar la anamnesis espiritual
"La insensibilidad hacia las preferencias basadas en la fe para la discusión y la toma de decisiones pueden amplificar el dolor y el sufrimiento de los pacientes y sus familias"
A pesar de que es poco realista esperar que los médicos se familiaricen con las opiniones de todas las religiones del mundo en relación con la muerte, deben ser conscientes de cómo los sistemas de creencias influyen en el cuidado al final de la vida.35 Los médicos pueden recomendar diferentes enfoques a situaciones similares, en función de los antecedentes religiosos y culturales, como ha sido auto-reportado y documentado en diversos estudios observacionales.36 37
La insensibilidad hacia las preferencias basadas en la fe para la discusión y la toma de decisiones pueden amplificar el dolor y el sufrimiento de los pacientes y sus familias. Los médicos deben entender cómo la espiritualidad puede influir en la superación, ya sea positiva o negativamente.38
Los capellanes son indispensables para el direccionamiento y procesamiento de la angustia existencial, la realización de la revisión de vida, y la facilitación de las oraciones de consuelo, rituales u otras celebraciones.
Los pasos finales
Si se realiza un cambio en los objetivos de los cuidados desde la cura hacia el confort, hay que orquestarlo con cuidado y debe ser individualizado respecto de las necesidades del paciente.39 Antes de continuar con las medidas al final de su vida útil, es necesario preparar a los miembros del personal y a la habitación del paciente, así como al propio paciente (Tabla 3 3TABLE
Procedimientos preparatorios prácticos para garantizar la dignidad del paciente antes de la retirada del soporte vital.
La panoplia de equipos básicos y avanzados de soporte vital y la mecánica de su despliegue o la suspensión se narra en múltiples estudios, así como en los documentos de discusión, de consenso de las organizaciones profesionales y en los reportes de la Task-Force.10, 17,32,40
Las estrategias deben ser discutidas abiertamente e informadas considerando el equilibrio de los beneficios, las cargas, y el respeto por las preferencias de los pacientes y sus sustitutos tal como las que se aplican a otros aspectos de cuidado al final de la vida.10
No existe un enfoque técnico único y universalmente aceptado. Las estrategias admisibles en la mayoría de los lugares incluyen variaciones y combinaciones de no-escalada de las intervenciones actuales, la retención de futuras intervenciones, y la retirada de algunas o de todas las intervenciones, excepto las necesarias para el confort del paciente.
Cuando se retiran las medidas de soporte vital, el proceso de retirada - la suspensión inmediata o gradual - se debe considerar cuidadosamente. La ventilación mecánica es la medida de soporte vital más común que se retira.11 Sin embargo, incluso en el caso de la ventilación mecánica, los requisitos legales o basados en la fe, las normas sociales, y las preferencias del médico influyen en las decisiones sobre la suspensión.32
El inicio de la ventilación no invasiva con objetivos claros para los pacientes que no estén sometidos a ventilación mecánica puede reducir a veces la disnea y retardar la muerte para que el paciente pueda lograr sus metas de vida a corto plazo.41
Independientemente del enfoque que se utilice, el tratamiento farmacológico individualizado, que depende de los niveles prevalecientes de analgesia y sedación en el momento de la decisión de renunciar al soporte vital, debe asegurar anticipadamente: el oportuno alivio de la disnea, la ansiedad, el dolor y otros síntomas médicos angustiantes. 42
Se puede mitigar el estrés de los miembros de la familia al discutir lo que es probable que suceda durante el proceso de la muerte (por ejemplo, los ruidos extraños, cambios en el color de la piel y la respiración agónica). La asistencia del médico es de suma importancia para reevaluar la comodidad del paciente y para hablar con la familia, según sea necesario.
|
Procedimientos preparatorios prácticos para garantizar la dignidad del paciente antes de la retirada del soporte vital.
|
Consideraciones y precauciones en el retiro del soporte vital
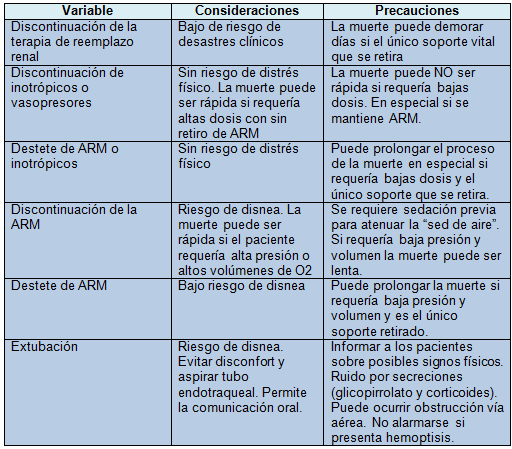
Consecuencias para los profesionales de la salud
Los pacientes moribundos y sus familias en la UTI no están solos en su sufrimiento. Para algunos médicos, sus puntos de vista acerca de la idoneidad del soporte vital avanzado que difieren de los del paciente o de los de la familia pueden ser una fuente de angustia moral.
Los médicos que detectan el dolor físico o psíquico y otros síntomas negativos pueden sufrir ellos mismos de manera indirecta pero profunda. Como resultado puede ocurrir una traumatización indirecta del compromiso empático por el repetido contacto con la tristeza y con la pérdida, sobre todo cuando las características predisponentes personales amplifican la respuesta de los médicos al estrés en el trabajo.43
Los médicos deben ser conscientes de cómo su aislamiento emocional o labilidad y la "fatiga de la compasión" pueden poner en peligro la atención de los pacientes moribundos y sus familias.
La discusión informal o las rondas basadas en casos, las reuniones locales con otros profesionales, las asignaciones de trabajo modificadas (fuera del área crítica) y otras estrategias pueden ayudar a los médicos para hacer frente al distrés laboral.45
El consejo formal acerca del duelo diseñado especialmente para los médicos involucrados en la asistencia de pacientes graves puede aumentar la conciencia sobre la traumatización vicaria y alentar el desarrollo de estrategias adaptativas de afrontamiento personal y profesional.
Mejorar la calidad de la atención al fin de la vida (como objetivo)
Los cuidados paliativos son ahora un asunto corriente y principal de las agendas de mejora de la calidad en muchas unidades de cuidados intensivos. Hace una década, la Fundación Robert Wood Johnson de Cuidados Críticos del grupo de trabajo sobre el final de la vida y 15 equipos de enfermería y médicos asociados en América del Norte llevó a cabo una revisión de las prácticas reportadas para el cuidado designando siete ámbitos clave para la mejora de la calidad del cuidado al final de la vida46:
- El paciente y la toma de decisiones centrada en la familia
- La comunicación
- La continuidad de la atención
- El apoyo emocional y práctico
- El manejo de síntomas
- El apoyo espiritual, emocional y organizativo para el personal de la UTI
Más de 100 intervenciones potenciales fueron identificadas como parte de este proyecto, dirigido a los pacientes y a sus familias, a los médicos, a las UTI, y a los sistemas de atención de la salud.
Los ndicadores de calidad e "indicadores agrupados" (bundles o paquetes) pueden facilitar la medición y el funcionamiento de la evaluación de la calidad de los cuidados paliativos en las Unidades de Cuidados Intensivos.47
En un ensayo multicéntrico realizado en pacientes críticamente enfermos que se enfrentaban a conflictos de valores, las consultas de ética ayudaron a la resolución de conflictos y a la reducción de la duración de los tratamientos sin beneficio que los pacientes recibieron. 48
En un ensayo aleatorio grupal posterior que involucró a 2.318 pacientes en los que los investigadores evaluaron cinco componentes de la estrategia clínica centrada al final de su vida49, no hubo diferencias significativas entre los grupos con respecto a la satisfacción con la atención de la familia con el cuidado, en las clasificaciones de la familia o de la enfermera acerca de la calidad de la muerte, el tiempo hasta la retirada de la ventilación mecánica, la duración de la estancia en la UTI, y otros indicadores de atención paliativa.
Están comenzando a emerger las evaluaciones favorables de las intervenciones de cuidados paliativos en la UTI. En un estudio, los familiares de 126 pacientes que murieron en 22 unidades de cuidados intensivos fueron asignados al azar para participar en una reunión estándar con la familia al final de su vida o para participar en una reunión proactiva con la familia y recibir un folleto sobre duelo.50
La mnemotécnica VALUE (inglés) enmarca los cinco objetivos de la reunión proactiva con la familia:
- Valorar y apreciar lo que dicen los miembros de la familia
- Reconocer las emociones de los miembros de la familia
- Escuchar sus preocupaciones
- Entender quién era el paciente en la vida activa haciendo preguntas
- Dilucidar cuestiones de los miembros de la familia.
Los pacientes cuyos familiares fueron asignados al grupo proactivo se trataron con significativamente menos intervenciones sin beneficio después de la reunión respecto de aquellos cuyos familiares fueron asignados al grupo estándar, sin diferencia significativa entre los grupos en la duración de la estancia en la UTI o en el hospital. Los cuidadores del grupo proactivo, en comparación con el grupo estándar, fueron afectados por la experiencia de manera menos negativa y fueron menos propensos a padecer ansiedad, depresión y síntomas de estrés post-traumático a los 90 días después de las muertes de los pacientes.
Conclusiones
Los cuidados paliativos en la UTI han alcanzado la mayoría de edad. Sus principios rectores son más importantes que nunca en las sociedades cada vez más plurales. Asegurar que a los pacientes se les ayude a morir con dignidad requiere reflexión, tiempo y el espacio para crear las conexiones que serán recordadas por los sobrevivientes por largo tiempo después de la muerte de un paciente.
Se hace un llamamiento por el humanismo a todos los médicos de las UTI para promover la paz durante las últimas horas o días de vida del paciente y para el apoyo a los miembros de la familia en duelo. Garantizar la muerte digna en la UTI personifica el arte de la medicina y refleja el corazón de la profesión. Exige lo mejor de nosotros.