Resumen
.jpg) La depresión en personas mayores de 60 años es frecuente y a menudo se asocia con enfermedades coexistentes, disfunción cognitiva o ambas. Los ancianos con depresión tienen mayor riesgo de suicidio.
La depresión en personas mayores de 60 años es frecuente y a menudo se asocia con enfermedades coexistentes, disfunción cognitiva o ambas. Los ancianos con depresión tienen mayor riesgo de suicidio.
La farmacoterapia o la psicoterapia se pueden emplear como tratamiento de primera línea. Los antidepresivos son eficaces para los ancianos, pero éstos pueden tener mayor riesgo de efectos colaterales. Los inhibidores selectivos de la recaptación de serotonina (ISRS) se consideran como tratamiento de primera línea.
La psicoterapia (conductual cognitiva o terapia de resolución de problemas) también es eficaz para la depresión en el anciano.
Cuadro clínico
La depresión en la vejez es la aparición de un trastorno depresivo mayor en adultos de 60 años o más. Se produce en hasta el 5% de los adultos mayores no institucionalizados y el 8 - 16% de los ancianos sufren síntomas depresivos clínicamente significativos. Las tasas de trastorno depresivo mayor aumentan cuando el paciente sufre otras enfermedades concomitante, hasta el 5-10% en atención primaria y hasta el 37% tras hospitalizaciones en cuidados intensivos.
En relación con los ancianos que refieren un episodio depresivo inicial en la juventud, aquéllos con depresión de inicio tardío son más proclives a sufrir trastornos neurológicos, entre ellos deficiencias en las pruebas neuropsicológicas y cambios relacionados con la edad mayores que lo normal en los estudios por imágenes; tienen también más riesgo de demencia ulterior. Estas observaciones generaron la hipótesis de que la enfermedad vascular puede contribuir a la depresión en algunos ancianos.
Tabla 1 Criterios Diagnósticos del DSM-5 para el trastorno depresivo mayor.
Deben estar presentes cinco o más de los siguientes síntomas casi todos los días durante dos semanas:
Síntomas principales (≥1 necesarios para el diagnóstico).
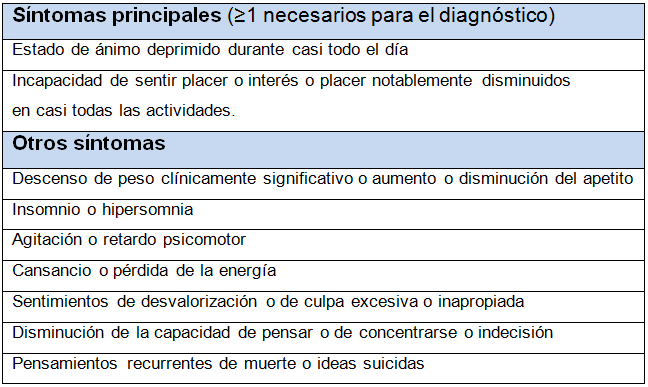
* El DSM-5 es el Manual Diagnóstico y Estadístico de Trastornos Mentales, Quinta edición.
El problema clínico
El mal estado anímico puede ser menos frecuente en ancianos con depresión que en adultos más jóvenes deprimidos, mientras que la irritabilidad, la ansiedad y los síntomas somáticos suelen ser más frecuentes en ancianos. Los factores psicosociales estresantes, como la muerte de un ser querido, pueden desencadenar un episodio depresivo, aunque las reacciones transitorias a las pérdidas importantes pueden simular depresión.
Las personas con depresión en la vejez tienen mayores tasas de enfermedades concomitantes y por lo tanto de empleo de medicamentos, que los que no están deprimidos. La relación entre depresión y enfermedad coexistente puede ser bidireccional: problemas médicos como el dolor crónico pueden predisponer a la depresión y ésta a su vez se asocia con peor evolución de enfermedades como las cardiopatías. Las enfermedades concomitantes pueden generar polifarmacia, entre otros, los efectos de los psicotrópicos sobre algunas enfermedades y sobre el metabolismo de otros medicamentos.
El deterioro cognitivo es frecuente en ancianos con depresión. La depresión puede ser un factor de riesgo para el deterioro cognitivo y una manifestación del mismo: se asocia con el aumento a largo plazo de demencia. Las deficiencias cognitivas pueden ser signos de envejecimiento cerebral acelerado que predispone y perpetúa la depresión.
Estrategias y evidencia
Evaluación
La U.S. Preventive Services Task Force recomienda la detección sistemática de la depresión si se cuenta con apoyo para asegurar el diagnóstico preciso y el tratamiento y el seguimiento apropiados. Para evaluar la depresión se deben emplear mediciones validadas, como el Patient Health Questionnaire 9, que refleja los criterios diagnósticos (véase tabla 1). Debido a que las tasas de suicidio son altas en los ancianos, especialmente en los hombres, es necesario explorar cuidadosamente la existencia de pensamientos suicidas.
En la tabla 2 se resumen puntos importantes de los antecedentes
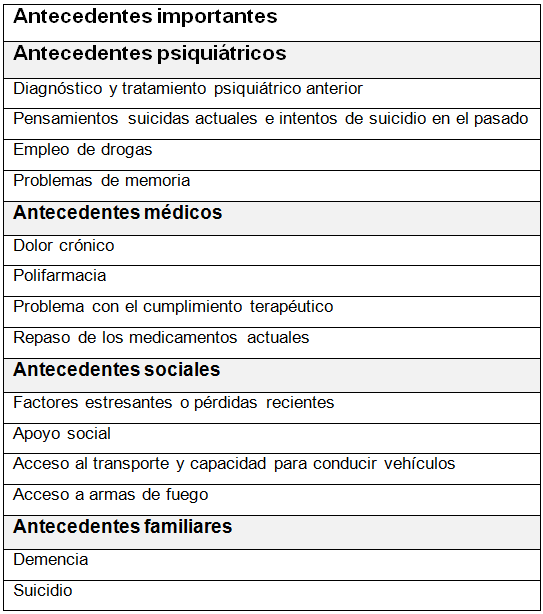
Son signos de alarma para la intervención urgente: síntomas graves o que empeoran, las tendencias suicidas y el deterioro del funcionamiento cotidiano.
Los exámenes complementarios recomendados son: hemograma para descartar anemia, glucemia, tirotrofina, ya que el hipotiroidismo puede imitar los síntomas depresivos. Se recomienda también medir las cifras de vitamina B12 y folato ya que la frecuencia de deficiencia de vitamina B12 aumenta con la edad y las cifras bajas de ésta y de folato pueden contribuir a la depresión.
La prueba cognitiva (e.g.,Mini–Mental State) se justifica para personas que refieren problemas de memoria y puede revelar deficiencias en el procesamiento visual espacial o la memoria, aún si la puntuación total está dentro de lo normal.
Tratamiento
Cambios en los hábitos de vida
Se debe estimular a los ancianos deprimidos a aumentar su actividad física en la medida de lo posible. En un metanálisis de siete estudios aleatorizados, controlados, el ejercicio de intensidad moderada redujo los síntomas depresivos. Otras recomendaciones son mejorar la alimentación y aumentar las actividades placenteras y las interacciones sociales. En general, debido a que la depresión aumenta la dificultad de iniciar cambios en los hábitos de vida, estas recomendaciones son insuficientes si no se efectúan farmacoterapia, psicoterapia o ambas.
Farmacoterapia
Debido a sus escasos efectos secundarios y su bajo costo, los inhibidores selectivos de la recaptación de serotonina (ISRS), son el tratamiento de primera línea para la depresión de la vejez. En algunos estudios aleatorizados, controlados, aunque no en todos, ISRS como la sertralina, la fluoxetina y la paroxetina fueron más eficaces que el placebo para disminuir los síntomas de depresión.
En general, los que mostraron un beneficio significativo en pacientes con depresión de la vejez fueron grandes estudios; por ejemplo, los estudios que mostraron que la sertralina es beneficiosa tuvieron más de 350 participantes en cada grupo. En los estudios más importantes, las tasas de respuesta a los ISRS (≥50% de reducción en la gravedad de la depresión) oscilaron entre el 35 y el 60%, mientras que la respuesta al placebo fue del 26 - 40%. Las tasas de remisión (síntomas depresivos mínimos) fueron del 32 -44% con los ISRS versus 19 - 26% con el placebo.
Los efectos adversos comunes de los ISRS, que suelen ser leves, son náuseas y cefalea. Pero preocupan informes que observan mayor riesgo de accidente cerebrovascular (ACV) entre personas que reciben ISRS que entre los que no los emplean. Se observó aumento similar del riesgo de ACV con otras clases de antidepresivos, para lo cual no hay una explicación evidente.
Los inhibidores de la recaptación de serotonina-norepinefrina (IRSN) se emplean como fármacos de segunda línea cuando no se logra remisión con los ISRS. Al igual que con estudios en adultos más jóvenes, los estudios aleatorizados con ancianos no mostraron diferencias significativas entre los beneficios de los ISRS y los de los IRSN, aunque los efectos adversos pueden ser más frecuentes con estos últimos.
Si los ISRS o los IRSN son ineficaces, se pueden considerar los antidepresivos tricíclicos, que tienen eficacia similar, si bien sus efectos colaterales son mayores. Los antidepresivos tricíclicos están incluidos en la lista de los Beers Criteria entre los medicamentos que pueden ser inapropiados por sus frecuentes efectos adversos en los ancianos.
Estudios abiertos y pequeños estudios controlados avalan el empleo de bupropión y mirtazapina en pacientes con depresión en la vejez, pero faltan estudios rigurosos controlados por placebo.
Tras ser autorizados para su empleo auxiliar en la depresión resistente al tratamiento, los antipsicóticos de segunda generación olanzapina y aripiprazol se emplean cada vez más para tratar la depresión no psicótica. Un análisis conjunto de subgrupos que incorporó datos de tres estudios controlados por placebo, la mayoría con adultos más jóvenes, mostró que entre pacientes de 50 - 67 años, las tasas de remisión con 6 semanas de refuerzo con aripiprazol fueron mayores que con refuerzo con placebo (32,5% vs. 17,1%). La acatisia fue el efecto colateral más común, en el 17% de los pacientes ancianos. Son necesarios datos a más largo plazo en estos pacientes.
Psicoterapia
La psicoterapia es eficaz para la depresión de la vejez y se la puede considerar como tratamiento de primera línea. Los enfoques terapéuticos son, entre otros, una fase de tratamiento breve, consistente en visitas semanales durante 8 - 12 semanas. Aunque otros tratamientos también pueden ser eficaces, la evidencia más fuerte a favor del tratamiento breve es la de la terapia conductual cognitiva y la terapia de resolución de problemas.
Poder generalizar, sin embargo, es difícil, porque la mayoría de los estudios de psicoterapia para la depresión de la vejez son en poblaciones geriátricas con cognición intacta, con buen nivel educativo, blancos y relativamente jóvenes.
La terapia conductual cognitiva se centra en identificar y reformular los pensamientos negativos, disfuncionales y al mismo tiempo aumentar la participación en tareas agradables y actividades sociales. Su efecto puede ser más débil en personas con enfermedades físicas o con deterioro cognitivo.
La terapia de resolución de problemas se centra sobre el desarrollo de aptitudes para mejorar la capacidad de afrontar los problemas. Estudios aleatorizados con ancianos mostraron que el tratamiento de resolución de problemas produce mayor mejoría de la depresión que la atención habitual o la terapia de reminiscencia, una psicoterapia centrada en la evaluación y la reformulación de episodios de la vida pasada.
La terapia de resolución de problemas es eficaz para tratar los síntomas depresivos en ancianos con deficiencias cognitivas (sobre todo disfunción ejecutiva), grupo que con frecuencia no responde bien a los antidepresivos. En un estudio de población con deficiencias cognitivas, la terapia de resolución de problemas produjo más remisiones que la terapia de apoyo (el 46% vs. el 28% a 12 semanas), así como también mayor mejoría de la discapacidad y mantuvo los beneficios durante por lo menos 24 semanas.
La terapia interpersonal para ancianos con depresión se centra en las transiciones de roles, la tristeza y las cuestiones interpersonales. En estudios aleatorizados esta terapia redujo mucho más los síntomas depresivos que el tratamiento habitual. Al igual que con la terapia cognitiva conductual, las personas con otras enfermedades concomitantes o con deficiencias cognitivas quizás no respondan bien a la terapia interpersonal.
Tratamiento de mantenimiento
Estudios longitudinales mostraron beneficios significativos del tratamiento continuo tras la remisión. Uno de ellos se efectuó con ancianos con depresión recurrente que tuvieron una remisión breve con nortriptilina y terapia interpersonal durante 16 semanas.
Se asignó aleatoriamente a los participantes a tratamiento de mantenimiento con nortriptilina o placebo y a una sesión mensual de psicoterapia (terapia interpersonal) o a ninguna psicoterapia. Tres años después, las tasas de recidiva fueron significativamente menores entre las personas asignadas a tratamiento continuo con nortriptilina sola (43%), nortriptilina y terapia interpersonal (20%), o terapia interpersonal sola (64%) que entre las que recibieron placebo sin terapia interpersonal (90%).
Sin embargo, en un estudio similar sobre pacientes con un primer episodio de depresión, el tratamiento de mantenimiento con paroxetina (sola o con terapia interpersonal), pero no con terapia interpersonal sola, disminuyó el riesgo de recidiva a 2 años, en relación con ningún tratamiento de mantenimiento. No hay datos de estudios aleatorizados a largo plazo para evaluar la eficacia del tratamiento de mantenimiento con terapia cognitiva conductual o terapia de resolución de problemas para la depresión del anciano.
Estimulación cerebral
El tratamiento electroconvulsivo (TEC) o electroshock es el tratamiento más eficaz para los pacientes con depresión intensa, incluidos los ancianos. Aunque los antidepresivos son el tratamiento de primera línea, el TEC se debe considerar si los pacientes son suicidas, no respondieron a los medicamentos antidepresivos, tienen un trastorno físico deteriorante o una discapacidad relacionada con la depresión que amenaza su posibilidad de vivir independientemente.
Datos de estudios abiertos, con pacientes que no respondieron a los antidepresivos, sugieren tasas de remisión del 70 - 90% con TEC. Faltan datos de estudios controlados de alta calidad con intervención simulada que empleen técnicas modernas de TEC. Estudios aleatorizados muestran altas tasas de recaída (40 - 50% en los 6 meses posteriores al tratamiento).
El TEC tiene pocas contraindicaciones. Los efectos colaterales más frecuentes son confusión con amnesia anterógrada y retrógrada; las técnicas actuales de administración disminuyen este riesgo y los síntomas cognitivos se resuelven tras finalizar el TEC. Las personas con enfermedad cardiovascular o neurológica tienen mayor riesgo de problemas de memoria relacionados con el TEC.
La estimulación magnética transcraneal (EMT) es un tratamiento más nuevo que emplea un campo electromagnético focal generado por una bobina situada sobre el cuero cabelludo, en general sobre la corteza prefrontal izquierda. Las sesiones se efectúan cinco veces a la semana durante 4 - 6 semanas.
Este tratamiento no tiene efectos secundarios cognitivos. Sin embargo, un metanálisis de seis estudios que compararon la EMT con el TEC mostraron que el TEC tiene mayores tasas de remisión. Algunos estudios sugieren que la respuesta en los ancianos deprimidos puede no ser tan positiva como la de los pacientes más jóvenes.
Dudas
Los datos sobre la eficacia y la seguridad de muchos antidepresivos en poblaciones ancianas son escasos o ausentes y quizás haya riesgos específicos para estas poblaciones. Los datos sobre la farmacoterapia prolongada y las estrategias de mantenimiento de la psicoterapia en poblaciones ancianas también son limitados.
No es evidente cuál es la mejor manera de tratar las deficiencias cognitivas en pacientes ancianos con depresión. Estas deficiencias son pronósticas de poca respuesta a los antidepresivos; aún con la remisión de la depresión, las deficiencias pueden persistir e indican un alto riesgo de demencia. Ni la memantina, autorizada para tratar la enfermedad de Alzheimer, ni los estimulantes como el metilfenidato mostraron beneficios cognitivos en pacientes ancianos con depresión.
Recomendaciones
Las recomendaciones de este trabajo coinciden con las de la American Psychiatric Association. Estas recomendaciones subrayan la necesidad de una cuidadosa evaluación del riesgo de suicidio y de las enfermedades concomitantes en esta población.
Conclusiones y recomendaciones
Para el primer episodio depresivo en un anciano el tratamiento de primera línea podría ser la farmacoterapia o la psicoterapia, según las preferencias del paciente y la disponibilidad de la psicoterapia. Si se emplean medicamentos, el tratamiento inicial recomendado es un ISRS, con una dosis baja al inicio (e.g., sertralina 25 mg/día) a fin de evaluar los efectos colaterales en el paciente y aumentar después a la dosis terapéutica mínima (50 mg/día).
Pueden ser necesarias dosis mayores para obtener la máxima eficacia (e.g., 100 mg o más de sertralina diariamente), con mucha atención a los efectos secundarios. Si los síntomas depresivos no disminuyen se podría considerara cambiar a un IRSN, como la venlafaxina. Se deben efectuar pruebas de detección para deficiencias cognitivas y considerar pruebas neuropsicológicas si los síntomas cognitivos persisten o empeoran a pesar del tratamiento antidepresivo.