Las fluctuaciones de estrógenos y progesterona que definen la menstruación se asocian con numerosos cambios fisiológicos y psicosociales. Se tiene limitado entendimiento del efecto de estos cambios hormonales en la piel, sin embargo está claro que varias enfermedades cutáneas están influenciadas por ellos (Tabla 1).
En este artículo se exploran las manifestaciones clínicas y mecanismos del ciclo menstrual y sus efectos en la piel. Un mejor entendimiento de estos mecanismos puede mejorar el manejo de las dermatosis perimenstruales en el futuro.
Fisiología del ciclo menstrual y su efecto en la piel:
Muchos de los efectos de los estrógenos en la piel se basan en observaciones de los mismos en niveles reducidos en mujeres postmenopáusicas y de estudios in vitro y en animales. Los estrógenos son importantes para el funcionamiento normal de varias estructuras en la epidermis y dermis, incluyendo la vasculatura, folículos pilosos, glándulas sebáceas/apócrinas, glándulas écrinas y melanocitos.
En células de cultivos humanos, los receptores de estrógenos (ER) B, receptores de progesterona y andrógenos se expresan en queratinocitos, fibroblastos y macrófagos de la piel. Los receptores ER alfa se encuentran en fibroblastos de la piel y macrófagos, pero no en queratinocitos. Los receptores ER alfa y beta se encuentran también en melanocitos.
Los estrógenos se asocian con síntesis de colágeno, incremento del espesor de la piel y del contenido dérmico de agua (por producción de ácido hialurónico), y mejora la función de barrera cutánea y de curación de heridas. En mujeres postmenopáusicas, bajos niveles de estrógenos causan atrofia del colágeno y reduce el contenido de agua. El estrógeno estimula la melanogénesis, junto con la tiroxina y la hormona estimulante de melanocitos que puede resultar en hiperpigmentación premenstrual.
Los efectos del estrógeno en la pigmentación se relacionaron con cambios en la pigmentación observada durante el embarazo, incluyendo parches de pigmentación incrementada en la cara, y oscurecimiento de la piel en la areola, el perineo, en piel de la línea alba, que disminuye luego del parto. La hiperpigmentación se observa en algunas mujeres que toman anticonceptivos orales. Los estrógenos inducen retención de agua y sal, causando edema de manos y pies, que es una característica del síndrome premenstrual.
Los efectos de la progesterona son menos claros. Durante la segunda fase de la menstruación, existe un incremento de la vasculatura e incremento de la producción de sebo, lo que ha sido atribuído al efecto de la progesterona.
Los estudios muestran que los niveles elevados de estrógenos y progesterona en el periodo periovulatorio inhiben las reacciones de hipersensibilidad retardada, mientras que bajos niveles de dichas hormonas (perimenstruación) se asocian con mayor reactividad al test del parche, que representan exacerbaciones en pacientes atópicos. Esto sugiere que los estrógenos y progesterona pueden inhibir la inmunidad celular.
La dermatitis autoinmune por progesterona (APD) es una enfermedad mucocutánea rara caracterizada por cambios cutáneos cíclicos, como resultado de la progesterona producida durante la fase lútea del ciclo menstrual, por lo tanto no ocurre en mujeres post-menopáusicas. Las manifestaciones cutáneas pueden variar del eccema, eritema multiforme (EM), púrpura y petequias, dermatitis herpetiforme, erupción fija por drogas y estomatitis a urticaria, angioedema y anafilaxia.
Los síntomas generalmente empiezan 3-10 días previos al inicio de la menstruación y ceden a los 5-10 días luego del inicio. En mujeres con periodos irregulares, la correlación podría no ser obvia, por lo que la paciente podría tener síntomas por varios años previo al diagnóstico. Se ha descripto una entidad similar relacionada a la sensibilidad de los estrógenos en el periodo premenstrual, conocido como dermatitis por estrógeno (OD).
La patogénesis de la APD no está del todo clara. Los resultados del test intradérmico a progesterona producen reacciones de hipersensibilidad tipo 1 y 4.
Los estrógenos se procesan por la piel como un antígeno extraño y se presenta a células inmunocompetentes, ocasionando una respuesta autoinmune a estrógenos endógenos. Se han propuesto mecanismos similares para la autoinmunidad por progesterona. La exposición previa a progesterona en anticonceptivos orales o durante el embarazo en individuos predispuestos ocasionando hipersensibilidad a hormonas endógenas y a APD posteriormente.
Sin embargo, la APD resuelve durante el embarazo. Se sugiere que el incremento gradual de progesterona durante el embarazo actúa como agente desensibilizante, reduciendo los síntomas.
Debido al incremento de producción de glucocorticoides durante el embarazo, la disminución de la respuesta inmune maternal también juega un rol en mejorar los síntomas.
El diagnóstico de APD se basa en la apariencia de lesiones cutáneas recurrentes en relación al ciclo menstrual y demostrando la sensibilidad de la progesterona mediante la administración de progesterona intradérmica, intramuscular o vaginal.
No existen hallazgos histológicos específicos de la enfermedad, aunque puede observarse inflamación linfocitaria perivascular, con eosinófilos. La inmunofluorescencia directa es negativa.
El principal objetivo del tratamiento en APD es suprimir el pico de progesterona durante la fase lútea del ciclo menstrual. Las pacientes se tratan exitosamente con estrógenos conjugados, análogos de liberación de gonadotrofinas, tamoxifeno, danazol y ooforectomía bilateral.
La OD responde al agente antiestrógeno tamoxifeno. Se ha intentado la desensibilización hormonal como un agente potencial, aunque no se utiliza de rutina en la práctica clínica.
Otras dermatosis exacerbadas por la menstruación
Dermatosis como la dermatitis atópica, de contacto, psoriasis, acné y aún EM y tumor fibroso pueden exacerbarse premesntrualmente o perimenstrualmente.
Casi la mitad de todas las pacientes con eccema atópico experimentaron deterioro de su condición la semana previa a la menstruación, resolviéndose rápidamente luego del inicio de la menstruación. La permeabilidad de la barrera cutánea es mayor justo antes de la menstruación.
Esto incrementa la susceptibilidad de la piel a los efectos de los alergenos ambientales e irritantes, que explica parcialmente los brotes premenopáusicos de eccema en algunas mujeres.
La psoriasis presenta varios factores que la agravan y otros que la alivian, siendo las influencias hormonales algunos de ellos. El empeoramiento de los síntomas de psoriasis en perimenopausia se ha demostrado que se bloquean con la terapia coincidente con antiestrógenos a largo plazo, como tamoxifeno, apoyando la influencia de estrógenos en los síntomas de la psoriasis. La influencia de estrógenos en la inmunidad es compleja. Las células T helper muestran un efecto dosis dependiente a estrógenos, y éstos también estimulan la producción de células T regulatorias a través de ER alfa. La respuesta de células B a estrógenos es vía ER B, incrementando la producción de anticuerpos.
Como la psoriasis se considera una enfermedad inmunológica, esta compleja influencia de los estrógenos en el sistema inmune explica la variación menstrual de la psoriasis.
La exacerbación premenstrual del acné es multifactorial. Los niveles altos de andrógenos y estrógenos durante la fase folicular y periovulación causa incremento de la producción de sebo, ocasionando un nivel más alto de lípidos cutáneos e incremento subsecuente en la microflora de la piel.
El uso combinado de anticonceptivos combinados de estrógenos/progesterona causa mejoría del acné al suprimir los andrógenos secretados del ovario, e incrementando los niveles de globulina ligadora de hormonas sexuales, disminuyendo la cantidad de andrógenos libres, biológicamente activos. Además, la progesterona bloquea los receptores androgénicos, inhibiendo la acción de andrógenos circulantes.
Por lo tanto, la exacerbación premenstrual del acné puede explicarse por los bajos niveles de progesterona en el estadío tardío del ciclo menstrual.
Se ha reportado recientemente una erupción símil EM, siendo las prostaglandinas implicadas en su etiología.
Los efectos dinámicos de los cambios cíclicos de estrógenos y progesterona en mujeres en edad reproductiva afectan la severidad de varias dermatosis inflamatorias, incluyendo algunas de las condiciones más comunes observadas en la dermatología clínica y en la práctica general. Además, existen un número de enfermedades raras premenstruales, de las cuáles la APD es la mejor caracterizada.
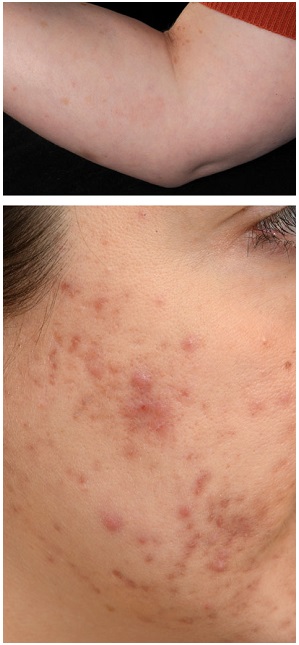
Figura 1 (a) Rash macular en dermatitis autoimmune por progesterona, (b) acné papular y cicatriz en una mujer que menstrúa.
Tabla 1: Dermatosis exacerbadas durante el ciclo menstrual
- Acné vulgar
- Ulceración aftosa
- Eccema atópico
- Dermatitis autoinmune por progesterona
- Dermatitis autoinmune por estrógenos
- Dermatitis herpetiforme
- Eritema multiforme
- Herpes simple
- Hiperpigmentación
- Líquen plano
- Lupus eritematoso
- Prurito vulvar
- Psoriasis
- Rosácea
- Tumor fibroso solitario
- Urticaria
Tabla 2: Características clínicas de dermatitis autoimmune por progesterona
- Angioedema
- Anafilaxia
- Ulceración aftosa/estomatitis
- Dermatitis
- Eccema
- Eritema multiforme
- Erupción fija por drogas
- Máculas
- Dishidrosis palmoplantar
- Pápulas
- Prurito
- Estomatitis
- Urticaria
- Vesículas
¿Qué aporta este artículo a la práctica dermatológica?
Las exacerbaciones perimenstruales de las dermatosis son comunes y generalmente se pasan por alto. Las variaciones hormonales y su acción en la piel durante varias fases del ciclo menstrual explican las causas de las exacerbaciones perimenstruales de las dermatosis. La APD y OD, aunque raras, son subdiagnosticadas, y el tratamiento puede mejorar el manejo y control de los síntomas. Este artículo subraya la importancia de reconocer las dermatosis perimenstruales para realizar un tratamiento apropiado.
Comentario y resúmen objetivo: Dra. Geraldina Rodríguez Rivello