Introducción
La fundoplicatura laparoscópica es una modalidad muy exitosa de tratamiento para los pacientes con enfermedad por reflujo gastroesofágico (ERGE), con control de los síntomas en aproximadamente 80% al 90% de los pacientes [1-4]. No obstante, cerca del 10% al 20% de los pacientes experimentan persistencia o recidiva de los síntomas y entre el 3% y el 6% necesitará eventualmente una segunda operación antirreflujo [5,6].
El manejo de los pacientes en los que fracasó la cirugía antirreflujo es complicado y no es una tarea fácil. Por lo tanto, el objetivo de esta revisión fue brindar un análisis basado en la evidencia y en la experiencia, de las causas de fracaso y subrayar los principios del tratamiento.
Métodos
Se buscó en PubMed artículos publicados entre 1980 y 2014. Los términos buscados incluyeron (en idioma inglés): acidez, regurgitación, disfagia, enfermedad por reflujo gastroesofágico, tos, aspiración, laringitis, ERGE, endoscopía, manometría, monitoreo de pH, inhibidores de la bomba de protones y fundoplicatura de Nissen.
Esa revisión fue cualitativa y selectiva de los estudios incluidos.
Los autores confiaron en el abordaje de Eva para una revisión crítica de la literatura, que se basó en la habilidad del experto para “identificar el conocimiento que está bien establecido, poner en relieve las deficiencias en la compresión y brindar alguna orientación respecto a lo que queda por entender” [7].
Porqué ciertos pacientes experimentan síntomas persistentes o recurrentes después de la cirugía
La mayoría de los expertos estaría de acuerdo en que la falla de la fundoplicatura para resolver los síntomas, se debe generalmente a una de las siguientes causas: (1) indicaciones equivocadas para la cirugía; (2) mala evaluación preoperatoria; y (3) falla en realizar los pasos técnicos apropiados.
Indicaciones equivocadas
Las indicaciones para la cirugía resultan de una evaluación clínica y diagnóstica precisa de los síntomas de ERGE del paciente. Aunque las características de las evaluaciones clínicas y de diagnóstico se verán en la próxima sección, aquí los autores anticipan que los pacientes que tienen síntomas que no responden a una terapia médica adecuada, los pacientes con distensión o dolor epigástrico y los pacientes con resultados normales del monitoreo preoperatorio de pH, probablemente estarán satisfechos con su operación.
En efecto, Davis y col. [8], revisaron 13 ensayos clínicos randomizados que evaluaban el resultado de la cirugía antirreflujo laparoscópica (CARL) (4 estudios tenían un seguimiento alejado ≥ 60 meses) y encontraron que la presencia de síntomas atípicos y la pobre respuesta a la terapia médica, fueron identificadas como causas del fracaso en más del 60% de los estudios.
Además, el índice de masa corporal (calculado como peso en kilogramos dividido por la altura en metros cuadrados) mayor de 30 o 35, se correlacionaba con un resultado malo en el 33% de los estudios [8], Por otro lado, basado en estudios como el de Campo y col. [9], muchos concuerdan que la fundoplicatura está indicada cuando los síntomas típicos de ERGE, tales como acidez y regurgitación, son los síntomas principales y cuando los síntomas extraesofágicos de ERGE, debidos a un alto reflujo y aspiración, están presentes (por ej., tos y ronquera).
Además, la operación es generalmente recomendada a los pacientes que tienen complicaciones secundarias a los inhibidores de la bomba de protones (IBP), tales como osteoporosis, infecciones por Clostridium difficile, neumonía, o hipomagnesemia con arritmias cardíacas, y a los pacientes jóvenes, que no quieren tener una terapia médica por toda la vida. Finalmente, se ha demostrado extensamente que la ERGE en el escenario de la obesidad mórbida, no debería ser considerada como un indicador para una fundoplicatura.
En esos pacientes, el tratamiento quirúrgico de la ERGE, independiente del logro primario de la pérdida de peso, puede resultar en el fracaso de la fundoplicatura, una conversión más difícil a operación bariátrica en un tiempo posterior, y podría no resolver otras comorbilidades [10].
Contrariamente, en pacientes con síntomas nuevos de ERGE que coinciden con la ganancia de peso, que no entran dentro del criterio para la obesidad mórbida y en los que han fracasado los cambios en el estilo de vida (por ej., modificación de la dieta y pérdida de peso), una fundoplicatura es apropiada, sin un corte específico en el índice de masa corporal, por debajo del umbral para la obesidad mórbida.
Mala evaluación preoperatoria
Una evaluación preoperatoria apropiada debería incluir una historia clínica precisa (incluyendo la evaluación de la respuesta a la terapia con IBP), estudio baritado, endoscopía digestiva alta, manometría esofágica y monitoreo ambulatorio del pH. Esta recomendación se basa en las guías publicadas en 2013 por un panel de gastroenterólogos y cirujanos [11]. Ese panel preparó un consenso basado en evidencia y experiencia, que recomendó la realización en todos los pacientes de una evaluación sintomática, seriada con bario, endoscopía alta, manometría esofágica y monitoreo ambulatorio del pH. Contrariamente, el panel recomendó que un estudio de vaciamiento gástrico y una impedancia multicanal del pH combinado, debieran efectuarse sólo en pacientes seleccionados [11].
Aun así, muchos creen que la ERGE puede ser diagnosticada con seguridad sólo con la historia clínica y una endoscopía digestiva alta. y que las pruebas adicionales no son necesarias. No obstante, muchos estudios han mostrado que aún los síntomas típicos, tales como acidez y regurgitación, tienen poca precisión, llevando a un diagnóstico equivocado de ERGE en el 30% al 50% de los pacientes [12,13]. Por ejemplo, Patti y col. [12], encontraron que, entre 822 pacientes consecutivos derivados para pruebas funcionales esofágicas, a causa de un diagnóstico clínico de ERGE (basado en los síntomas y en los hallazgos endoscópicos), el reflujo anormal determinado por el monitoreo del pH, estuvo presente en el 70% de los pacientes.
La acidez y la regurgitación tuvieron la misma frecuencia en ambos grupos de pacientes, con y sin ERGE. Muchos pacientes con exposición ácida esofágica normal han sido tratados con medicamentos costosos, con la presunción de que el reflujo gastroesofágico era la causa de sus síntomas, enmascarando otros diagnósticos tales como síndrome de intestino irritable, enfermedad litiásica vesicular y enfermedad arterial coronaria.
Además, en algunos pacientes que habían sido derivados para cirugía antirreflujo porque no mejoraban con la terapia de IBP, se halló que tenían acalasia [14]. Esos pacientes son etiquetados frecuentemente como teniendo una ERGE refractaria y son tratados durante un tiempo prolongado con IBP, o pueden ser sometidos a una operación antirreflujo, si no se realizan las pruebas de función esofágica. Bello y col. [15], analizaron la sensibilidad y especificidad de los síntomas, endoscopía, esofagografía con bario y manometría, en comparación con el monitoreo ambulatorio del pH durante 24 horas, en 138 pacientes derivados para CARL.
Cuatro pacientes fueron excluidos porque tenían acalasia, De los 134 pacientes restantes, 56 (42%) tuvieron resultados normales del monitoreo del pH y 78 (58%) tuvieron una cantidad patológica de reflujo. Cuando esos 2 grupos se compararon, no hubo diferencia en la incidencia de los síntomas, presencia de reflujo y de hernia hiatal en el esofagograma, hallazgos endoscópicos y motilidad esofágica. Ese estudio indicó claramente que el monitoreo del pH de 24 horas debería ser realizado rutinariamente, como parte de la evaluación preoperatoria de los pacientes con sospecha de tener una ERGE [15].
Además, la identificación preoperatoria de un reflujo anormal con el monitoreo del pH, es predictiva de una fundoplicatura exitosa [9].Campos y col. [9], demostraron que los 3 predictores más importantes de un resultado exitoso de la cirugía antirreflujo son: la presencia de síntomas típicos (acidez y regurgitación), un buen alivio de los síntomas con terapia de IBP y la presencia de una cantidad patológica de reflujo determinada por el monitoreo del pH.
Falla en respetar los elementos técnicos apropiados
En 1999, Soper y Dunnegan [16], estuvieron entre los primeros – hasta donde llega el conocimiento de los autores del presente trabajo – en categorizar las causas anatómicas del fracaso de una fundoplicatura. Ellos efectuaron una fundoplicatura en 290 pacientes durante un período de 6 años: en la primera parte de su experiencia (53 pacientes en el grupo 1), los vasos cortos gástricos fueron seccionados selectivamente y los pilares diafragmáticos fueron aproximados sólo cuando había una hernia hiatal grande. En los 237 pacientes subsiguientes (grupo 2), esos 2 pasos fueron realizados en todos los pacientes.
Esos autores reportaron una tasa de falla anatómica de la fundoplicatura del 7%, principalmente secundaria a la migración intratorácica de la plicatura, con o sin disrupción de la fundoplicatura. La falla anatómica se asoció con defectos anatómicos, hernias hiatales grandes, y vómitos postoperatorios tempranos [16].
Desde entonces, los elementos técnicos claves de la fundoplicatura laparoscópica han sido claramente identificados [17] e incluyen a los siguientes:
- Disección en el mediastino posterior. Es esencial tener 3 a 5 cm de esófago sin tensión por debajo del diafragma [18].
- Identificación y preservación de ambos nervios vagos durante la disección hiatal.
- Sección de los vasos cortos gástricos. Un ensayo prospectivo randomizado realizado en Australia sobre 102 pacientes, comparando el resultado de la CARL realizada con (50 pacientes) y sin (52 pacientes) la sección de los vasos cortos gástricos, mostró un control similar de los síntomas y de la incidencia de disfagia postoperatoria, en un seguimiento alejado de 10 años [19]. Sin embargo, la mayoría de los cirujanos se siente más cómoda con la sección de esos vasos.
- Aproximación de los pilares derecho e izquierdo del hiato esofágico. Este paso es importante por 2 razones: (1) evita la herniación de la plicatura en el mediastino posterior, y (2) porque el diafragma tiene una acción sinérgica con el esfínter esofágico inferior para la protección contra aumentos repentinos de la presión intraabdominal, tales como durante la tos [20].
- Creación de una plicatura sobre una bujía (56-60F). Jaral y col. [21], revisaron la literatura y encontraron 34 estudios, de los cuales 8 representaron la mejor evidencia, para abordar el uso de bujías durante la fundoplicatura. Esos autores concluyeron que existe alguna evidencia que sugiere que, tanto el uso como el tamaño de la bujía pueden afectar la disfagia postoperatoria. Esos autores también declararon que esos hallazgos estaban en concordancia con las 2010 Guidelines for Surgical Treatment of Gastroesophageal Reflux Disease de la Society of American Gastrointestinal and Endoscopic Surgeons, que clasifica la colocación de una bujía como una recomendación de grado B [21].
- Elección de la plicatura correcta. A comienzos de la década de 1990, se usaba un abordaje personalizado para la cirugía antirreflujo, según el cual se realizaba una fundoplicatura total (360º) en los pacientes con peristaltismo normal, mientras se elegía una fundoplicatura parcial (Toupet, 240º posterior; Dor, 180º anterior) si había peristaltismo anormal [17,22].
No obstante, los estudios subsecuentes mostraron que el reflujo recidivaba en cerca del 50% de los pacientes 5 años después de la fundoplicatura parcial [23-25], y que la fundoplicatura total podía ser realizada aún en pacientes con peristaltismo anormal, sin una incidencia más alta de disfagia [23-25]. Basado en esos datos, en la actualidad, en los EEUU, la fundoplicatura total es el procedimiento de elección, mientras que las fundoplicaturas de Toupet o de Dor son elegidas mayormente para los pacientes con ausencia de peristaltismo, tal como en la acalasia o escleroderma [26,27].
Interesantemente, los datos de Europa y Australia muestran resultados similares para ambos procedimientos, en términos de control del reflujo y la incidencia de disfagia postoperatoria [28]. En cuanto a los resultados a largo plazo de las fundoplicaturas parciales y totales, los datos sugieren que tanto el Nissen como la fundoplicatura anterior son durables y brindan buenos resultados alejados, y que a los 10 años, ambos tienen las mismas tasas de control del reflujo y de disfagia.
Un estudio de 2261 pacientes (53,5% sometidos a una fundoplicatura total y 43,2% a fundoplicatura anterior) con una media de 7,6 años de seguimiento alejado, mostró que después de la fundoplicatura anterior, la acidez fue ligeramente peor (y la reoperación por ese síntoma fue más común), y que la tasa de disfagia fue más baja (y la reoperación por ese síntoma fue menos común) [28].
- Un paso clave en la operación es elegir la parte correcta del estómago para llevar alrededor del esófago y la unión gastroesofágica. Si se elige un punto demasiado bajo a lo largo de la curvatura mayor, el cirujano tendrá la ilusión de crear una plicatura flexible pero, de hecho, dejará parte del estómago por encima de la propia plicatura [29]. Una maniobra de lustrador de zapatos ayuda a evitar ese error [1].
La longitud total de la porción anterior de la plicatura debería medir aproximadamente 2 cm, dado que una plicatura más larga aumenta el riesgo de disfagia postoperatoria [30]. Eso se logra mediante la aproximación de los lados derecho e izquierdo de la fundoplicatura con 3 suturas interrumpidas de material no absorbible, ubicadas a 1 cm de distancia entre cada una.
Evaluación de los pacientes con síntomas persistentes o recurrentes
Una evaluación completa de cada paciente, les permitió a los autores de este trabajo comprender porque estaban sintomáticos y planificar, en consecuencia, su tratamiento.
Evaluación de los síntomas
Como destacaron Horgan y col. [31], en su análisis de las fallas de la CARL, los pacientes generalmente se presentan debido a: (1) acidez y/o regurgitación (sugestivo de reflujo recidivado a causa de un cardias incompetente): (2) disfagia (sugestiva de defecto en el vaciamiento esofágico); y (3) una combinación de los 2 anteriores. Si el paciente está tomando nuevamente IBP, es importante evaluar la respuesta, porque eso tiene implicaciones terapéuticas significativas.
Estudio baritado y endoscopía alta
La combinación de esas 2 pruebas generalmente identifica posibles problemas anatómicos, tales como una plicatura herniada o una configuración incorrecta de la fundoplicatura.
Manometría esofágica
Esta prueba es importante para evaluar la presión y relajación del esfínter esofágico inferior y la calidad del peristaltismo esofágico. Es particularmente esencial si el paciente experimenta disfagia severa preoperatoriamente, además de la acidez, para descartar la acalasia [15]. Finalmente, un cuadro tipo acalasia puede ser causado por una fundoplicatura muy ajustada o larga [32].
Monitoreo ambulatorio del pH
Si el paciente experimenta acidez después de una fundoplicatura, generalmente se asume que la operación ha fracasado, y se prescriben medicamentos para la supresión ácida [33]. No obstante, se ha mostrado que ese abordaje es equivocado en la mayoría de los pacientes y los expone a una terapia médica impropia y costosa, o a una nueva cirugía [34-36].
Muchos estudios han mostrado, en efecto, que cuando los pacientes con acidez recidivada son testeados con un monitoreo ambulatorio del pH, el reflujo anormal está presente en sólo el 23% al 39% [34-36]. Basado en esos datos, la evidencia objetiva de una exposición ácida esofágica anormal debería ser documentada siempre mediante pruebas de función esofágica, antes de prescribir medicamentos para la supresión ácida o planificar una nueva fundoplicatura.
Causas anatómicas del fracaso
Horgan y col. [31], han propuesto una clasificación anatómica basado en los resultados de la evaluación preoperatoria y los hallazgos operatorios. Esa clasificación no impacta sobre le elección de la reoperación por fundoplicaturas fallidas, pero ayuda a entender porque la fundoplicatura fracasó la primera vez. Las siguientes son las clasificaciones con las explicaciones de los diferentes tipos de hernias y sus características anatómicas:
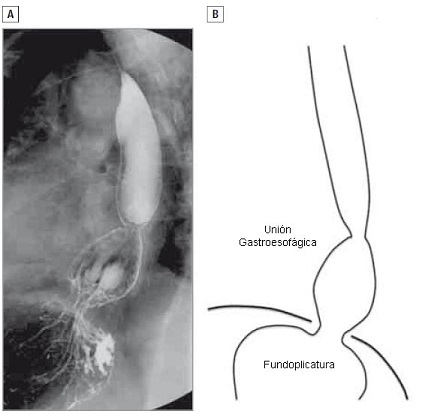
- Hernia tipo IA: tanto la unión gastroesofágica (UGE) como la plicatura están localizadas por debajo del diafragma.
- Hernia tipo IB: la plicatura está localizada por encima del diafragma, mientras que la UGE está por debajo. Ambos hallazgos anatómicos pueden ser causados por una disección mediastinal limitada, con sólo 1 o 2 cm de esófago por debajo del diafragma, un esófago corto y un cierre inadecuado del hiato (Figura 1).
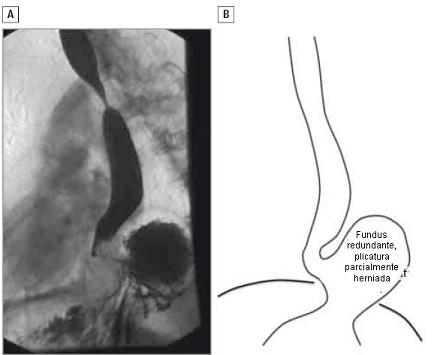
- Hernia tipo II: ocurre cuando parte del estómago está localizado por encima de la plicatura y está herniado por encima del diafragma. Este problema es causado generalmente por un cierre defectuoso del hiato y por una fundoplicatura redundante. Eso puede ocurrir no intencionalmente, porque el cirujano no se ha dado cuenta de que ha llevado alrededor del esófago un punto de la curvatura mayor demasiado bajo, o puede ser hecho intencionalmente, en un intento de crear una fundoplicatura muy flexible. Una maniobra de lustrador de calzado puede evitar ese error en la mayoría de los casos (Figura 2).
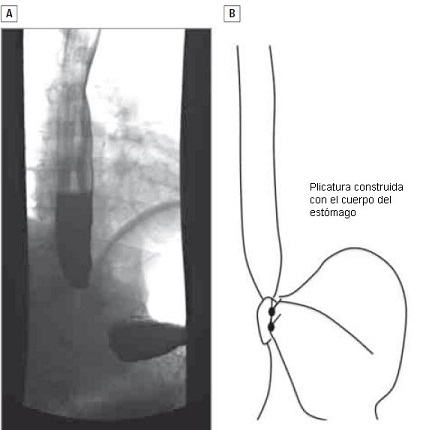
- Hernia tipo III: ocurre cuando el cuerpo, más que el fundus gástrico, es usado para construir la plicatura. Representa una exageración de un problema de tipo II, aunque en este caso, tanto la plicatura como la UGE están en una posición subdiafragmática (Figura 3).
• FIGURA 1: Recidiva de tipo IB. (A) Vista lateral del estudio baritado de un paciente que presentó acidez y regurgitación recidivadas, 5 años después de una fundoplicatura de Nissen. (B) La plicatura está ubicada por debajo del diafragma, mientras que la UGE está localizada por encima.
• FIGURA 2: Recidiva de tipo II. (A) Vista lateral de un estudio baritado de un paciente que presentó acidez y regurgitación recidivadas, 3 años después de una fundoplicatura de Nissen. (B) El estómago redundante está localizado por encima de la plicatura y está herniado por encima del diafragma.
• FIGURA 3: Recidiva de tipo III. (A) Vista anterior de un estudio baritado de un paciente que no presentó acidez y regurgitación recidivadas, sino un nuevo comienzo de disfagia, 2 meses después de una fundoplicatura de Nissen. (B) El cuerpo más que el fundus gástrico fue usado para construir la plicatura y los vasos cortos gástricos no fueron seccionados durante la operación inicial. Los intentos de tratar la disfagia con dilataciones neumáticas fueron inefectivos.
Manejo
Si la acidez es el síntoma principal y está bien controlada con medicamentos, puede evitarse una segunda operación. No obstante, si una severa regurgitación y disfagia están presentes y se ha identificado claramente un problema anatómico, una reoperación no es irrazonable. En esos casos, debería considerarse una extensa y detallada discusión con el paciente, sobre la complejidad del procedimiento, el riesgo de daño del esófago, con su potencial resección, o del estómago y los nervios vagos, y sobre el resultado.
Además, mientras algunos cirujanos se sienten muy cómodos con el abordaje laparoscópico, otros prefieren una laparotomía convencional [37,38]. En general, una revisión de los abordajes quirúrgicos durante una nueva fundoplicatura conlleva, en la mayoría de los casos, desarmar la plicatura previa, llevar el fundus a su posición original en el cuadrante superior izquierdo, y evaluar el cierre del hiato y la posición de la UGE con respecto al diafragma [38]. Si la UGE está todavía muy alta, debería realizarse una disección mediastinal más alta; si la UGE no se reduce aún por debajo del diafragma, podría ser necesario un procedimiento de alargamiento de Collis-Nissen.
El rol de la reparación con malla es controvertido; sin embargo, debería considerarse una reparación con malla en la cirugía de revisión, cuando la causa está determinada por un inadecuado cierre del hiato. Una piloroplastia puede ser considerada en casos severos de gastroparesia, después de disrupción vagal; una esofagectomía es usualmente el último recurso después de múltiples fundoplicaturas fracasadas. Finalmente, la elección de la plicatura, total vs parcial, debería depender de la calidad del peristaltismo esofágico (una plicatura parcial está indicada en aquellos con un cuadro tipo acalasia o escleroderma) y de la condición del fundus después de completarse la disección.
Finalmente, en pacientes que han ganado peso y se han vuelto obesos mórbidos, el reflujo y los síntomas recidivan a menudo, debido a un gradiente aumentado entre el abdomen y el tórax [39,40]. En esos pacientes, un bypass gástrico en Y de Roux es una buena opción, preferible a la gastrectomía en manguito, que es efectiva para la pérdida de peso, pero inefectiva para la ERGE, y que incluso puede inducir la ERGE en pacientes previamente asintomáticos.
En efecto, DuPree y col. [41], documentaron que después de una gastrectomía en manguito, el 84,1% de los pacientes continuó teniendo síntomas de ERGE, y que el 8.6% de aquellos sin ERGE, la desarrollaron postoperatoriamente. Contrariamente, la ERGE se resolvió en el 62,8% de los pacientes después de un bypass gástrico en Y de Roux, porque esa operación evita tanto el reflujo gástrico (porque hay muy pocas células parietales en la pequeña bolsa gástrica) y el reflujo biliar (por la configuración de una Y de Roux larga) [42,43].
Resultados
Una nueva operación es una cirugía compleja, a menudo con una morbilidad más alta y mayor duración de la estadía hospitalaria, en comparación con la fundoplicatura primaria [44]. Furneé y col. [44], revisaron la literatura sobre rehacer la cirugía antirreflujo (81 estudios con 4584 reoperaciones en 4509 pacientes) y reportaron una tasa de mortalidad del 0,9%, una tasa de complicaciones intraoperatorias del 21,4% y una tasa de complicaciones postoperatorias del 15,6%.
Además, la tasa de éxito fue de alrededor del 65% al 70%, claramente más baja que la de la primera operación (cerca del 85% al 90%) [44]. Finalmente, mientras muchos estudios han mostrado la factibilidad de rehacer laparoscópicamente una fundoplicatura, muy pocos han discutido los resultados a largo plazo [45,46].
Dellemagne y col. [46], evaluaron el resultado de rehacer una nueva fundoplicatura laparoscópica en 129 pacientes consecutivos, mediante radiología, endoscopía, cuestionario sobre los síntomas e índice de calidad de vida, con un seguimiento alejado mínimo de 12 meses (media, 76 meses). La evaluación objetiva y subjetiva mostró una tasa de fracaso del 41%, confirmando que la reparación laparoscópica de una fundoplicatura fallida tiene una tasa alta de fracaso, que aumenta con el tiempo.
Conclusiones
La cirugía laparoscópica antirreflujo es un tratamiento efectivo y de larga duración para la ERGE. Su éxito se basa en una cuidadosa selección de los pacientes, tomando en cuenta una completa evaluación preoperatoria, y en la realización de una fundoplicatura que respete los elementos técnicos claves. Los pacientes que permanecen sintomáticos postoperatoriamente, deben ser cuidadosamente evaluados para identificar la causa del fracaso y el tratamiento debe ser individualizado.
Comentario y resumen: Dr. Rodolfo D. Altrudi