| 1. Introducción |
La arteritis de células gigantes (ACG), anteriormente conocida como enfermedad de Horton o arteritis temporal, es la vasculitis más común que afecta a personas mayores de 50 años. La ACG se caracteriza por una inflamación granulomatosa que afecta a las arterias de calibre mediano y grande, lo que provoca daño agudo y crónico. Además de la clara asociación con la edad avanzada, se ha descrito que otros factores, como las variantes genéticas en la región del complejo mayor de histocompatibilidad.
La cefalea de inicio reciente, que refleja la afectación de las arterias temporales y sus ramas, es la manifestación prototípica de la ACG, junto con el aumento sérico de los reactantes de fase aguda.
En este escenario, la pérdida permanente de la visión es la complicación más temida. En las últimas décadas, el paradigma clásico de la ACG ha evolucionado progresivamente hacia un modelo más completo que abarca la inflamación de las arterias tanto craneales (C-ACG) como extracraneales (grandes vasos, GV-ACG).
Este escenario se complica aún más por la fuerte asociación entre la ACG y la polimialgia reumática (PMR), un trastorno inflamatorio que afecta las estructuras periarticulares con características epidemiológicas similares. De hecho, los casos de PMR refractaria a los esteroides se han descrito como la única característica de presentación de GV-ACG, y se ha encontrado evidencia de inflamación subclínica en las arterias temporales en pacientes con PMR sin evidencia clínica manifiesta de ACG.
El algoritmo diagnóstico de ACG también ha progresado significativamente. Aunque la biopsia de la arteria temporal (BAT) ha representado históricamente la única herramienta, en los últimos años la confirmación no invasiva de la ACG por medio de imágenes vasculares se ha vuelto más frecuente.
Los glucocorticoides aún representan el pilar del tratamiento de la ACG, sin embargo la inhibición de la interleuquina (IL-) 6 se ha convertido en una opción terapéutica fundamental tras la demostración de la notable eficacia de tocilizumab. Se están investigando nuevos fármacos prometedores que, con suerte, reforzarán el arsenal terapéutico de la ACG en los próximos años.
El objetivo de esta revisión es resaltar el conocimiento existente sobre el diagnóstico y tratamiento de la ACG, con un enfoque específico en las innovaciones que marcaron años más recientes.
2. Diagnóstico
2.1. Características clínicas
El espectro clínico de la ACG es amplio y va desde síntomas craneales clásicos hasta manifestaciones constitucionales inespecíficas. Es esencial limitar los retrasos en el diagnóstico, ya que la ACG puede provocar complicaciones isquémicas agudas e irreversibles.
2.1.1. Síntomas craneales
El dolor de cabeza de nueva aparición y persistente es el síntoma de presentación más común y ocurre en más de dos tercios de los pacientes.
La afectación de las arterias craneales también puede causar sensibilidad en el cuero cabelludo, disfagia y claudicación de la mandíbula y la lengua.
En pacientes con ACG craneal, el examen físico puede revelar anomalías de la arteria temporal, que incluyen prominencia, sensibilidad y falta de pulso. También se debe prestar atención a las arterias occipitales y faciales, ya que también pueden estar agrandadas o sensibles. Sin embargo, una apariencia normal de las arterias temporales no descarta un diagnóstico de ACG.
Los síntomas visuales son la manifestación clínica más temida de la ACG, ya que podrían presagiar el desarrollo de complicaciones isquémicas irreversibles. Los pacientes pueden informar un defecto parcial abrupto y autolimitado en el campo de visión (amaurosis fugaz) o diplopía, que es altamente específica para GCA. Si no se tratan, estos síntomas pueden evolucionar hacia una pérdida de visión irreversible.
El mecanismo más común que subyace a la pérdida de visión es la neuropatía óptica isquémica anterior arterítica (NOIA), sostenida por la oclusión inflamatoria de la arteria ciliar posterior, una rama de la arteria oftálmica.
2.1.2. Manifestaciones sistémicas y vasculares
La fiebre de bajo grado puede estar presente en más de la mitad de los pacientes con ACG, mientras que una temperatura corporal superior a 39ºC no es típico y debe orientar hacia diagnósticos alternativos.
Cabe destacar que la ACG es una de las causas más frecuentes de fiebre de origen desconocido en ancianos.
Se ha informado una mayor prevalencia de síntomas sistémicos en pacientes con afectación extracraneal. Por lo tanto, cuando estas manifestaciones prevalecen, las arterias extracraneales deben investigarse independientemente de la presencia de síntomas craneales.
La vasculitis de la aorta y sus ramas también puede causar síntomas vasculares que se asemejan a los que informan con mayor frecuencia los pacientes con arteritis de Takayasu. Los más típicos son arteriodinia, un dolor ardiente sobre el área de una arteria inflamada (p. ej.,carotidinia), y claudicación de las extremidades, un dolor isquémico causado por estenosis aguda o crónica de una arteria de las extremidades.
2.1.3. Polimialgia reumática
La PMR es una afección inflamatoria caracterizada por la aparición abrupta de dolor simétrico y rigidez en el cuello y las cinturas escapular y cadera. La limitación funcional suele estar presente, especialmente por la mañana, e impacta significativamente en las actividades diarias.
Aproximadamente el 50 % de los pacientes con ACG muestran simultáneamente características de PMR. Por el contrario, hasta el 20% de los pacientes con diagnóstico de PMR desarrollan ACG. Para evitar retrasos en el diagnóstico, se debe prestar especial atención a los pacientes con PMR que refieren síntomas compatibles con ACG. La identificación de la afectación de grandes vasos en estos casos es primordial ya que la dosis inicial de glucocorticoides requerida para el manejo de la ACG es mayor.
2.2. Características del laboratorio
Dado que la ACG es una enfermedad inflamatoria sistémica, las pruebas de laboratorio representan una ayuda útil en la evaluación de nuevos pacientes. El aumento de los reactantes de fase aguda clásicos es un elemento clave que acompaña al inicio de la ACG. Por el contrario, los niveles normales no la descartan definitivamente, pero deberían despertar la sospecha de diagnósticos alternativos. En los últimos años, se han identificado nuevos biomarcadores de enfermedades que posiblemente ayuden en el diagnóstico de la ACG y en la detección de la recaída de la enfermedad.
2.2.1. Biomarcadores clásicos
Los marcadores inflamatorios clásicos son la proteína C reactiva (PCR) y la velocidad de sedimentación globular (VSG).
Si se realizan en el contexto adecuado, los niveles elevados de estos biomarcadores tienen una alta sensibilidad para un diagnóstico de ACG, ya que se pueden encontrar dentro de los límites normales en menos del 5 % de los pacientes.
La inflamación sistémica también se asocia con un aumento en los valores de fibrinógeno en plasma y en la fracción alfa-2 en la electroforesis de proteínas séricas, y estos dos biomarcadores también se correlacionan con la actividad de la enfermedad.
2.2.2. Nuevos biomarcadores
IL-6 juega un papel destacado en la patogenia de la ACG y un aumento en sus niveles séricos se asoció con un mayor riesgo de futuras recaídas en un estudio que evaluó pacientes tratados con tocilizumab. Sin embargo, no hay evidencia definitiva de que los niveles de IL-6 se correlacionen con la actividad de la enfermedad. Además, su medición es costosa y no está disponible en todas partes.
La osteopontina es una glicoproteína que participa en varias vías inflamatorias y se encuentra altamente expresada en biopsias de tejido de pacientes con ACG. Los niveles séricos de este biomarcador son significativamente más altos en pacientes con enfermedad activa y no se modifican con tocilizumab. Asimismo, la calprotectina sérica se correlaciona con la actividad de la enfermedad en pacientes con ACG en tratamiento con glucocorticoides y posiblemente mantenga tal papel predictivo también durante la terapia de bloqueo de IL-6.
También se ha demostrado que los anticuerpos contra el péptido de ferritina humana están presentes en más del 90 % de los pacientes con ACG activa, lo que lo convierte en un marcador de diagnóstico potencialmente útil. Aunque todos estos nuevos biomarcadores parecen prometedores, se necesitan más estudios para evaluar su fiabilidad y su aplicación en la práctica clínica diaria.
2.3. Biopsia de arteria temporal
La biopsia arterial ha representado durante décadas la única herramienta disponible para la confirmación del diagnóstico de ACG.
De hecho, la realización de una biopsia permite obtener evidencia histológica de los procesos inflamatorios que caracterizan a esta patología. El procedimiento se realiza casi siempre en la arteria temporal superficial, ya que este sitio es de fácil acceso y su extirpación tiene mínimas secuelas.
2.3.1. Rendimiento diagnóstico
TAB tiene una alta especificidad para el diagnóstico de GCA (hasta 100%). Sin embargo, su sensibilidad es mucho menor. Las principales causas más allá de un resultado falso negativo de BAT son un muestreo deficiente y la naturaleza segmentada de la inflamación en las lesiones vasculares.
Si la sospecha clínica de ACG es alta, la terapia con esteroides nunca debe retrasarse para realizar una BAT. Sin embargo, debe obtenerse dentro de las cuatro semanas posteriores al inicio del tratamiento, ya que las dosis altas de glucocorticoides pueden conducir a una resolución progresiva del infiltrado inflamatorio vascular.
2.3.2. Hallazgos histológicos
En las arterias afectadas por la ACG, típicamente se encuentra un infiltrado inflamatorio mixto transmural que comprende linfocitos, macrófagos y células gigantes. Un tejido inflamatorio más grueso que rodea la lámina elástica externa y un componente inflamatorio más delgado a lo largo de la lámina elástica interna dan al vaso un aspecto característico de "anillos concéntricos".
Se está considerando el impacto clínico de diferentes patrones de infiltración de linfocitos. Parece que la inflamación dependiente de Th1 puede responder mal a los glucocorticoides y podría estar asociada con un fenotipo más recidivante. Por lo tanto, la introducción temprana de agentes ahorradores de esteroides podría ser beneficiosa cuando las células Th1 representan la característica histológica predominante.
2.4. Imágenes
Hoy en día, las técnicas de imagen son fundamentales en el diagnóstico de la ACG. Siempre deben interpretarse en el contexto de los hallazgos clínicos y de laboratorio para evitar diagnósticos incorrectos. Por otro lado, su papel en el seguimiento de los pacientes después del inicio de la terapia y en la definición de la actividad de la enfermedad aún no está completamente aclarado.
2.4.1. Ultrasonido de la arteria doppler color
El papel de la ecografía en el diagnóstico de la ACG se demostró por primera vez en 1997, cuando se observó la presencia de un halo hipoecoico característico no comprimible ("signo del halo") alrededor de las arterias temporales en un paciente con enfermedad de nueva aparición. Se cree que esta área circunferencial alrededor de la luz vascular representa edema mural.
La presencia del signo del halo bilateral de las arterias temporales es muy específica de la ACG, como también su visibilidad persistente durante la compresión por la sonda de ultrasonido (“signo de compresión”).
En la última década, la ecografía se ha vuelto ampliamente disponible y ahora se acepta como sustituto diagnóstico de BAT, siempre que sea realizada por un médico experimentado. Las directrices europeas actuales sugieren que la ecografía debería elegirse como la primera prueba diagnóstica al inicio de la enfermedad, debido a su baja invasividad y la rápida disponibilidad de los resultados.
La ecografía también ha sido validada con el fin de monitorear a los pacientes y evaluar la respuesta al tratamiento. Un estudio prospectivo reciente ha demostrado que el signo del halo se correlaciona con los marcadores de actividad de la enfermedad y la dosis acumulada de glucocorticoides. Además, está presente en más del 90% con recaídas de la enfermedad.
2.4.2. Tomografía por emisión de positrones con [18F]-fluorodesoxiglucosa
En los últimos años, el uso de FDG-PET/TC ha cobrado mayor importancia en el diagnóstico de la ACG, ya que ayuda a descartar diagnósticos alternativos y a detectar la presencia de afectación de arterias extracraneales. La arteritis extracraneal generalmente abarca la inflamación difusa de la aorta y sus ramas, que a menudo están involucradas bilateralmente. (Figura 1a). En comparación con la arteritis de Takayasu, la inflamación de las arterias mesentérica y renal es excepcional, mientras que las arterias axilares son las más frecuentemente afectadas.
Las guías actuales sugieren solicitar FDG-PET/TC en pacientes con clínica sugestiva de arteritis extracraneal. Cabe destacar que los pacientes con GV-ACG pueden presentarse sin afectación craneal (es decir, ausencia de síntomas craneales y US/TAB negativos). En estos casos, los estudios de imágenes de cuerpo entero (es decir, FDG-PET/CT, CTA y MRA) son las únicas pruebas que pueden identificar lesiones vasculíticas.
Si bien la sensibilidad de FDG-PET/CT para detectar la inflamación de arterias extracraneales es alta dentro de los primeros tres días después del inicio de los glucocorticoides, disminuye significativamente en las semanas siguientes. Para conservar el poder diagnóstico de FDG-PET/CT, este estudio de imagen debe realizarse pronto después del inicio de la terapia.
2.4.3. Angiografía por resonancia magnética y tomografía computarizada
La CTA es una técnica generalizada y fácilmente disponible. La vasculitis activa se muestra por engrosamiento de la pared y mayor realce del contraste mural. Además, la ATC puede mostrar anomalías morfológicas como estenosis y aneurismas. Sin embargo, no se recomienda la ATC para estudiar arterias craneales debido a la falta de evidencia al respecto. Además, se asocia con una exposición significativa a las radiaciones y requiere un medio de contraste potencialmente nefrotóxico.
La MRA es una técnica no radiante que también permite la detección de inflamación arterial y cambios luminales. Al igual que en la ATC, el realce y el engrosamiento de la pared con contraste de gadolinio son signos de inflamación de los vasos (Figura 1b). Se recomienda este enfoque si la ecografía no está disponible o no es concluyente.
El uso combinado de FDG-PET/CT y MRA o CTA es particularmente útil ya que permite combinar un análisis cuantitativo de la inflamación con la caracterización morfológica de los vasos. La presencia de realce del medio de contraste en vasos metabólicamente activos corrobora el diagnóstico de vasculitis y descarta causas alternativas de captación (p. ej., aterosclerosis).
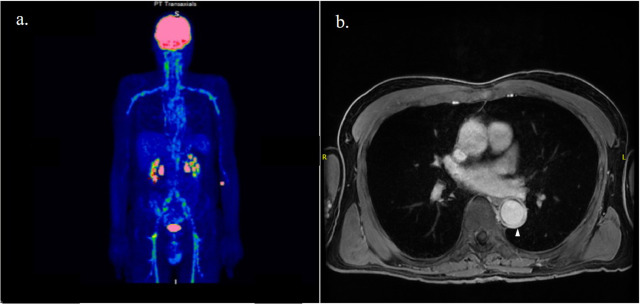
Figura 1. Paciente afectado por arteritis de células gigantes con afectación de la aorta y sus ramas como se muestra por la captación de contraste en la tomografía por emisión de positrones con [18F]- fluorodesoxiglucosa (a) y engrosamiento de la pared (punta de flecha) en las exploraciones de angiografía por resonancia magnética (b).
3. Tratamiento
El tratamiento de la ACG tiene tres objetivos principales: i) amortiguar el proceso inflamatorio trastornado para evitar complicaciones isquémicas agudas; ii) prevenir las recaídas de la enfermedad usando la dosis efectiva más baja (si la hay) de glucocorticoides; iii) prevenir el daño vascular a largo plazo (es decir, aneurisma y estenosis). Los glucocorticoides siguen siendo el pilar del tratamiento de la ACG. Sin embargo, puede ser necesario agregar fármacos antirreumáticos modificadores de la enfermedad (FARME) para obtener y mantener la remisión de la enfermedad en casos seleccionados.
3.1. Glucocorticoides
Los glucocorticoides sistémicos en dosis altas deben iniciarse una vez que se sospecha el diagnóstico de ACG para prevenir complicaciones isquémicas.
Los estudios de imagen e histológicos deben obtenerse lo antes posible, pero nunca deben retrasar la administración de glucocorticoides
Las guías europeas actuales recomiendan una dosis inicial de 1 mg/kg por día de equivalente de prednisona, sin exceder una dosis diaria de 60 mg ya que no hay evidencia que sugiera un beneficio adicional. Si hay pérdida visual transitoria o permanente, se pueden administrar pulsos intravenosos de metilprednisolona (0,25 a 1 g durante hasta tres días) antes de comenzar con los glucocorticoides orales para evitar la progresión del daño o la afectación contralateral. Sin embargo, una vez establecida por completo, la pérdida de visión rara vez es reversible, independientemente de la vía de administración.
Mientras se reduce la dosis de glucocorticoides, el control clínico y la medición seriada de los reactivos de fase aguda son fundamentales para identificar las recaídas de la enfermedad. Si se diagnostica un brote, se debe aumentar los glucocorticoides a la última dosis efectiva o, en caso de manifestaciones isquémicas, a la dosis de inducción.
Los riesgos asociados al uso prolongado de glucocorticoides a dosis moderadas-altas se acentúan especialmente en pacientes con ACG debido a la edad avanzada de esta población. Incluyen osteoporosis y fracturas óseas relacionadas con la osteoporosis, infecciones comunes oportunistas, hipertensión arterial, diabetes mellitus y sangrado gastrointestinal.
3.2. Agentes ahorradores de esteroides
Es posible que se requiera la adición de un agente inmunosupresor no esteroideo en algunos pacientes seleccionados con ACG. De acuerdo con las guías europeas, los pacientes elegibles para un tratamiento complementario son aquellos con enfermedad recalcitrante (es decir, se observan recaídas al disminuir gradualmente los glucocorticoides) o cuando están presentes factores de riesgo de complicaciones relacionadas con los esteroides.
3.2.1. Fármacos convencionales antirreumáticos modificadores de la enfermedad
En general, los ensayos que evaluaron este tratamiento complementario respaldan su eficacia para reducir la dosis acumulada de glucocorticoides y la tasa de recaídas. Las guías europeas actuales recomiendan el metotrexato como alternativa al tocilizumab. La dosis mínima recomendada es de 15 mg por semana.
3.2.2. Medicamentos biológicos antirreumáticos modificadores de la enfermedad
Tocilizumab es un anticuerpo monoclonal que se dirige al receptor de IL-6 y ejerce notables efectos antiinflamatorios. Se puede administrar por vía subcutánea (a la dosis semanal de 162 mg) o por vía intravenosa (a la dosis mensual de 8 mg/kg). En pacientes con ACG, la adición de tocilizumab conduce a tasas de remisión más altas que la monoterapia con glucocorticoides, incluso cuando los glucocorticoides se reducen de acuerdo con un régimen acelerado (es decir, dentro de los seis meses).
Actualmente se desconoce la duración óptima del tratamiento con tocilizumab. La interrupción abrupta después de un año se asocia con una tasa de recaída del 50%. Por lo tanto, es posible que la mayoría de los pacientes merezcan un tratamiento más prolongado, quizás con dosis más bajas.
4. Recaídas y complicaciones a largo plazo
Aunque la respuesta a los glucocorticoides suele ser satisfactoria, la ACG recae durante y después de la reducción gradual del tratamiento. Las recaídas de la ACG van desde la inflamación subclínica que solo se puede detectar con pruebas de laboratorio e imágenes hasta manifestaciones clínicamente evidentes.
Cuando se diagnostica una recaída, se debe aumentar los glucocorticoides a la última dosis efectiva o, en caso de manifestaciones isquémicas, a la dosis de inducción. También se recomienda iniciar FAME en este caso para prevenir nuevos brotes de la enfermedad y reducir la dosis acumulada de esteroides.
Además del riesgo inminente de complicaciones vasculares como ceguera y accidente cerebrovascular, la ACG también abarca complicaciones a largo plazo como aneurismas y estenosis de vasos. Los aneurismas aórticos pueden complicar la historia de los pacientes con ACG hasta en un 20% de los casos. A diferencia de los aneurismas relacionados con la aterosclerosis, los relacionados con la ACG se observan más comúnmente en la aorta torácica que en el tracto abdominal.
|
5. Conclusiones En las últimas décadas, el espectro de la ACG se ha extendido más allá de la mera inflamación de los vasos craneales. Esta condición ahora se puede considerar como un síndrome vasculítico multifacético. Aunque la ACG puede provocar una morbilidad significativa debido al daño vascular agudo y crónico, el enfoque diagnóstico de esta enfermedad ha mejorado notablemente en los últimos años. La introducción de tocilizumab en el algoritmo terapéutico aumentó considerablemente las posibilidades de controlar la actividad de la enfermedad en la mayoría de los pacientes. No obstante, algunas preguntas sobre la patogenia y la historia natural de la ACG siguen sin resolverse y requieren más investigación. Una vez aclarados, estos aspectos mejorarán el manejo clínico y el pronóstico de los pacientes afectados por esta enfermedad. Cada nuevo paciente con sospecha de ACG de nueva aparición debe someterse a una estadificación adecuada, utilizando las diferentes técnicas de imagen disponibles, para establecer la extensión de la enfermedad (p. ej., ACG craneal vs extracraneal +/- RMP). A partir de los datos existentes, se considera que el manejo de pacientes con ACG craneal y extracraneal debe seguir caminos diferentes. El primer grupo podría merecer dosis iniciales más altas de glucocorticoides y podría beneficiarse de la monoterapia con glucocorticoides, al menos en las primeras etapas. Por el contrario, en pacientes con enfermedad extracraneal, se debe buscar desde el principio la introducción de un agente ahorrador de esteroides para reducir la frecuencia de los brotes. Tocilizumab siempre debe ser el antireumático preferido, si no está contraindicado, ya que su uso se basa en los datos más sólidos. Sin embargo, se confia mucho en los nuevos fármacos que se están investigando actualmente, como secukinumab y los inhibidores de JAK. |