| Introducción |
El ataque isquémico transitorio (AIT) se describe clínicamente como un inicio agudo de síntomas neurológicos focales seguidos de una resolución completa. El AIT ha sido reconocido como un factor de riesgo para futuros accidentes cerebrovasculares desde la década de 1950.
En 2009, la American Heart Association redefinió el AIT utilizando un enfoque basado en el tejido (es decir, resolución de los síntomas más ausencia de infarto en las imágenes cerebrales) en lugar del enfoque basado en el tiempo (es decir, resolución de los síntomas solo en 24 horas). Ahora se entiende ampliamente que el AIT es un síndrome neurovascular agudo atribuible a un territorio vascular que se resuelve rápidamente, sin dejar evidencia de infarto tisular en la resonancia magnética por imágenes (RMI) ponderada por difusión (DWI).
Un paciente con síntomas resueltos y RMI que demuestra infarto debe ser diagnosticado como un accidente cerebrovascular isquémico (no como AIT).
| Epidemiología |
La verdadera incidencia de AIT en los Estados Unidos es difícil de determinar dada su naturaleza transitoria y la falta de sistemas de vigilancia nacionales estandarizados. Además, la falta de reconocimiento de los síntomas por parte del público sugiere que muchos AIT pasan desapercibidos.
Las estimaciones del riesgo de accidente cerebrovascular a los 90 días después de un AIT oscilan entre el 10 % y el 18 % y destacan la importancia de una evaluación rápida y el inicio de estrategias de prevención secundaria en el departamento de emergencias (DE). Al igual que las enfermedades cardiovasculares y los accidentes cerebrovasculares, la incidencia de AIT aumenta con la edad.
| Evaluación Clínica |
El inicio agudo de síntomas neurológicos focales seguido de una resolución completa sugiere un AIT.
Por lo tanto, los pacientes para los que se considere este diagnóstico deben someterse a un examen neurológico compatible con su estado inicial. Los detalles específicos de la historia y la presentación pueden ayudar a diferenciar el cuadro de diagnósticos alternativos.
Síntomas inespecíficos o hallazgos del examen (p. ej., mareos aislados, confusión/letargo/encefalopatía), síntomas focales con otras características (p. ej., dolor de cabeza, convulsiones) o nuevos hallazgos radiológicos (p. ej., lesión en masa) pueden sugerir un diagnóstico alternativo o "simulador" (Tabla 1). En casos de incertidumbre diagnóstica, la sabiduría convencional sugiere realizar un estudio neurovascular por sospecha de AIT para reducir el riesgo de un evento recurrente, idealmente con una consulta neurológica acelerada.
| Factores | AIT | Simulador AIT |
| Demográficos | Edad avanzada | Paciente joven sin factores de riesgo vasculares |
| Historia médica | Presencia de factores de riesgo vascular (hipertensión arterial, diabetes, enfermedad arterial coronaria, enfermedad arterial periférica, tabaquismo, obesidad, hiperlipidemia, fibrilación auricular, ictus previo, apnea obstructiva del sueño) | Historia de epilepsia, migrañas, tumor cerebral |
| Sintomatología | Inicio abrupto. Síntomas máximos al inicio. Duración típicamente <60 min. Síntomas neurológicos localizados/ focales correspondientes a un territorio vascular: disartria/afasia, caída facial, hemiparesia, entumecimiento del hemicuerpo. Los mareos combinados con neuropatías craneales, pérdida de visión/diplopía, dificultad con la coordinación o la marcha/ ataxia troncal, náuseas/vómitos intensos pueden sugerir un proceso de circulación posterior. Hipertenso en la presentación. La cefalea con ptosis y miosis puede indicar disección. | Síntomas que se propagan desde el sitio de inicio podrían sugerir una convulsión. Mentalidad alterada Migraña. Presencia de signos o síntomas que sugieran un diagnóstico alternativo (es decir, fenómenos visuales positivos, actividad similar a una convulsión, vértigo posicional sin síntomas de localización/focales). |
Tabla 1. Factores sugestivos de AIT frente a simulador de AIT. Esta tabla pretende ser una guía para abordar a un paciente con síntomas neurológicos y no debe ser el único determinante del diagnóstico final. También se deben considerar los factores específicos del paciente.
| Evaluación Diagnóstica |
> Imagen cerebral
La función de las imágenes de fase aguda es descartar diagnósticos alternativos, ayudar en la estratificación del riesgo e identificar lesiones potencialmente sintomáticas.
Una tomografía computarizada de cabeza sin contraste (NCCT, por sus siglas en inglés) inicial es parte de muchos protocolos de accidentes cerebrovasculares/AIT debido a su accesibilidad en el entorno de urgencias y es una prueba útil para evaluar isquemia subaguda, hemorragia o lesión de masa. Sin embargo, la NCCT sola tiene una utilidad limitada en pacientes cuyos síntomas se han resuelto. Aunque su sensibilidad para detectar un infarto agudo es baja, tiene utilidad para descartar imitadores de AIT.
La resonancia magnética multimodal del cerebro es el método preferido para evaluar el infarto isquémico agudo e, idealmente, debe obtenerse dentro de las 24 horas posteriores al inicio de los síntomas. En los casos en que se puede obtener una resonancia magnética con DWI sin demora, la NCCT se puede evitar de manera segura en un paciente estable con síntomas completamente resueltos.
La resonancia magnética con DWI demuestra lesiones en el 40 % de los pacientes que presentan síntomas de AIT. Si se identifica una lesión DWI positiva, normalmente se realiza un diagnóstico de accidente cerebrovascular isquémico, seguido de la hospitalización. En el escenario clínico en el que no se puede obtener una resonancia magnética aguda para distinguir definitivamente el AIT del accidente cerebrovascular, sigue siendo razonable hacer un diagnóstico clínico de AIT en el servicio de urgencias sobre la base de un NCCT negativo y la resolución de los síntomas dentro de las 24 horas.
> Imágenes vasculares
La evaluación del AIT requiere imágenes vasculares adecuadas. Las imágenes no invasivas para detectar estenosis carotídea (o estenosis de la arteria vertebral para pacientes con síntomas de circulación posterior) deben ser un componente de rutina de las imágenes de fase aguda. Casi la mitad de los pacientes con síntomas neurológicos transitorios y lesiones por DWI tienen estenosis u oclusión de arterias grandes extracraneales o intracraneales.
Se dispone de múltiples técnicas no invasivas para evaluar la vasculatura carotídea cervical e intracraneal desde el servicio de urgencias. La angiografía por tomografía computarizada (CTA) es la modalidad más accesible en los servicios de urgencias y se puede obtener rápidamente junto con NCCT. La CTA tiene una mayor sensibilidad y valor predictivo positivo que la angiografía por resonancia magnética (ARM) para detección de estenosis y oclusión intracraneal, y se recomienda sobre la ARM de tiempo de vuelo (sin contraste). Además, la CTA se considera segura en pacientes con enfermedad renal crónica conocida y no está asociada con un riesgo significativo de lesión renal aguda.
La ecografía carotídea dúplex y el Doppler transcraneal son opciones sin contraste para evaluar los vasos cervicales e intracraneales, respectivamente, pero es posible que no estén disponibles en el servicio de urgencias. Por lo general, se requiere la admisión a una observación de 24 horas o una unidad de hospitalización para obtener estos estudios.
> Laboratorio, pruebas cardíacas y consulta con Neurología
Se deben realizar pruebas de glucosa en sangre en el punto de atención para todos los pacientes con sospecha de AIT para descartar hipoglucemia, un conocido simulacro de accidente cerebrovascular. Un perfil de lípidos sin ayuno es aceptable para identificar la hiperlipidemia como un factor de riesgo. Además, los pacientes mayores de 50 años con molestias visuales pueden beneficiarse de la detección con tasa de sedimentación globular y proteína C reactiva para evaluar la arteritis temporal.
La telemetría, los análisis de troponina y la electrocardiografía están justificados en todos los pacientes con AIT dados los factores de riesgo compartidos de infarto de miocardio y accidente cerebrovascular isquémico, y para la detección de fibrilación auricular (FA).
En pacientes con AIT/accidente cerebrovascular en quienes se sospecha una fuente cardioembólica, la American Heart Association/American Stroke Association recomiendan una monitorización prolongada del ritmo cardíaco (30 días) dentro de los 6 meses posteriores al evento. Esto se puede coordinar a través de cardiología, neurología vascular, atención primaria o, si es posible, el servicio de urgencias. No se ha establecido bien la función del ecocardiograma transtorácico de rutina para pacientes con AIT, pero a menudo se realiza para identificar una fuente de embolia cardíaca y anomalías estructurales asociadas con la arritmia.
Cuando esté disponible, una consulta con neurología (preferiblemente neurología vascular) es una parte central de la evaluación de pacientes con sospecha de AIT. La participación de la consulta temprana de neurología se ha asociado con tasas de mortalidad más bajas a los 90 días y al año.
| Consideraciones para la Práctica Clínica |
|
• La tomografía computarizada de cabeza sin contraste (NCCT) no es sensible para descartar accidentes cerebrovasculares isquémicos agudos pequeños, pero puede ayudar a descartar imitaciones de AIT. • La resonancia magnética con DWI es la modalidad de imagen preferida para descartar un infarto agudo. Si se puede obtener RMI con DWI sin demora para pacientes con AIT, se puede evitar con seguridad NCCT. • NCCT y CTA se pueden realizar juntos para evaluar hemorragia y estenosis sintomática. • La CTA es segura en pacientes con enfermedad renal crónica y el riesgo de lesión renal aguda relacionada con la administración de contraste es bajo. • La monitorización cardíaca extendida en pacientes seleccionados es útil para evaluar posibles fuentes de embolia cardíaca. • Los pacientes se benefician de una consulta neurológica temprana; preferiblemente en el servicio de urgencias o seguimiento rápido dentro de 1 semana después del AIT. |
| Estratificación del Riesgo |
Una escala ideal para la predicción del riesgo de accidente cerebrovascular después de un AIT es aquella que es fácil de calcular, tiene un alto valor predictivo, puede categorizar a los pacientes en grupos de riesgo clínicamente distintos, ha sido validada y posee una amplia capacidad de generalización. Varios instrumentos de estratificación del riesgo de AIT están disponibles para ayudar a predecir el riesgo de accidente cerebrovascular a corto plazo para pacientes individuales y para guiar la disposición.
La herramienta de estratificación de riesgo más utilizada es Edad (Age), Presión Arterial (Blood Presure), Características Clínicas (Clinical Features), Duración (Duration) y Diabetes (puntaje ABCD2). Es importante tener en cuenta las limitaciones del puntaje ABCD2. En primer lugar, no incluye síntomas que puedan sugerir un proceso de “circulación posterior”, como dismetría, ataxia o hemianopsia homónima. Tampoco tiene en cuenta el mecanismo AIT o la presencia de estenosis de arteria grande ipsilateral en las imágenes y, por lo tanto, debe ser parte de una evaluación más completa.
La realización de imágenes de vasos de fase aguda en el servicio de urgencias es importante independientemente de la puntuación ABCD2 porque puede orientar la gestión inmediata. Por ejemplo, en pacientes con presunta estenosis cervical o intracraneal sintomática, controles neurológicos más frecuentes, parámetros de presión arterial más estrictos para evitar la hipotensión, la terapia antiplaquetaria dual y la consulta temprana de especialidades quirúrgicas podrían ser considerados, lo que podría prevenir la recurrencia temprana de los síntomas.
| Consideraciones para la Práctica Clínica |
|
• Las escalas de estratificación de riesgo de AIT ayudan en la identificación de pacientes de alto riesgo y colaboran a guiar la disposición. • Dadas sus limitaciones, las escalas de estratificación del riesgo de AIT deberían ser parte de una evaluación más integral. • La obtención de imágenes de vasos en el servicio de urgencias está garantizada independientemente de la puntuación ABCD2 o probabilidad de admisión. |
| Disposición del Paciente |
Los factores que afectan la capacidad de los servicios de urgencias o centros médicos para atender a pacientes con sospecha de AIT incluyen la experiencia clínica, la tolerancia al riesgo de afecciones neurovasculares, la disponibilidad de tomografías computarizadas y resonancias magnéticas y el acceso a la experiencia neurovascular. Cuando no haya centros designados para accidentes cerebrovasculares, es posible que sea necesario modificar los protocolos.
Los protocolos exitosos de DE AIT incluyen varios componentes que pueden explicar su efecto: un algoritmo clínico que permite una identificación y diagnóstico rápidos, acceso anticipado a pruebas de diagnóstico e imágenes avanzadas, criterios de estratificación de riesgo (por ejemplo, puntuación ABCD2), acceso a experiencia neurovascular, implementación de intervenciones de prevención secundaria apropiadas y a una institución de seguimiento a corto plazo (Figura 1).
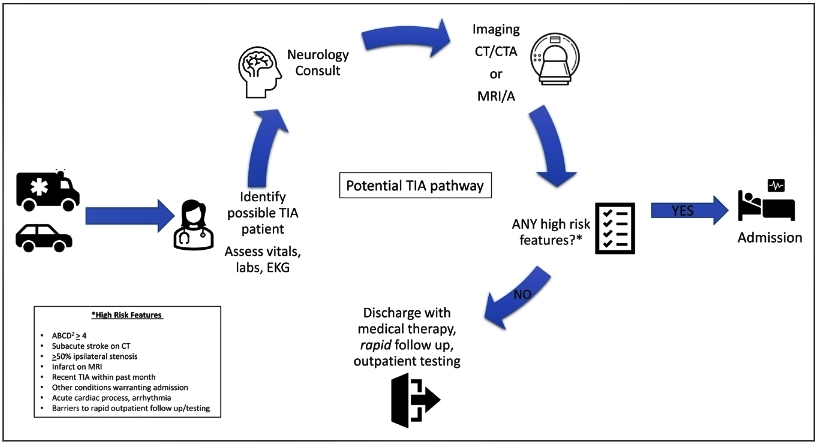
Figura 1. Un protocolo de AIT que incorpora evaluación clínica, imágenes y estratificación de riesgo para guiar las decisiones. Se esperan modificaciones cuando la consulta neurológica rápida o la resonancia magnética no están disponibles. CT indica tomografía computarizada; CTA, angiografía por tomografía computarizada; ARM, angiografía por resonancia magnética; IRM, imágenes por resonancia magnética; y TIA, ataque isquémico transitorio.
| Consideraciones para la Práctica Clínica |
|
• Presunto sintomático (>50%) las estenosis extracraneales o intracraneales justifican el ingreso hospitalario. • Las opciones de disposición aceptables incluyen protocolos rápidos para AIT en el servicio de urgencias con derivación a clínicas especializadas en accidentes cerebrovasculares, ingreso a una unidad de observación en el servicio de urgencias las 24 horas o ingreso hospitalario estándar. • Para determinar el destino de los pacientes con AIT, considere el riesgo de accidente cerebrovascular a corto plazo sobre la base de la presentación y las imágenes de los vasos, la oportunidad de un estudio diagnóstico confiable, la disponibilidad de un seguimiento ambulatorio rápido y la capacidad del paciente para regresar para un estudio diagnóstico rápido en una clínica configuración. • Los factores institucionales y regionales deben guiar los protocolos para la toma de decisiones sobre la disposición de los pacientes. |
| Reducción del riesgo después de AIT |
Los pacientes con AIT requieren el inicio inmediato de intervenciones basadas en la evidencia. La puntuación ABCD2 puede ayudar a guiar el tratamiento adecuado, y es probable que los pacientes con puntuaciones más altas se beneficien de la terapia antiplaquetaria dual.
> Antitrombóticos
La terapia antitrombótica está justificada en todos los pacientes con sospecha de AIT que no tengan contraindicaciones conocidas. Se ha demostrado que la terapia antiplaquetaria dual a corto plazo con aspirina más clopidogrel o ticagrelor reduce el riesgo de eventos recurrentes en pacientes seleccionados de alto riesgo con AIT que se presentan dentro de las 24 horas posteriores al inicio de los síntomas. Para los pacientes con AIT que ya reciben terapia con un solo agente, no está bien establecido si aumentar las dosis antiplaquetarias o cambiar a otro fármaco confiere algún beneficio.
La anticoagulación terapéutica es eficaz para reducir el riesgo de accidente cerebrovascular en pacientes con fibrilación auricular, y la evidencia ha demostrado que se puede prescribir de forma segura desde el servicio de urgencias. Para los pacientes que tienen AIT con FA conocida que no recibieron anticoagulación anteriormente, puede ser útil comunicarse con el médico de atención primaria o el cardiólogo para discutir los riesgos versus los beneficios.
> Estatinas
Se ha demostrado que el tratamiento con estatinas reduce la recurrencia del ictus en pacientes con ictus isquémico en un 16 % y se ha establecido como un aspecto clave de la prevención secundaria. Más allá de la reducción de los niveles de lipoproteínas de baja densidad, las estatinas también son beneficiosas para la estabilización de la placa, la mejora de la disfunción endotelial y las respuestas inflamatorias.
> Hipertensión
La reducción de la presión arterial con un objetivo ambulatorio final de <130/80 mmHg ha demostrado una reducción del riesgo de accidente cerebrovascular recurrente en un 22 %.
> Diabetes
Entre los pacientes con AIT o accidente cerebrovascular isquémico, la diabetes y la hiperglucemia se asocian con un empeoramiento neurológico temprano y recurrencia del evento.
> Consejería de comportamiento y estilo de vida
Aunque las intervenciones conductuales y del estilo de vida que mejoran el control de los factores de riesgo vascular pueden ser difíciles de implementar después de un accidente cerebrovascular/AIT, varias intervenciones basadas en la evidencia han mejorado con éxito el asesoramiento o el control de los factores de riesgo. El aumento de la actividad física o iniciar dietas saludables, específicamente las dietas de tipo mediterráneo o DASH (Dietary Approaches to Stop Hypertension), han demostrado reducciones en el riesgo de accidente cerebrovascular y pueden implementarse con éxito.
> Comunidades marginadas y rurales
Los factores que influyen en las disparidades pueden incluir un enfoque en los factores de riesgo individuales sin abordar los determinantes sociales de la salud, como el acceso al transporte, menos médicos de atención primaria tanto en áreas rurales como de alto riesgo, y altos costos de atención.
> Educación requerida: signos y síntomas de accidente cerebrovascular
Es fundamental desarrollar enfoques coherentes e innovadores para brindar educación a los pacientes con AIT y sus familias en el servicio de urgencias. Deben proporcionarse materiales educativos multilingües sobre signos y síntomas de accidentes cerebrovasculares, cuándo regresar para recibir atención de emergencia, la sensibilidad del tiempo de las opciones de tratamiento y la comprensión de la importancia de los tratamientos de prevención secundaria.
| Consideraciones para la Práctica Clínica |
|
• La terapia médica máxima incluye la terapia antitrombótica junto con el control de la presión arterial, la glucosa y los lípidos con objetivos que se adhieren a las pautas establecidas. • La puntuación ABCD2 se puede utilizar para guiar los regímenes antitrombóticos. • La consejería combinada con el manejo médico puede ser útil para los pacientes con trastornos por uso de sustancias. • La atención a los determinantes sociales de la salud puede ayudar a abordar las disparidades sanitarias. |
| Citas de seguimiento |
Considerando el riesgo subsiguiente de accidente cerebrovascular recurrente después de AIT, se justifica un seguimiento rápido con un neurólogo y un médico de atención primaria. Un estudio encontró una reducción significativa en el riesgo de accidente cerebrovascular a los 90 días cuando el tiempo transcurrido desde el AIT hasta la revisión del especialista en accidentes cerebrovasculares cambió de 3 días a 1 día (10,3 % a 2,1 %, respectivamente).
| Conclusiones |
El AIT es un fuerte predictor de futuros accidentes cerebrovasculares y requiere una evaluación cuidadosa para identificar adecuadamente a los pacientes de alto riesgo.
Hay varias herramientas disponibles para ayudar en la evaluación de pacientes con sospecha de AIT, incluidas escalas de estratificación de riesgo, imágenes de fase aguda y consulta neurológica. La incorporación de estos pasos en una vía clínica puede facilitar la disposición adecuada de los pacientes, como el ingreso hospitalario para aquellos con mayor riesgo, al tiempo que reduce las hospitalizaciones innecesarias para los que tienen mejor pronóstico.
La implementación de estrategias de prevención secundaria específicas para el paciente es fundamental para prevenir eventos futuros. Depende de cada centro usar los recursos disponibles y crear un camino para garantizar el manejo y la disposición exitosos de los pacientes con AIT.