|
Mensagens-chave
|
Introdução
A doença de coronavírus 2019 (COVID-19) é a terceira infecção por coronavírus em duas décadas que foi originalmente descrita na Ásia, após a síndrome respiratória aguda grave (SARS) e a síndrome respiratória do Oriente Médio (MERS).
À medida que a pandemia do COVID-19 se espalha pelo mundo, profissionais de unidades de terapia intensiva (UTI), administradores de hospitais, governos, formuladores de políticas e pesquisadores devem se preparar para um aumento repentino gravemente doente.
Nesta revisão, os autores se basearam na experiência de praticantes asiáticos de UTI em uma variedade de contextos e na literatura disponível sobre o manejo de pacientes críticos com COVID-19 e condições relacionadas, para fornecer uma visão geral de os desafios enfrentados pela comunidade da UCI, seus desafios e recomendações.
Epidemiologia e características clínicas de pacientes críticos
O número de pessoas diagnosticadas com COVID-19 em todo o mundo ultrapassou a marca do milhão em 2 de abril de 2020; a taxa de mortalidade de casos em 204 países e territórios foi de 5,2%.
Em uma revisão da Missão Conjunta OMS-China de 55.924 casos confirmados em laboratório na China, 6,1% foram classificados como críticos (insuficiência respiratória, choque e disfunção ou falha de múltiplos órgãos) e 13,8% como graves (dispnéia , FR ≥30 respirações por minuto, saturação de oxigênio ≤93%, pressão parcial de oxigênio arterial para fração da razão de oxigênio inspirado [PaO 2 / FiO 2] <300 mm Hg e aumento de infiltrados pulmonares> 50% em 24- 48 h).
Pacientes críticos com COVID-19 são mais velhos e têm mais comorbidades, incluindo hipertensão e diabetes, do que pacientes não críticos. Os sintomas mais comuns são inespecíficos: febre, tosse, fadiga e dispnéia. O tempo médio desde o início dos sintomas até o desenvolvimento de pneumonia é de aproximadamente 5 dias, e o tempo médio desde o início dos sintomas até a hipoxemia grave e a admissão na UTI é de aproximadamente 7 a 12 dias.
A maioria dos pacientes apresenta opacidades bilaterais na radiografia de tórax e na TC. Os achados comuns da tomografia computadorizada são opacidades e consolidação do vidro fosco .
A insuficiência respiratória hipoxêmica aguda (às vezes com hipercapnia grave) pela síndrome do desconforto respiratório agudo (SDRA) é a complicação mais comum (em 60-70% dos pacientes internados na UTI), seguida por choque (30%), disfunção miocárdica (20 a 30%) e lesão renal aguda (10 a 30%). Pacientes idosos podem desenvolver hipoxemia sem dificuldade respiratória . Em um estudo, arritmia foi observada em 44% dos pacientes em UTI.
A mortalidade está associada ao avanço da idade, comorbidades (incluindo hipertensão, diabetes, doenças cardiovasculares, pulmão e câncer crônicos), insuficiência respiratória, maiores concentrações de dímero D e proteína C reativa, contagem de linfócitos mais baixos e infecções secundárias.
O tempo médio desde o início dos sintomas até a morte é de 2 a 8 semanas, enquanto o tempo médio desde o início dos sintomas até a recuperação clínica é de 6 a 8 semanas.
Diagnóstico
As características clínicas inespecíficas não distinguem facilmente o COVID-19 sério de outras causas de pneumonia adquirida na comunidade grave. A OMS sugere que se suspeite de COVID-19 em pacientes com doença respiratória aguda e febre, além de viajar ou residir em um local que comunica a transmissão comunitária ou entrar em contato com um caso confirmado ou provável de COVID-19 dentro de 14 dias antes do início da os sintomas; e em pacientes com doença respiratória aguda grave que requerem hospitalização sem diagnóstico alternativo que explique completamente a apresentação clínica.
Dado o aumento exponencial do número de áreas com transmissão comunitária em todo o mundo, os profissionais de UTI devem ter cada vez mais um alto índice de suspeita e um baixo limiar para testes de diagnóstico para qualquer paciente com infecção respiratória aguda grave, quando disponível.
O diagnóstico é baseado em ensaios de RT-PCR para SARS-CoV-2. Pacientes com pneumonia podem ter amostras falsamente negativas do trato respiratório superior.
Embora a OMS recomende a coleta de amostras do trato respiratório inferior, como no escarro e aspirados endotraqueais, esses procedimentos potencialmente geram aerossóis e devem ser realizados com precauções estritas. Pode ser necessária amostragem repetida quando os testes iniciais são negativos, apesar das características clínicas suspeitas.
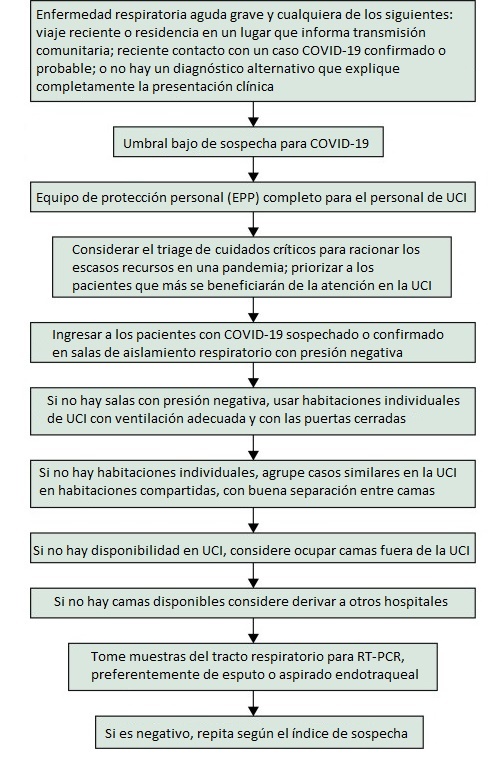
Figura. Sugestão de abordagem inicial
Tratamento da insuficiência respiratória aguda
As recomendações atuais são baseadas em evidências existentes de outras infecções respiratórias virais e no tratamento intensivo geral. Os relatórios sugerem que a ventilação não invasiva (VNI) e a cânula nasal de alto fluxo (HFNC) foram usadas em um terço a dois terços dos pacientes gravemente enfermos com COVID-19 na China.
Dados epidemiológicos sugerem que a VNI foi associada à transmissão hospitalar da SARS; no entanto, dados de laboratório humano sugerem que a VNI não gera aerossóis. Embora a VNI possa reduzir a intubação e a mortalidade na SDRA leve, ela está associada ao aumento da mortalidade na SDRA moderada a grave e a um alto risco de falha na MERS.
Embora poucas evidências sugiram que a cânula nasal de alto fluxo (HFNC) possa reduzir as taxas de intubação sem afetar a mortalidade em pacientes não selecionados com insuficiência respiratória hipoxêmica aguda, a intubação tardia como conseqüência de seu uso pode aumentar a mortalidade.
Portanto, a VNI e o HFNC devem ser reservados para pacientes com SDRA leve até que mais dados sejam disponibilizados.
A intubação de pacientes com COVID-19 também apresenta um risco de transmissão viral para os profissionais de saúde e as brocas são intubações cruciais . O operador mais treinado disponível deve executar a tarefa com equipamento de proteção individual (EPI) completo e a preparação necessária para vias aéreas difíceis. O número de participantes deve ser limitado para reduzir a exposição. A ventilação com uma máscara de bolsa, que gera aerossóis, deve ser minimizada pela oxigenação prévia prolongada.
O foco principal da ventilação mecânica do COVID-19 é evitar lesões pulmonares induzidas pelo ventilador , facilitando as trocas gasosas através da ventilação pulmonar protetora.
A posição prona do paciente deve ser adotada precocemente, dada a sua associação com redução da mortalidade por outras causas de SDRA grave. A tendência da SARS-CoV-2 de afetar as áreas periférica e dorsal dos pulmões fornece as condições ideais para uma resposta positiva à oxigenação na posição prona.
A oxigenação da membrana extracorpórea venoso-venosa (ECMO) é reservada para pacientes com SDRA mais grave, tendo em vista as evidências que podem melhorar a sobrevida.
Outros tratamentos de terapia intensiva
Os pacientes com COVID-19 podem ter hipovolemia devido a anorexia, vômitos e diarréia. No entanto, os líquidos devem ser administrados com cautela , dada a alta incidência de disfunção miocárdica no COVID-19. Essa incidência pode ser devida a uma forte afinidade de ligação da proteína da ponta SARS-CoV-2 à enzima conversora de angiotensina 2 humana (ACE2), um receptor de membrana crucial para a entrada na célula hospedeira que é expresso em o coração e os pulmões.
A maioria dos pacientes com COVID-19 na China recebeu antibióticos empíricos de amplo espectro e muitos, oseltamivir , porque o diagnóstico laboratorial de COVID-19 leva tempo, e muitas vezes é difícil distinguir a doença de outras pneumonias bacterianas e virais.
Relatórios chineses também mostram que corticosteróides sistêmicos foram administrados a cerca de metade dos pacientes com COVID-19 com doença grave ou crítica. Um estudo retrospectivo de 84 pacientes com DAVD associado ao COVID-19 encontrou menor mortalidade naqueles tratados com metilprednisolona, ??mas os resultados são limitados pelo desenho do estudo observacional, pequeno tamanho da amostra e possíveis fatores de confusão.
Como o COVID-19 pode estar associado a uma tempestade de citocinas como a observada em outras infecções virais, a imunossupressão tem sido proposta como uma abordagem que pode ser benéfica para pacientes com sinais de hiperinflamação, como aumento das concentrações de ferritina. Os benefícios da imunossupressão não são comprovados, e o papel dos corticosteróides no COVID-19 permanece incerto; portanto, até que haja mais dados disponíveis, o uso rotineiro de corticosteróides não é recomendado em infecções virais respiratórias agudas graves. incluindo COVID-19.
A saída rápida da ventilação mecânica invasiva para reduzir a incidência de pneumonia associada ao ventilador e aumentar a capacidade da UTI deve ser equilibrada com os riscos de extubação prematura e subsequente reintubação (e riscos concomitantes) da transmissão viral aos trabalhadores do hospital. Saúde).
A transferência de pacientes para fora da UTI para estudos como tomografia computadorizada corre o risco de disseminar o SARS-CoV-2 e pode ser minimizada com alternativas como o ultrassom no local de atendimento.
Finalmente, a permanência mediana na UTI para o COVID-19 foi de 8 dias em um relatório chinês; no entanto, são necessários estudos maiores para entender melhor o curso COVID-19 após a admissão na UTI.
A OMS recomenda que o isolamento dos pacientes exija recuperação clínica e dois testes de RT-PCR negativos realizados com intervalo de 24 horas. A depuração viral no trato respiratório superior continua mais de 10 dias após o início dos sintomas em COVID-19 grave. Esse fato tem implicações significativas para o uso de instalações de isolamento.
Terapias reutilizadas e experimentais
Não existe terapia comprovada para COVID-19, mas vários candidatos, alguns usados ??anteriormente contra SARS-CoV e MERS-CoV, foram usados ??empiricamente e estão sendo investigados: remdesivir, lopinavir-ritonavir, cloroquina, hidroxicloroquina, imunoglobulina intravenosa, plasma convalescente , tocilizumab, favipiravir e medicamentos tradicionais chineses.
É certo que terapias para as quais a eficácia não é suportada por fortes evidências, nem no COVID-19, nem mesmo no SARS e no MERS, são administradas na esperança de melhorar os resultados, antes ou em paralelo com os estudos clínicos. Embora a orientação de especialistas de sociedades locais ou internacionais possa ser solicitada, os pacientes tratados com terapias experimentais devem ser incluídos em um estudo clínico sempre que possível.
Prevenção de infecções
O COVID-19 é extremamente transmissível, com cada caso semeando mais de dois casos secundários.
No relatório da Missão Conjunta OMS-China, 2.055 profissionais de saúde foram responsáveis ??por 3,7% dos casos de COVID-19 confirmados em laboratório na China. A OMS recomenda que o equipamento de proteção individual (EPI) para profissionais de saúde que prestam atendimento direto a pacientes com COVID-19 inclua máscaras médicas, aventais, luvas e proteção para os olhos com óculos ou máscaras. Para procedimentos de geração de aerossóis (intubação traqueal, VNI, traqueostomia, ressuscitação cardiopulmonar, ventilação por máscara e broncoscopia), as máscaras devem ser respiradores equivalentes a N95 ou FFP2 , e os aventais ou aventais devem ser à prova d'água.
Existem várias dificuldades relacionadas ao EPI. É necessário prestar muita atenção à cadeia de suprimentos, dada a escassez global de máscaras e respiradores. Máscaras reutilizáveis ??não-N95 podem ser consideradas com filtros de ar particulado de alta eficiência (HEPA). Embora os profissionais de saúde frequentemente se concentrem em usar EPI, os dados sugerem um risco substancial de auto-contaminação pela remoção dos EPI . O treinamento sobre as etapas específicas para usar e retirar o EPI, juntamente com a limpeza das mãos, é crucial.
A descontaminação das superfícies também é fundamental para prevenir a infecção. O SARS-CoV-2 persiste em superfícies inanimadas, como plástico e aço inoxidável, por até 72 horas.
Como mais de um terço dos telefones celulares dos profissionais de saúde podem estar contaminados com patógenos virais comuns, eles precisam ser limpos regularmente ou embrulhados em sacos descartados após o contato com os pacientes ou diariamente.
As visitas à UTI devem ser restritas ou proibidas para impedir futuras transmissões, exceto talvez pela morte iminente. Sempre que possível, a videoconferência por meio de telefones celulares ou outras interfaces pode ser usada para comunicação entre familiares e pacientes ou profissionais de saúde.
Infraestrutura UCI
Para proteger outros pacientes e profissionais de saúde, pacientes críticos com suspeita ou confirmação de COVID-19 devem ser idealmente admitidos em uma sala de isolamento respiratório que esteja sob pressão negativa em relação às áreas circundantes, com pias e dispensadores de álcool acessíveis gel, especialmente se forem realizados procedimentos com a geração de aerossóis.
Como alternativa, os pacientes podem ser colocados em salas individuais com ventilação adequada e com as portas fechadas, conforme recomendado pela OMS.
Quando quartos individuais na UTI não estão disponíveis, a coorte de casos em quartos compartilhados com equipe dedicada é uma alternativa, com camas separadas.
Embora as evidências atuais apontem para a transmissão do COVID-19 por gotículas, e não pelo ar, persistem preocupações de transmissão hospitalar em salas compartilhadas, especialmente ao executar procedimentos de geração de aerossóis. Máscaras de oxigênio com filtros HEPA podem fornecer alguma proteção para pacientes não intubados.
Capacidade de UTI
Controlar a expansão da comunidade do COVID-19 é difícil, mas possível e crucial para preservar a capacidade da UCI. A maioria dos países não se compara à façanha da China de construir rapidamente novos hospitais e UTIs durante o surto de COVID-19 em Wuhan. O aumento no número de pacientes críticos com COVID-19 pode ocorrer rapidamente.
Portanto, profissionais da UTI, administradores de hospitais, governos e formuladores de políticas devem planejar com antecedência um aumento substancial na capacidade dos leitos de cuidados intensivos.
A adição de leitos em uma UTI pré-existente é uma possibilidade, mas limitações de espaço e transmissão nosocomial superlotada limitam essa opção.
Um aumento substancial na capacidade da UTI implica um aumento não apenas no número de leitos, mas também em equipamentos (por exemplo, respiradores), suprimentos descartáveis, produtos farmacêuticos e pessoal. Para reduzir o estresse na UTI, as cirurgias eletivas devem ser adiadas e os pacientes leves de outras áreas devem receber alta.
Equipe da UTI
Altas taxas de carga de trabalho da UTI para a equipe estão associadas a um aumento na mortalidade dos pacientes.
Pode ser necessário aumentar a equipe com colegas de outras unidades de terapia intensiva (UTI) ou mesmo áreas fora da UTI. O treinamento desse pessoal externo no gerenciamento geral de terapia intensiva e protocolos específicos do COVID-19 é crucial.
O pessoal da UTI deve levar em consideração o risco de os profissionais de saúde serem infectados com SARS-CoV-2. Minimizar o risco de infecção é essencial, não apenas pela perda direta do trabalho de parto, mas também pelo efeito potencialmente devastador da infecção no moral da equipe, o que pode levar ao absentismo. A distância física da equipe, incluindo a comida separadamente, é importante.
Os profissionais de saúde nas UTIs são especialmente vulneráveis ??a problemas de saúde mental , incluindo depressão e ansiedade, durante surtos como o COVID-19, devido ao medo constante de serem infectados e à carga de trabalho. As medidas para evitar esses problemas incluem um foco na prevenção de infecções para tranquilizar a equipe, comunicação clara da liderança do hospital e da UTI, limitação do horário de turno e fornecimento de áreas de descanso sempre que possível, e apoio de saúde mental através de equipes multidisciplinares, incluindo psiquiatras e psicólogos.
Triagem para UTI
A triagem para cuidados críticos pode ser necessária, priorizando os pacientes em terapia intensiva e racionando recursos escassos. Isso se aplica a pacientes com e sem COVID-19, porque ambos os grupos estarão competindo pelos mesmos recursos da UTI.
A triagem de cuidados intensivos é eticamente complexa e pode ser emocionalmente desgastante.
Embora os escores genéticos de predição de resultados fisiológicos possam não prever com precisão o curso da doença, idosos com comorbidades, maiores concentrações de dímero D e proteína C reativa e baixa contagem de linfócitos pioram.
O racionamento de recursos também envolve a retenção e retirada de tratamentos de suporte de vida para pacientes existentes na UTI. Para esse fim, vale ressaltar que um quarto dos pacientes que morreram no início do surto de Wuhan não recebeu ventilação invasiva.
Questões e metodologia de pesquisa
Uma pesquisa na Plataforma Internacional de Registro de Ensaios Clínicos da OMS em 31 de março de 2020 revelou 667 ensaios registrados no COVID-19. Embora muitos sejam ensaios de agentes terapêuticos reutilizados ou experimentais, outras questões mais básicas, igualmente cruciais, precisam ser abordadas por meio de pesquisas.
Os dados sobre a eficácia da VNI e da HFNC e o risco associado à transmissão viral permanecem escassos. O risco de transmissão nosocomial em salas compartilhadas de UTI deve ser estudado. São necessários mais dados sobre envolvimento cardíaco e disfunção miocárdica. O papel da ECMO não é claro. As indicações para corticosteróides devem ser cristalizadas, considerando as interações entre diferentes terapias.
Existem vários desafios para pesquisar durante pandemias.
Primeiro, o aumento da doença muitas vezes vai além das etapas tradicionais de pesquisa, incluindo o desenho do protocolo, a captação de recursos e a aprovação da ética, tudo isso em meio a trabalhos clínicos ocupados. Planos adaptativos pré-aprovados, elaborados antes de um surto, são úteis.
Segundo, muitos estudos COVID-19 em andamento são de centro único e com pouca potência para detectar diferenças significativas nos resultados. Para esse fim, as pandemias oferecem uma grande oportunidade de colaboração. Plataformas como o Consórcio Internacional para Infecções Respiratórias Agudas e Emergentes (ISARIC) e o Fórum Internacional de Ensaios de Cuidados Agudos (InFACT), formado durante a pandemia do H1N1 de 2009, permitem que grandes redes de pesquisa compartilhem objetivos comuns e padronizem a coleta de dados a nível mundial. A rápida troca do código genético SARS-CoV-2 pela China teve um impacto imediato na identificação de casos, isolamento e disseminação do vírus.
|
Conclusão
|