Indicaciones
La inserción de un tubo torácico está indicada tanto en situaciones de emergencia como no.
|
Indicaciones para la inserción de un tubo torácico Emergencia • Neumotórax · Hemoneumotórax • No emergencia • Derrame pleural maligno |
Contraindicaciones
Las guías publicadas establecen que no existen contraindicaciones absolutas para el drenaje por medio de un tubo torácico excepto cuando el pulmón está adherido por completo a la pared del tórax debido a un hemotórax. Las contraindicaciones relativas incluyen el riesgo de hemorragia en pacientes bajo tratamiento anticoagulante o en pacientes con una predisposición al sangrado o perfiles anormales de coagulación. Siempre que sea posible, antes del procedimiento, habrá que corregir las coagulopatías y los defectos plaquetarios mediante la transfusión de derivados sanguíneos, como al plasma fresco congelado y las plaquetas.
Equipamiento
La mayoría de los hospitales tienen bandejas de inserción de tubo torácico preesterilizadas y empaquetadas. Sus componentes principales son:
a) Un bisturí con hoja de tamaño 11.
b) Varios instrumentos de disección como la pinza curva de Kelly o el fórceps arterial.
c) Una jeringa de 10 ml y otra de 20 ml.
d) Una aguja de calibre pequeño (2,5) y una aguja de calibre más grande para la infiltración anestésica profunda (tamaño 18-21).
e) Un tutor para dirigir la aguja.
f) Tijeras.
g) Una paquete de suturas curvas no absorbibles de tamaño 1,0 o mayor, de seda o nylon.
h) Un tubo de tórax del tamaño apropiado.
i) Debe haber un sistema de drenaje pleural disponible en el comercio como el Pleur-evac (Teleflex Medical), listo para ser utilizado luego de haber insertado el tubo torácico.
Tamaño del tubo
La elección del tamaño del tubo torácico depende de la condición que motivó su indicación.
Elección del tamaño del tubo torácico según la indicación.
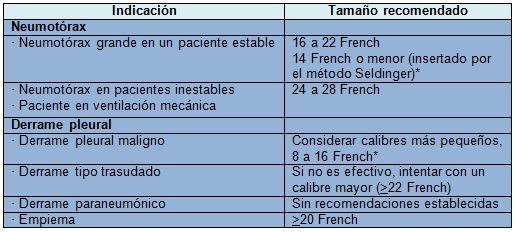
*El método Seldinger se realiza con un tubo >14 French bajo guía ecográfica a la cabecera del paciente o en la sala de radiología.
Tomar el extremo proximal libre del tubo torácico con una pinza o fórceps. Mediante la utilización de otra pinza o fórceps, tomar el extremo distal del tubo para prepararlo para la inserción.
Preparación
- Si el momento lo permite, explicar el procedimiento al paciente o familiar más cercano y obtener la firma para el consentimiento informado lo cual no es posible cuando la inserción del tubo es urgente.
- Se coloca al paciente en posición supina o reclinada. Abducir al máximo el brazo ipsilateral o colocarlo debajo de la cabeza del paciente. El área de inserción corresponde aproximadamente al cuarto o quinto espacio intercostal en la línea axilar anterior, a la altura del pezón. Esta área corresponde al borde anterior del latissimus dorsi, el borde lateral del músculo pectoral mayor, el ápex debajo de la axila y una línea por encima del nivel horizontal del pezón—a menudo referido como “triángulo de seguridad.”
- Se puede delimitar el área palpando la clavícula ipsilateral, para luego dirigirse hacia abajo siguiendo la parrilla costal, contando los espacios intercostales. Una vez que se llega al cuarto o quinto espacio intercostal, se dirige la mano en sentido lateral hasta la línea axilar anterior. Éste es el punto de incisión. El punto definitivo de inserción se sitúa en el espacio intercostal por arriba del sitio de incisión.
- Marcar con un marcador el punto de incisión en la piel o la parte posterior de una aguja.
- Tomar todas las medidas asépticas (lavado de manos, guantes estériles y antiparras, máscara facial).
- Preparar un campo estéril grande sobre la piel del paciente, usando gasas estériles y solución de clonhexidina. Cubrir al paciente exponiendo solo la zona marcada.
- En el punto marcado se hace un habón con anestesia en la piel, con solución de lidocaína al 1-2% y una aguja calibre 25. Se inyecta más lidocaína hacia arriba con un jeringa de 20 ml. Mediante una aguja calibre 21, se anestesia el espacio intercostal donde va a ser insertado el tubo y se continúa anestesiando la superficie perióstica. Para asegurar una anestesia óptima se pueden inyectar 10-20 ml de solución de lidocaína. Mientras se va anestesiando la costilla se busca el borde superior de la costilla y se lo utiliza para introducir en bisel la aguja (o hacerla “marchar” sobre él). Utilizando la aspiración negativa continua a medida que se introduce la aguja por la cresta de la costilla se llega al espacio pleural, confirmado por la salida de líquido pleural hacia la cámara de la jeringa. Si lo que se evacua es un neumotórax, entonces la jeringa solo se llenará de aire. Se detiene la entrada de la aguja y se inyecta el resto de lidocaína hasta completar la anestesia de la pleura parietal. Luego, se retiran la jeringa y la aguja por completo.
Incisión y disección
Se hace una incisión de 1,5 a 2 cm de longitud paralela a la costilla. Se utiliza una pinza de Kelly o fórceps arterial para cortar las capas subcutáneas y los músculos intercostales. La dirección debe atravesar en diagonal hacia arriba el espacio intercostal superior. Una vez disecados los tejidos subcutáneos, se busca la superficie de la costilla que se halla por debajo de este espacio, utilizando un instrumento de disección. Luego, se desliza el instrumento en un solo movimiento hacia arriba, hasta encontrar el borde superior de la costilla, el cual se utiliza equilibrar el instrumento de disección mientras se disecan los músculos intercostales. Una vez alcanzada la pleura parietal, se empuja suavemente el instrumento de disección para atravesarla. También se puede penetrar la pleura en forma digital para evitar punzar el tejido pulmonar adyacente, utilizando el dedo índice para explorar el tracto. Una vez que el dedo atraviesa la pleura, se retira la pinza de Kelly. Usar el dedo para palpar dentro de la capa pleural y asegurarse que el pulmón desaparece de la pleura. Si no lo hace, puede estar indicando la presencia de una adherencia, de manera que la inserción del tubo puede verse dificultada. (Ya no se aconseja la inserción de un trocar por considerarlo peligroso).
Inserción del tubo
Una vez que el extremo distal del tubo ha pasado a través de la incisión, se retira la pinza de Kelly y se introduce el tubo en forma manual. Para evacuar un neumotórax hay que tratar que el tubo quede en posición apical; en cambio, si es para evacuar cualquier líquido, se colocará en la base del tórax.
Fijación del tubo
- Se hace una sutura de colchonero o interrumpida en ambos lados de la incisión para cerrar los extremos. Se utilizan los extremos sueltos de las suturas para rodear el tubo y mantenerlo fijo, anclándolo a la pared del tórax. Se adosa con tela adhesiva al costado del paciente y se envuelve con una gasa envaselinada. Esta gasa se cubre con varias piezas de gasa estéril y se hacen varios vendajes compresivos. Las suturas con jareta (“en monedero”) no son recomendadas por sus malos resultados estéticos y el mayor riesgo de necrosis de piel. El cierre que brindan no evita la salida de aire.
- El extremo distal del tubo torácico se conecta al sistema estéril de drenaje pleural. Una vez que el tubo ha sido conectado, se suelta la pinza del extremo distal; si existe neumotórax, se pueden observar burbujas. Si existe un derrame pleural importante, se comenzará a drenar y a recolectar el líquido. Un nuevo pinzamiento instrumental puede provocar la producción de un nuevo neumotórax y crear un neumotórax a tensión.
Confirmación mediante la radiografía de tórax
Una vez fijado el tubo, se realizará una radiografía de tórax de frente para confirmar su ubicación; la presencia de una línea radio opaca identifica al tubo. Si el orificio del drenaje proximal está fuera del espacio pleural, se debe retirar el tubo y volver a insertar un tubo torácico nuevo.
Complicaciones
La mayoría de las complicaciones importantes asociadas a la inserción del tubo torácico incluyen el sangrado y el hemotórax debido a la perforación de la arteria intercostal, la perforación de vísceras (pulmón, corazón, diafragma u órganos intraabdominales), perforación de estructuras vasculares importantes (aorta, subclavia), neuralgia intercostal por el traumatismo de los paquetes neurovasculares, enfisema subcutáneo, edema por reexpansión pulmonar, infección del sitio de drenaje y empiema. Puede haber problemas técnicos como el bloqueo intermitente del tubo por coágulos de sangre, pus, o detritos o, por una posición incorrecta del tubo, los cuales motivan un drenaje ineficaz.
¿Cuándo se debe retirar el tubo torácico?
Depende de la indicación que motivó la inserción del tubo torácico. Para un neumotórax, tiene que haber cesado el burbujeo y el pulmón debe estar totalmente expandido en la radiografía de tórax. Si la aspiración se hizo para evacuar un neumotórax, la mayoría de los médicos hacen una evaluación bajo agua para asegurarse que los pulmones siguen expandidos después de interrumpir la aspiración. La práctica difiere mucho entre los médicos con respecto a la duración de la observación luego de la cesación de la salida de aire y antes de retirar el tubo, o si se pinza o no el tubo antes de retirarlo, para descartar la persistencia de pérdida de aire. Según los datos disponibles, antes de proceder a la remoción del tubo la mayoría de los médicos solicita una radiografía de tórax 12 a 24 horas después de la última evidencia de escape de aire, para asegurarse que el pulmón continúa completamente expandido. Debido a que la opinión y la práctica están muy divididas sobre la necesidad de pinzar el drenaje antes de retirar el tubo, no se pueden hacer recomendaciones concluyentes al respecto.
Si la indicación fue para drenar cualquier tipo de líquido pleural, una vez que el volumen drenado es inferior a 200 ml/24 horas, el líquido es seroso, el pulmón se ha reexpendido en la radiografía de tórax y el estado clínico del paciente ha mejorado, se puede retirar el tubo torácico.
Si la condición del paciente no mejora luego de la inserción del tubo, se recomienda consultar a un cirujano torácico o neumonólogo para hacer un manejo más definitivo, como el tratamiento fibrinolítico o la decorticación quirúrgica.
Técnica para retirar el tubo torácico
El problema más importante a la hora de retirar el tubo es el riesgo de neumotórax durante ese paso del procedimiento. Una vez más, la práctica difiere con respecto al punto en el ciclo respiratorio en el cual el tubo es retirado; al final de la respiración o al final de la espiración. Hasta el momento no ha quedado establecido cuál de ellos es superior para prevenir el neumotórax. Durante la preparación para retirar el tubo, se pueden necesitar dos personas para ayudar, una puede solicitar al paciente que respire espontáneamente y tirar del tubo mientras la otra puede ocluir rápidamente el sitio de inserción.
- Se cortan las suturas de la piel con técnica estéril.
- Tener preparadas suturas de nylon o de seda para el caso que se requieran suturas adicionales para cerrar el orificio.
- Tener preparadas una gasa estéril envaselinada y gasa común.
- Solicitar que el paciente respire espontáneamente para realizar una maniobra de Valsalva forzada o inhalar la capacidad total pulmonar luego de una exhalación profunda. Si el paciente está con ventilación mecánica, el tubo se retira al final de la espiración. Un operador puede tirar del tubo mientras el otro ocluye rápidamente el sitio con una gasa, hace suturas adicionales para cerrar el orificio y asegura el sitio con vendaje compresivo. A las 12 a 24 horas se recomienda hacer una radiografía de tórax de control. Esta radiografía debe ser inmediata si existe sospecha clínica de pérdida de aire residual o la producción de un nuevo neumotórax.
- Es necesario tener precaución al retirar el tubo de un paciente con respiración mecánica. Es muy importante en pacientes que reciben oxígeno o que requieren presión positiva al final de espiración, enfermedad pulmonar crónica o cualquier otra razón de pérdida persistente de aire o neumotórax recurrente. En estos casos, la remoción del tubo debe estar supervisada por un médico altamente experimentado.
Duración: 16 minutos
* Si tiene problemas para visualizar este video actualice aquí su Windows Media Player

♦ Traducción y resumen objetivo: Dra. Marta Papponetti. Esp. Medicina Interna.