Recomendaciones para médicos e instituciones que amplían las guías existentes sobre la divulgación a los pacientes de los errores dañinos de los colegas.
| Usted es un joven neurólogo que atiende en un pequeño hospital donde interna una mujer de 55 años con hipertensión y diabetes mellitus tipo 2 que ha sufrido un accidente cerebrovascular embólico en su domicilio. Al revisar su historia clínica halla dos ECG realizados previamente en atención primaria con signos de fibrilación auricular. La paciente sufría palpitaciones. Su médico, un internista, interpreta ambos ECG como normales y atribuye las palpitaciones a un " probable prolapso de la válvula mitral y ansiedad." En el momento de su internación la paciente tiene ritmo sinusal normal. Usted le manifiesta al internista su preocupación por los ECG y le expresa su diagnóstico de fibrilación auricular. Cortésmente, su colega le expresa su desacuerdo alegando que usted se confunde por los artificios generados por el electrocardiógrafo. Sin embargo, cuando usted hacer revisar los ECG por dos cardiólogos, ambos inmediatamente le dicen "fibrilación auricular." El internista solicita transferir a la paciente a su servicio. |
![]()
Aunque se ha llegado a un consenso con respecto al deber ético de informar abiertamente a los pacientes que han sido afectados por errores médicos, los profesionales se sienten apremiados por cumplir con esta responsabilidad. Un desafío particular es que aunque la literatura asume que el informe médico también está teñido de errores, la atención de la salud hoy en día está en manos de grupos médicos complejos que trabajan en distintos contextos de la atención de la salud.
Por otra parte, los expertos en seguridad del paciente destacan el papel que las fallas del sistema representan en los eventos adversos. Por lo tanto, muchas de las decisiones acerca de discutir los errores con los pacientes abarcan situaciones en las que los principales responsables del error fueron otros médicos.
Enfrentarse al aparente error de un colega plantea preguntas difíciles acerca de si él ha cometido un error, cómo surgió el error, cuáles son los profesionales que cargan con la responsabilidad, y cómo hablar con el paciente sobre lo sucedido.
Las guías existentes subrayan la importancia general de los errores que describen pero, con excepción del estudio de casos del American College of Physicians Ethics and Human Rights Committee (Comité de la Universidad Americana de Ética Médica y Derechos Humanos), orientan poco acerca de cómo revelar los errores ajenos; esta falta de orientación aumenta la incertidumbre de los médicos acerca de cómo conducirse. En consecuencia, los pacientes pueden recibir poca información sobre estos hechos, y se pueden perder oportunidades para generar confianza, obtener una enseñanza de los errores y evitar los litigios.
Los autores relatan que se reunió un grupo de trabajo de expertos en seguridad del paciente, en seguros de mala praxis médica y litigios, divulgación de errores, comunicación médico-paciente, profesionalidad, bioética y políticas sanitarias. Después de la reunión, un subgrupo de los asistentes trabajó para precisar estos conceptos y elaborar este manuscrito.
Desafíos, cuando no es "mi error"
Existe una resistencia natural al riesgo de adquirir una mala reputación entre los colegas
Las razones para revelar errores perjudiciales para los pacientes son convincentes y están bien descritas. Sin embargo, existen varios obstáculos, entre ellos, la vergüenza, la falta de confianza en la habilidad personal para dar a conocer el error y los mensajes mixtos de las instituciones y las aseguradoras de mala praxis, los que hacen que la información del error al paciente se convierta en un problema. Las dificultades se ven intensificadas por varios aspectos distintivos de revelar los errores perjudiciales que cometieron otros colegas.
Uno de los retos consiste en determinar lo que sucedió cuando el médico de referencia no estuvo directamente involucrado en el evento en cuestión. Dicho colega puede tener poco conocimiento de primera mano sobre el suceso, y en la historia clínica puede faltar información de importancia. Más allá de esto, los errores potenciales existen en un amplio espectro y surgen de pensar “no es lo que yo habría hecho” pero están dentro del estándar de atención para evitar los errores que podrían incluso indicar un problema de competencia o pericia profesional.
Una solución posible para esta falta de información es, si se trató de un error peligroso, hablar con el o los colegas involucrados acerca de lo sucedido y, en todo caso, convenir cuál es la información que se ofrecerá al paciente. Sin embargo, en la práctica, el temor acerca de cómo va a reaccionar el colega, junto a las normas culturales establecidas acerca de la lealtad, la solidaridad y los “chismes” pueden desalentar esas conversaciones.
Existe una resistencia natural al riesgo de adquirir una mala reputación entre los colegas, de que se alteren las relaciones con los equipos de salud o que se perjudique a la institución. Las diferencias de poder, incluidas las relacionadas con la antigüedad, el sexo y la raza, las relaciones anteriores con los colegas, las diferencias culturales interprofesionales y otras y, en algunos casos, la dependencia de los colegas de referencia originan dinámicas interpersonales complicadas.
Otras barreras son la falta de tiempo y organizar la coordinación de las reuniones con los otros médicos para plantear las inquietudes acerca de un error potencial, sin iniciar una conversación directa. Aunque este enfoque puede evitar conductas inconvenientes y mantener una apariencia corporativa, podría decirse que transgrede aun más las normas de lealtad que una conversación directa, ya que puede generar pruebas para una demanda por mala praxis sin permitir que el colega disipe las ideas equivocadas.
Aunque las instituciones de atención médica podrían ayudar a determinar lo que pasó y planificar la información, algunos médicos considerarán problemático recurrir a su institución. Ellos pueden temer que ese informe le origine a la institución una cascada punitiva impredecible—o, en el otro extremo del espectro, que no se tome ninguna medida.
Los médicos y las instituciones involucradas pueden tener diferentes seguros de mala praxis que pueden no estar de acuerdo acerca de cómo manejar el hecho. Por último, muchos médicos trabajan en servicios pequeños sin acceso a los recursos institucionales que puedan ayudarlos a resolver lo sucedido y a participar en la conversación para la divulgación del error.
Aun cuando los hechos que rodean a los errores peligrosos parezcan claros, puede haber otros problemas que dificultan saber qué es lo que se debe informar al paciente. Los médicos pueden tener dudas legítimas acerca de minar la confianza del paciente en el colega involucrado, especialmente si se encuentra en atención continuada con él.
El aspecto judicial
También está la preocupación de desencadenar un litigio. Aunque algunos profesionales pueden estar dispuestos a someter a un colega a una conversación difícil con un paciente o familiar enojado, pocos encontrarán que no es fácil exponerlos a una potencial demanda por mala praxis. La mayoría de los estados protegen del litigio a ciertos aspectos de las conversaciones de divulgación, pero esta protección es incompleta y no alcanzaría para proteger a un tercero no relacionado con la divulgación. Y aunque las investigaciones indican que la buena comunicación sobre los efectos adversos puede reducir las demandas, faltan datos de estudios que indiquen cómo revelar los errores de los demás mientras se minimiza el riesgo de que el paciente inicie una demanda.
¿Cuál es el camino a seguir?
El enfoque para la comunicación a los pacientes los errores de otros médicos debe estar determinado por la investigación de cómo ha surgido el problema; las preferencias del paciente, los médicos y las instituciones en cuanto al manejo de tales situaciones y los resultados de los datos en cuanto a las estrategias para dar a conocer el error identificado. Los siguientes principios deben ser perfeccionados a medida que se van acumulando datos y experiencia.
Prioridad para los pacientes y sus familias
Aunque en la situación de que otro médico haya podido cometer un error, la preocupación acerca de no dañar la relación con el colega es muy grande, es de suma importancia considerar el derecho del paciente a la información honesta sobre lo que le sucedió, impartida delicadamente.
En pocas palabras, cuando se requiere divulgar un error en forma ética, el hecho de que es difícil no debe interponerse en el camino. Los pacientes y los familiares no deben ser los encargados de investigar en busca de información sobre los problemas en su cuidado.
También se debe reconocer que luego de un error grave muchas familias necesitarán ayuda financiera y tendrán dificultades para acceder a una compensación monetaria. Los médicos, con razón, perciben que el sistema de responsabilidad médica actual es defectuoso y es comprensible que se preocupen por la posibilidad de no ser tratados de manera justa ante una demanda. Pero estas preocupaciones no deben impedir que los médicos sean sinceros con los pacientes, pues se espera que coloquen a las necesidades de los pacientes por encima de las de suyas.
Explorar, no ignorar
Antes de iniciar una conversación reveladora acerca de un error posible de un colega, primero, los médicos tienen la obligación de obtener información acerca de los hechos. Los intereses de los pacientes no están protegidos si la comunicación es insegura o especulativa, y los colegas merecen la oportunidad de corregir los supuestos errores y sumarse a las conversaciones de divulgación con sus pacientes.
Respecto de los errores perjudiciales de los colegas, se requiere un mayor compromiso de los médicos para "explorar y no ignorar", para lo cual es necesario que mejoren su capacidad para analizar entre ellos los problemas de la calidad de la atención. Este compromiso es fundamental para la autorregulación que es propia de la profesión médica. La autorregulación profesional no debe concebirse como algo que los médicos hacen en forma individual, sino más bien como algo que la profesión hace en forma colectiva—y solo pude hacerlo compartiendo la información y actuando juntos.
Idealmente, los autores imaginaron el proceso comenzando con una conversación entre colegas acerca de lo sucedido. Los autores sostienen que parte de la responsabilidad profesional es la interacción directa con el colega involucrado. Es la forma en que esperaríamos ser tratados y puede promover el aprendizaje. Para que se produzca una discusión productiva, es importante enmarcarla de manera que se minimice la actitud defensiva del colega.
Un enfoque más proactivo para discutir los posibles errores de los colegas debe estar equilibrado por la voluntad de no apresurarse a juzgar. Las investigaciones deben llevarse a cabo asumiendo que la información que tienen las personas que no participaron directamente en la atención es incompleta, y las discusiones deben ser abordadas desde la curiosidad y no desde la acusación.
El objetivo de la discusión con el colega involucrado es establecer qué es lo que sucedió, y si es necesario, cómo comunicárselo al paciente. El camino a seguir dependerá del resultado de la conversación entre pares. Los colegas pueden estar de acuerdo en que el error no fue peligroso y entonces, el proceso finaliza allí. Si es así, pueden discutir qué se necesita informar al paciente a través de los canales de la institución. Los colegas pueden también estar en desacuerdo acerca de lo sucedido o sobre la necesidad de divulgación. Si es posible, cuando éste u otro problema suceden es conveniente dirigirse a la institución u organización de salud para recibir asistencia.
El problema de divulgar un error de otros prestadores deriva en varias situaciones. Las recomendaciones tienen como prioridad que los pacientes reciban la información necesaria acerca de los errores peligrosos, mediante conversaciones hábilmente ejecutadas.
Las conversaciones con respecto a quién es el responsable de la divulgación surgen de considerar quién es el que tiene una relación actual más cercana con el paciente, la mejor comprensión de lo ocurrido y sus consecuencias para el paciente, la responsabilidad del cuidado actual del paciente, y la mayor experiencia con la divulgación en situaciones complejas (como las situaciones en las que participan múltiples instituciones).
Las estrategias propuestas también reconocen las ventajas de que la divulgación se está llevando a cabo juntamente con los médicos involucrados. Esto evita que el paciente reciba mensajes mixtos, asegura que la información principal sea comunicada con claridad (en lugar de simplemente hacer alusión al error, de modo que le queda al paciente la responsabilidad de "conectar los puntos") y demuestra que existe una responsabilidad compartida que ayuda a la transparencia. En la siguiente tabla figuran diversas situaciones y la estrategia propuestas para cada una de ellas.
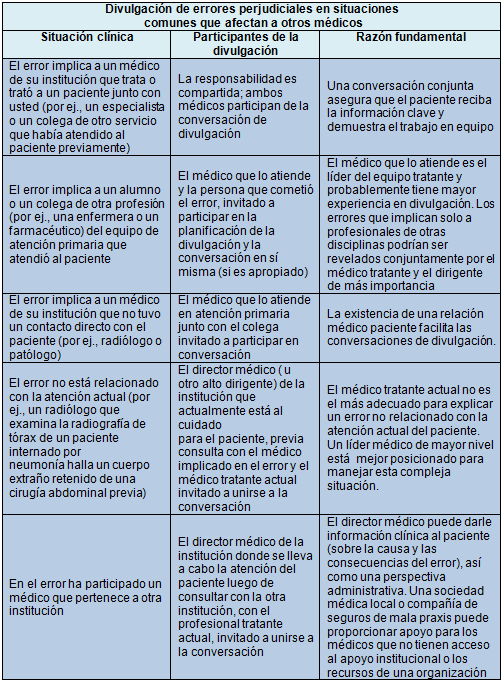
Aunque las discusiones entre colegas deben ser preceder a la investigación de los errores potenciales, finalmente son las instituciones las responsables de asegurar que las conversaciones de divulgación con los pacientes sean de alta calidad, independientemente de cuáles son los médicos involucrados en el hecho.
El liderazgo institucional es especialmente importante cuando: el paciente ha sufrido un daño considerable o cuando han intervenido muchos médicos y otras instituciones; la comunicación entre colegas ya se han agotado; los colegas no están de acuerdo sobre lo que pasó o si la divulgación se justifica y, han surgido problemas por conflicto de intereses (por ej., el colega en cuestión es un competidor financiero).
Las instituciones que representan un papel importante en tales situaciones garantizan que se ha hecho una revisión rigurosa del hecho y que los médicos no han asumido que la divulgación es la responsabilidad de otra persona y dejan al paciente en la ignorancia.
Las instituciones apoyan las conversaciones entre los médicos en su intento de explorar los errores potenciales. Muchas de ellas están desarrollando programas de entrenamiento para las conversaciones de divulgación al mismo tiempo que ayudan a los médicos a mantener conversaciones respetuosas con sus colegas acerca de los errores potenciales.
Un entrenador de conversación puede facilitar las discusiones entre pares, permitiendo que cada parte comparta sus perspectivas, con una actitud menos defensiva. Los modelos de conducta de los colegas más experimentados también son importantes para fomentar discusiones valiosas entre los médicos.
Existen ámbitos de encuentro formales para estudiar cuestiones de interés sobre la calidad, como los seminarios sobre morbilidad y mortalidad y los comités de revisión por pares, los que también podrían abordar cuestiones relativas a los errores potenciales de los colegas.
Por otra parte, hay mecanismos menos formales, como las “consultas extraoficiales” a un experto o un gestor de riesgo que podrían brindar a los médicos un análisis calificado del evento sucedido en la institución (bajo la adecuada revisión por pares y la ventaja de mejorar la calidad) mientras se minimiza el temor de los médicos a un proceso de revisión punitivo.
Las instituciones podrían facilitar la preparación de los profesionales para manejar la divulgación de los errores de otros colegas usando el caso de la fibrilación auricular para simular cómo ayudarían a responder a los médicos, sobre la base las estructuras de calidad, seguridad y riesgo existentes. Las instituciones también podrían utilizar ese caso para establecer las oportunidades de perfeccionamiento. Es preferible esta preparación institucional que afrontar las crisis solamente cuando ellas aparecen.
Las instituciones también deben fortalecer las “culturas de justicia,” las cuales son atmósferas de confianza en el que se alienta a las personas (incluso se las recompensa) para proporcionar información esencial relacionada con la seguridad—pero en la que también se tiene claro que se debe trazar una línea entre la conducta aceptable y la inaceptable.”
La cultura de justicia alienta a los médicos a reportar los eventos adversos y ayuda a manejar con jerarquía los temas relacionados con las enfermeras y los alumnos que pueden obstruir el flujo libre de la información para el paciente.
También puede haber recursos similares para los médicos que no tienen una relación institucional sólida. El asegurador de responsabilidad médica podría proporcionar un apoyo similar y, de hecho, muchas aseguradoras han ampliado sus recursos de entrenamiento para la divulgación.
El apoyo también podría ser proporcionado por las sociedades médicas locales y organizaciones profesionales nacionales. Con el tiempo, las organizaciones para la seguridad del paciente podrían desempeñar este papel; tienen la ventaja de brindar protección legal importante para la confidencialidad de la información que se les reporta, y pueden ayudar a cerrar la brecha en los casos que involucran a múltiples instituciones.
¿Qué debe hacer el neurólogo?
En el caso aquí presentado, la neuróloga se halla en una posición incómoda. Ella está segura de que el internista del paciente no diagnosticó la fibrilación auricular, que este error probablemente contribuyó a su accidente cerebrovascular, y de que es muy importante informar al paciente sobre dicho error. El internista la ha rechazado sin calmar sus preocupaciones.
El siguiente paso de la neuróloga es decirle al internista que planea solicitar una consulta cardiológica oficial. Con el diagnóstico firme en la mano, debe comunicar los resultados al internista y su intención de formular una estrategia de divulgación conjunta. Si el internista se niega o se opone a la consulta cardiológica, la neuróloga debe solicitar la asistencia del director médico de la institución o de otro líder administrativo importante. La neuróloga recibiría el apoyo de un entrenador de divulgación.
Conclusiones
Cuando el médico se enfrenta a un posible error que implica a otro trabajador de la salud, los conceptos de profesionalismo deben conducir más a conectarse con el o los colegas involucrados que a alejarse de ellos. Aunque hacer el esfuerzo de entender lo que pasó y garantizar una comunicación adecuada con el paciente puede desafiar las normas tradicionales del comportamiento colegiado y al mismo tiempo generar demandas adicionales a los médicos, la divulgación transparente de los errores entra dentro de la responsabilidad profesional compartida. Solamente un enfoque colectivo para la rendición de cuentas puede satisfacer totalmente las necesidades de los pacientes y las familias después de haberse cometido errores médicos perjudiciales.
♦ Traducción y resumen objetivo: Dra. Marta Papponetti