Introducción
La enfermedad de Graves (EG) sigue siendo una de las causas más comunes de tirotoxicosis en los Estados Unidos [1]. Los pacientes y sus médicos pueden manejar la EG con 3 modalidades:
- Medicación antitiroidea
- Iodo radioactivo (IRA)
- Tiroidectomía
Tomar una decisión informada sobre qué terapia seguir para la EG, requiere una comprensión de los riesgos y beneficios de cada modalidad.
Aunque la remisión de la EG puede alcanzarse con medicación antitiroidea, las tasas de remisión son variables (yendo desde el 14% hasta el 80%) y es difícil predecir qué pacientes lo lograrán con la terapia médica [2].
Por esas razones, los pacientes y médicos optan frecuentemente por un tratamiento definitivo, sea mediante tiroidectomía o IRA. La elección entre esas dos modalidades requiere sopesar los riesgos anestésico y quirúrgico de la tiroidectomía, versus los síntomas, tasas de recidiva y complicaciones relacionadas con la terapia con IRA.
En el pasado, la tiroidectomía subtotal fue el abordaje quirúrgico preferido, usado en un intento para prevenir el hipotiroidismo y para proteger tanto al nervio laríngeo recurrente como a las glándulas paratiroides. Sin embargo, la recurrencia del hipertiroidismo se produce en tanto como el 8% de los pacientes tratados con tiroidectomía subtotal. Además, la reoperación para completar la tiroidectomía, en ese escenario, está plagada de complicaciones [3].
En contraste, la tiroidectomía total (TT) conlleva un riesgo casi del 0% de recidiva y el paciente evita someterse a una reoperación compleja [3].
Por lo tanto, las guías actuales de la American Thyroid Association (ATA: Recomendación 24) recomiendan la tiroidectomía total o casi total como la terapia de elección para la EG [4].
Las series más recientes sobre tratamiento quirúrgico de la EG involucran números pequeños o un período largo de tiempo, con una mezcla de TT y subtotal [5-12]. En la última década, el centro en donde se desempeñan los autores de este trabajo, ha visto un incremento en el número de pacientes derivados para tratamiento quirúrgico de la EG. Aquí, los autores evalúan los resultados perioperatorios de una serie grande y contemporánea de pacientes sometidos a TT por EG, en un centro con alto volumen de casos.
Las guías actuales de la ATA (Recomendaciones 22 y 23) también recomiendan que los pacientes se vuelvan eutiroideos preoperatoriamente con metimazol y con ioduro de potasio (IK), administrados en el período preoperatorio inmediato [4].
La recomendación de volver eutiroideos a los pacientes con medicación antitiroidea, es un esfuerzo para disminuir el riesgo de una crisis de tirotoxicosis (tormenta tiroidea) que podría precipitar el estrés del procedimiento. El IK se recomienda para disminuir la vascularización de la glándula tiroides, con el objetivo de mejorar la visualización operatoria y disminuir las complicaciones quirúrgicas. En esta serie, se evaluó también la extensión en que esas recomendaciones fueron cumplidas y la extensión en que la falla de alcanzar esos objetivos resultó en efectos adversos.
Material y métodos
Después de la aprobación del comité de revisión institucional de la Universidad Vanderbilt, se llevó a cabo un análisis retrospectivo de los registros médicos, en un gran hospital académico urbano. Todos los pacientes sometidos a TT con diagnóstico preoperatorio de EG, desde el 01/07/07, hasta el 30/05/12, fueron incluidos. Durante ese período de tiempo, ningún paciente fue sometido a tiroidectomía subtotal por EG. La información sobre los antecedentes médicos preoperatorios, características operatorias y complicaciones postoperatorias fue recolectada.
El diagnóstico de EG se estableció generalmente por el endocrinólogo u otro profesional derivador, usando los signos y síntomas clínicos, los ensayos de hormona tiroidea y de hormona estimulante de la tiroides, captación de IRA y escaneo y/o medición de anticuerpos receptores de tirotrofina.
Los pacientes fueron considerados listos para el procedimiento, basado en el juicio del cirujano en consulta con el endocrinólogo derivador, si no estaban clínicamente tóxicos y se había iniciado el tratamiento con medicación antitiroidea y/o beta-bloqueantes. El IK pretiroidectomía no se usó rutinariamente, aunque no fue discontinuado si otro profesional lo había prescrito. La TT fue realizada en un único centro por 1 de 6 cirujanos endocrinológicos. Se usó en todos los casos el monitoreo del nervio laríngeo recurrente. No se usaron drenajes del sitio quirúrgico.
Los pacientes fueron egresados el mismo día o después de una noche de observación, a menos que se desarrollara una complicación que requería una hospitalización más prolongada. Las concentraciones de calcio sérico fueron obtenidas en la mañana siguiente y los pacientes fueron colocados en un régimen estándar de suplemento de calcio (1 gr de calcio elemental TID). Los niveles de calcio fueron re-chequeados 2 semanas después de la tiroidectomía. Se añadió calcitriol cuando los niveles de calcio fueron < 7,8 mg/dL o cuando el paciente estaba sintomático. Los niveles de hormona paratiroidea (HPT) no fueron chequeados rutinariamente, a menos que estuviera clínicamente indicado.
El estatus de la hormona tiroidea fue definido por el último conjunto de valores de laboratorio antes de la operación. Dado que el aumento en la hormona estimulante de la tiroides (TSH), después de la iniciación de la terapia médica, va detrás de la disminución en los niveles de la hormona tiroidea, los niveles de T4 y T3 son usados para medir el estatus de la tiroides a principios del curso de manejo médico, en lugar de los valores de TSH.
Por lo tanto, a menos que la TSH estuviera francamente elevada, el estatus de la hormona tiroidea fue definido por los niveles de T4 y T3 en vez de la TSH, concordante con la práctica médica, de la siguiente manera: el hipotiroidismo fue definido como un nivel aumentado de TSH o niveles de T4 y T3 menores que el valor de referencia; el eutiroidismo fue definido como un nivel normal o bajo de TSH con niveles normales de T4 y T3; el hipertiroidismo leve fue definido como un nivel de T3 o de T4 mayor que el rango de referencia, pero menor que 1,5 veces el límite superior normal; el hipertiroidismo moderado fue definido como un nivel de T3 o T4 mayor que 1,5 veces el límite superior normal, pero no requiriendo hospitalización; y el hipertiroidismo severo fue definido como pacientes que fueron hospitalizados por hipertiroidismo al momento de su operación, independientemente de los niveles hormonales.
El resultado primario de interés fue cualquier complicación perioperatoria ocurriendo dentro de los primeros 6 meses después de la TT. La hipocalcemia postoperatoria fue definida como una concentración de calcio sérico menor que el rango de referencia o por quejas de síntomas de hipocalcemia que requerían tratamiento, durante el período postoperatorio inmediato.
La hipocalcemia postoperatoria prolongada, fue la que persistió más allá de los 6 meses de la TT. El hipoparatiroidismo permanente, fue el requerimiento para los suplementos de calcio por encima del aporte diario normal con niveles bajos de HPT, más allá de los 12 meses.
La paresia del nervio laríngeo recurrente (NLR) fue definida como quejas subjetivas de ronquera en la primera visita postoperatoria (2 semanas), mientras que la parálisis prolongada del NLR fue definida como ronquera y la parálisis del NLR documentada con laringoscopía, persistiendo más allá de los 6 meses.
Los factores de riesgo para las complicaciones fueron comparados tanto con análisis bivariados como multivariados.
La significación estadística para el análisis bivariado fue determinada con la prueba de 2. Dado el tamaño de la muestra, se estableció un máximo de 6 variables para el análisis de regresión, para limitar la pérdida de poder estadístico de múltiples comparaciones. Se eligió un subconjunto de características de los pacientes para el análisis multivariado, basado en la hipótesis de los autores de que esos eran los que tenían mayor probabilidad de ser relevantes.
Una regresión logística de la variable “cualquier complicación” sobre los factores de riesgo seleccionados, fue efectuada mediante errores estándar robustos a heterocedasticidad, con el programa Stata (StataCorp LP, College Station, TX). En la regresión reportada, los sujetos con pérdida de observaciones fueron retirados. Las variables continuas son presentadas como media ± desvío estándar (DE).
Resultados
Factores de los pacientes
Un total de 165 pacientes fue sometido a TT por EG durante el período estudiado (Tabla 1). La edad media fue de 43 años y el 78% de los pacientes fueron mujeres.
El índice de masa corporal (IMC) medio fue de 28 kg/m2, y el 39% de los pacientes tenía antecedentes de oftalmopatía de Graves, definida como diagnóstico preoperatorio de oftalmopatía de Graves por el médico derivador. sobre la base de antecedentes y examen físico.
Los antecedentes de tabaquismo estuvieron presentes en el 32%. Preoperatoriamente, la mayoría de los pacientes (95%) estaba tomando metimazol o propiltiouracilo. Tres pacientes (2%) recibieron IK preoperatoriamente, prescrito por sus endocrinólogos, mientras que 15 (9%) tomaban esteroides al momento de la operación. La mayoría de los pacientes (58%) estaba eutiroidea o hipotiroidea al momento de la cirugía, sobre la base de las definiciones ya mencionadas.
Basado en la evaluación anestesiológica de las comorbilidades de los pacientes, de acuerdo con el sistema de clasificación del estado físico de la American Society of Anesthesiologists (ASA), casi todos los pacientes fueron clase 2 ó 3, ó 62% y 36%, respectivamente.
La mediana de la duración de la estadía hospitalaria fue de 1 día (rango, 0-10); la paciente con 10 días de estadía fue hospitalizada por razones psiquiátricas, no por su operación; la siguiente mayor duración de la estadía fue de 4 días. Un total de 156 pacientes (95%) egresó dentro de las 23 horas de su operación. Los pacientes fueron seguidos por una mediana de 7,5 meses (rango, 0-52).
• Tabla 1: Características de los 165 pacientes con enfermedad de Graves
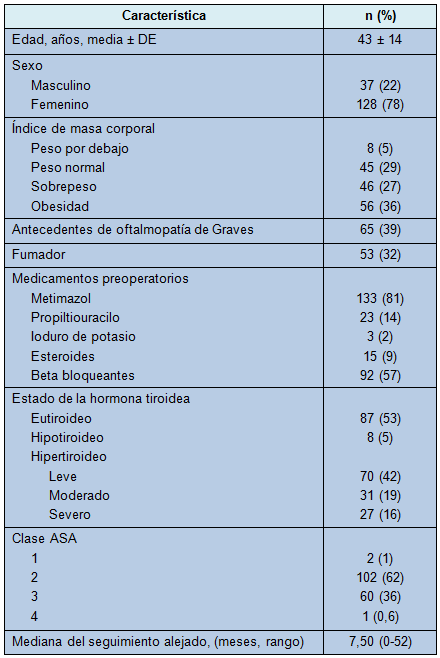
Las razones por las que los pacientes eligieron una TT en lugar de un IRA o manejo médico se presentan en la Tabla 2. La razón más común (38%) fue la preferencia del paciente, sin referencias específicas a indicaciones o contraindicaciones para ninguna terapia.
Para el 6% de los pacientes, no había razones para la TT sobre otras terapias en el registro. Para el resto de los pacientes, las razones incluyeron preocupaciones por la exacerbación de la oftalmopatía con el IRA, alergia o intolerancia a los medicamentos, fracaso de la terapia médica, tiroides grande con síntomas compresivos o nódulos tiroideos además de la EG, contraindicaciones para el IRA, fracaso del IRA o deseo de embarazo en el futuro cercano. Algunos pacientes tuvieron más de una razón para preferir la TT, por lo que el total suma más del 100%.
• Tabla 2: Razones para la elección de la tiroidectomía total sobre las terapias médicas o IRA
Factores operatorios y complicaciones
Las características quirúrgicas fueron las siguientes. La duración media del procedimiento fue de 132 ± 39 minutos (rango, 59-271) y la mediana de la pérdida estimada de sangre fue de 30 mL (rango, 10-1.050). El autotrasplante paratiroideo fue realizado en 23 pacientes (14%) y en 13 (8%), el análisis anatomopatológico demostró tejido paratiroideo resecado inadvertidamente con el espécimen. El peso medio de la glándula resecada fue de 41 ± 29 g (rango, 8-180).
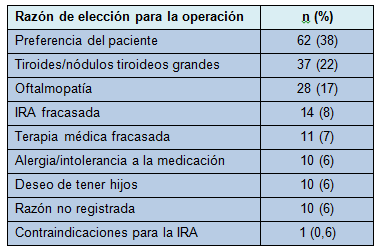
Las complicaciones se presentan en la Tabla 3. Ocurrieron 68 complicaciones distintas en 61 de los 165 pacientes (37%). La complicación más común fue la hipocalcemia, que ocurrió en 51 pacientes (31%).
Hasta dónde la hipocalcemia transitoria representó un hipoparatiroidismo transitorio versus hambre de hueso, es difícil de determinar, porque los niveles de HPT de rutina no estuvieron disponibles en todos los pacientes. La mayoría de los casos fue transitoria, con sólo 6 pacientes (4%) experimentando hipocalcemia más allá de los 6 meses. De esos 6 pacientes, 4 habían retornado a la eucalcemia, sin suplementos, a los 12 meses del seguimiento alejado. Los 2 pacientes restantes continúan requiriendo suplemento de calcio y calcitriol; uno tiene niveles de HPT por debajo del límite de detección a los 12 meses y el otro tiene niveles de HPT de 5 pg/mL. El hipoparatiroidismo permanente fue visto, por lo tanto, en 2 pacientes (1,2%).
La paresia del NLR fue identificada en 12 pacientes (7%), pero sólo 1 (0,6%) tuvo ronquera persistente más allá de los 6 meses. De esos 12 pacientes, una (0,6%) tuvo una sección del NLR, que fue identificada y reparada intraoperatoriamente. Aunque esa paciente tuvo ronquera postoperatoria, la misma no persistió más allá de los 6 meses y la paciente declinó someterse a una laringoscopía, porque sintió que su voz había retornado a la normalidad.
Un paciente (0,6%) desarrolló un hematoma postoperatorio que requirió re-exploración de emergencia. Tres pacientes (2%) desarrollaron un seroma que requirió drenaje en la primera visita clínica y un paciente (0,6%) experimentó una pequeña lesión traqueal que fue identificada y reparada intraoperatoriamente, sin secuela. Ningún paciente desarrolló una tormenta tiroidea perioperatoriamente y ninguno desarrolló complicaciones hipertensivas, cardiovasculares o neurológicas.
• Tabla 3: Complicaciones después de la tiroidectomía total por enfermedad de Graves (n = 165 pacientes)
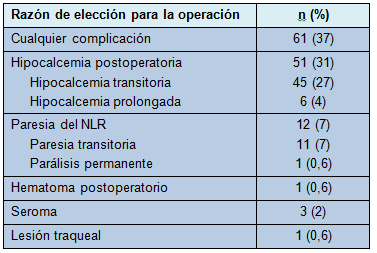
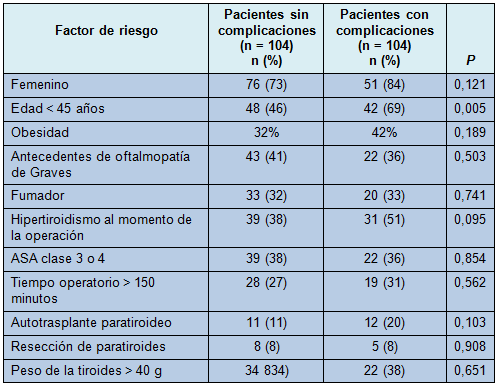
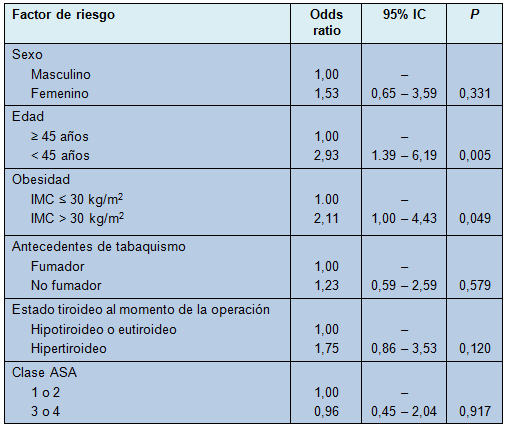
Los pacientes y los factores operatorios fueron examinados por medio de un análisis bivariado, para identificar los factores de riesgo de cualquier complicación (Tabla 4). En dicho análisis, el único factor de riesgo hallado como estadísticamente significativo, para cualquier complicación, fue la edad menor de 45 años. En el análisis multivariado de regresión, la edad menor de 45 años permaneció como un factor de riesgo y la obesidad se volvió significativa (Tabla 5).
• Tabla 4: Análisis bivariado de los factores de riesgo para cualquier complicación después de una tiroidectomía total por enfermedad de Graves
•Tabla 5: Análisis multivariado de regresión logística de los factores de riesgo para cualquier complicación después de una tiroidectomía total por enfermedad de Graves
Dado que una gran proporción de los pacientes en esta serie estaba hipertiroidea al momento de la cirugía (42%), los autores examinaron las implicaciones del estatus de la hormona tiroidea sobre los resultados. En los análisis bivariado y multivariado, el estado de la hormona tiroidea no se correlacionó con las complicaciones. En ausencia de cualquier efecto discernible sobre el resultado, se usó la administración intraoperatoria de beta bloqueantes como un subrogante de la inestabilidad hemodinámica.
De los 70 pacientes que estaban hipertiroideos (leve, moderada o severamente) en la operación, 18 (26%) recibieron un beta bloqueante intraoperatorio, comparado con 15 de 95 (16%) pacientes eutiroideos o hipotiroideos (P = 0,12). Comparando los pacientes moderada y severamente hipertiroideos como un grupo, con todos los otros pacientes, los primeros tuvieron una tasa de uso de beta bloqueantes mayor (odds ratio 2,65; 95% intervalo de confianza [IC]: 1,16-6,01).
Discusión
La TT es una terapia segura y efectiva para la EG. En esta serie, la complicación más común, la hipocalcemia, fue – en general – transitoria. La complicación más temida, la paresia del NLR, fue infrecuente y también generalmente transitoria. Las tasas de ambas complicaciones (transitorias y permanentes) fueron comparables con las demostradas en estudios previos de tiroidectomía total y subtotal para la EG y después de la TT por bocio multinodular no tóxico.
En esos estudios, la incidencia de hipocalcemia transitoria fue desde el 3% al 40%, con la incidencia a largo plazo yendo desde 0,6% al 6%. Similarmente, la incidencia de parálisis del NLR transitoria y permanente, fue del 0% al 24% y del 0% al 2%, respectivamente [5-15]. En la presente serie, otras complicaciones, tales como hematoma, seroma y lesión traqueal, ocurrieron con tasas muy bajas. Estos datos reconfirman el consenso de que la TT es una terapia inicial segura y apropiada para la EG, cuando es realizada por cirujanos con alto volumen de casos.
Las guías actuales de la ATA recomiendan que los pacientes sean puestos eutiroideos con metimazol preoperatoriamente y que el IK sea dado en el período preoperatorio inmediato [4]. La recomendación de volver a los pacientes eutiroideos con medicación anti tiroidea proviene de la preocupación de que el estrés de la operación pueda precipitar una tormenta tiroidea.
En esta serie, la mayoría de los pacientes fue tratada con medicamentos anti tiroideos y ningún paciente experimentó una tormenta tiroidea, aun cuando una gran proporción (42%) permaneció bioquímicamente hipertiroidea al momento de la operación. Aunque los pacientes moderadamente y severamente hipertiroideos requirieron más beta bloqueantes intraoperatorios, no hubo evidencia de ningún otro resultado adverso cardiovascular por hipertiroidismo.
En el análisis bivariado, la asociación entre hipertiroidismo y complicaciones se acercó a la significación estadística (P = 0,059). Ajustada por otros factores, a través del análisis multivariado, se encontró que dicha asociación no alcanzó significación estadística (P = 0,120). Por lo tanto, aunque los autores creen que el manejo médico preoperatorio se justifica sobre la base del manejo de los síntomas, estos datos sugieren que los pacientes que permanecen bioquímicamente hipertiroideos antes del procedimiento pueden aún tener buenos resultados quirúrgicos.
La recomendación de administrar IK preoperatoriamente, proviene originalmente de la observación de Plummer de hace más de 50 años, de que la administración del IK disminuía el riesgo de tormenta tiroidea [16].
Posteriormente, se notó que la administración de IK disminuía la vascularización de la tiroides en el examen histológico [17]. Sólo después de la introducción de las tionamidas se propuso a la disminución de la vascularización como la justificación primaria para la administración del IK, porque sus propiedades tirostáticas fueron clínicamente menos importantes [18].
La evidencia para la utilidad de la administración del IK ha sido mixta y mucha de la evidencia en su favor proviene de estudios por imágenes investigando el flujo sanguíneo tiroideo [19-21]. La importancia clínica de esos estudios por imágenes es difícil de extrapolar. Los estudios clínicos no han demostrado consistentemente ningún beneficio con la administración del IK. Un antiguo ensayo controlado, randomizado y doble ciego, no mostró diferencia apreciable en la pérdida de sangre en la tiroidectomía, ni los cirujanos reportaron dificultad operatoria si el IK había sido o no administrado [22].
Otro estudio retrospectivo llegó a una conclusión similar, de que el IK no hace una diferencia clínica apreciable [25]. En un ensayo randomizado más reciente, Erbil y col. [24], reportaron una diferencia con la administración del IK. En ese ensayo, 36 pacientes con EG fueron asignados a tratamiento preoperatorio con IK o a no tratamiento. Los investigadores demostraron una diferencia en la pérdida de sangre intraoperatoria (108 mL en el grupo control vs 54 mL en el grupo IK) favoreciendo al grupo con IK.
En el estudio de Erbil y col. [24], la pérdida estimada de sangre en el grupo con IK (media 54 mL) es similar a la pérdida hallada en la presente serie, en la que el IK casi nunca fue administrado (media 55 mL). Además, la tasa de 0,6% de reoperación por hematoma en esta serie, es comparable con la de 0,8% reportada por una serie grande de operaciones de paratiroides y tiroides, de todo tipo [25].
El número de pacientes tomando preoperatoriamente IK en el presente estudio, fue muy pequeño como para permitir una comparación estadísticamente significativa con aquellos que no lo tomaron. Dado que la pérdida de gran cantidad de sangre intraoperatoriamente puede conducir potencialmente a una pobre visualización, a mayor duración de la cirugía y a una mayor incidencia de hipocalcemia, lesión del NRL y hematomas, los autores no recomiendan que todos los cirujanos dejen de usar la preparación con IK. Pueden ser necesarios grandes estudios ciegos randomizados para clarificar aún más el uso rutinario del IK, pero esos datos deben agregarse a los estudios que muestran que la administración de IK puede tener menos importancia clínica en la tiroidectomía moderna realizada por cirujanos con alto volumen de casos.
Esta serie permite también la investigación de los factores de riesgo para las complicaciones. La edad joven (< 45 años) se asoció con complicaciones tanto en el análisis bivariado como en el multivariado. La complicación global más común fue la hipocalcemia transitoria (Tabla 4), que se correlaciona con un estudio grande basado en registros, en donde los autores hallaron que los pacientes más jóvenes tenían una incidencia aumentada de hipocalcemia después de la TT por EG [13].
Dado que las definiciones de la hipocalcemia en esta serie incluyen (en parte) el desarrollo de síntomas, eso fue hipotetizado como atribuible a los pacientes más jóvenes, posiblemente porque son más sensibles y tienen más síntomas de hipocalcemia en el período postoperatorio, concordante con un análisis previo de hipocalcemia después de TT por EG [26].
No obstante, este resultado no es consistente a través de los estudios y algunos estudios han identificado a la edad más avanzada como un factor de riesgo para las complicaciones post tiroidectomía [27,28]. Este dato sugiere que los médicos pueden necesitar aconsejar a los pacientes más jóvenes sobre un riesgo aumentado de hipocalcemia, cuando discuten los planes de tratamiento.
En el análisis multivariado, la obesidad se asoció también con la ocurrencia de, al menos, una complicación. Estudios previos han demostrado que la morbilidad y el tiempo operatorio para la tiroidectomía y paratiroidectomía, son mayores en pacientes con sobrepeso y obesos [29].
Es plausible asumir que la TT es técnicamente más desafiante en el cuello de un paciente obeso y que las complicaciones postoperatorias podrían originarse, por lo tanto, más frecuentemente en los pacientes obesos. Los pacientes obesos pueden tener también mayores condiciones de comorbilidad que predispongan a las complicaciones, por lo que la inclusión de la clase ASA en la regresión, debería controlar parcialmente ese factor de confusión.
El presente estudio tiene varias limitaciones. Como cualquier investigación retrospectiva, este estudio se limita a los datos ya presentes en el registro médico. Este reporte refleja el resultado de cirujanos con alto volumen de casos (>100 tiroidectomías por año) y sus hallazgos pueden no ser generalizables. Hasta donde llega el conocimiento de los autores del presente trabajo, el mismo representa la experiencia contemporánea más grande de TT para EG en los Estados Unidos [8,10,12].
Sin embargo, el presente estudio sigue siendo relativamente pequeño y, por lo tanto, la inferencia estadística sobre los factores de riesgo es limitada. Aun así, este estudio observacional arroja una luz adicional sobre los resultados de la TT para la EG. También puntualiza la necesidad de estudios ulteriores comparativos sobre la eficacia del IK.
Esta serie demuestra que, en manos de cirujanos con alto volumen de casos, la TT para la EG puede realizarse con mínima morbilidad. La TT tiene, con razón, un lugar como el tratamiento quirúrgico inicial para la EG. A medida que se acumula la experiencia, las recomendaciones para el manejo quirúrgico de la EG pueden cambiar y potencialmente simplificarse.
Con información precisa sobre el riesgo de complicaciones, los médicos pueden aconsejar a sus pacientes para elegir la terapia para la EG que maximice los beneficios y minimice los riesgos y que se adapte mejor a los deseos de los mismos.
♦ Comentario y resumen objetivo: Dr. Rodolfo D. Altrudi