Introducción
Con el gran aumento del uso de antidepresivos en EE. UU. durante las dos últimas décadas, el síndrome serotoninérgico (SS) es cada vez más común y una preocupación clínica importante. En 1999, el 6,5% de los adultos de 18 años y los ancianos estaban tomando antidepresivos y en 2010, el porcentaje había aumentado hasta el 10,4%. Aunque es difícil determinar la verdadera incidencia del SS, el número de ingestiones de Inhibidores selectivos de la recaptación de serotonina (ISRS) asociadas a los efectos moderados a mayores reportados por los centros de control de las intoxicaciones de EE. UU. aumentó de 7.349 en 2002 a 8.585 en 2005.
Aunque las manifestaciones clínicas sean entre leves y moderadas, los pacientes con SS pueden empeorar rápidamente y requerir internación en cuidados intensivos. A diferencia del síndrome neuroléptico maligno, el SS no debe ser considerado la consecuencia rara de una idiosincrasia extrema a la medicación, sino más bien una toxicidad serotoninérgica progresiva provocada por el aumento de la concentración, la cual puede ocurrir en cualquier paciente, independientemente de la edad.
Debido a que tiene pródromos inespecíficos y manifestaciones cambiantes, y si además no fue cuidadosamente evaluado, el SS puede ser ignorado, mal diagnosticado o exacerbado con facilidad. El diagnóstico requiere un umbral de sospecha bajo y una historia clínica y examen físico meticulosos. En la fase más leve del síndrome, muchas veces los síntomas son atribuidos por error a otras causas, y en las formas más graves, pueden ser confundidos con facilidad con los del síndrome neuroléptico maligno.
Se presenta clásicamente como una tríada formada por disfunción autonómica, excitación neuromuscular y alteración del estado mental
■ ¿Qué es el síndrome de serotonina?
El SSS se presenta clásicamente como una tríada formada por disfunción autonómica, excitación neuromuscular y alteración del estado mental. Estos síntomas son el resultado de niveles de serotonina más elevados que afectan los sistemas nerviosos central y periférico. La serotonina afecta a una familia de receptores compuesta por 7 miembros, de los cuales, el 5-HT1A y el 5-HT2A son los que con mayor frecuencia están involucrados en el SS.
Las condiciones que pueden alterar la regulación de la serotonina son las dosis terapéuticas, las interacciones medicamentosas, las sobredosis intencionales o no intencionales y la superposición de medicamentos en las transiciones farmacológicas. Como resultado, los fármacos asociados al SS pueden clasificarse en las 5 categorías siguientes:
► Medicamentos que disminuyen el metabolismo de la serotonina. Incluyen a los inhibidores de la monoaminooxidasa (IMAO), el linezolid, el azul de metileno, la procarbazina y la calle siria (peganum harmala).
► Medicamentos que disminuyen la recaptación de serotonina. Incluyen los ISRS, los Inhibidores de la recaptación de serotonina-norepinefrina (IRSN), los antidepresivos tricíclicos, los opioides (meperidina, buprenorfina, tramadol, tapentadol, dextrometorfano), los antiepilépticos (carbamazepina, valproato) y los antieméticos (ondansetrón, granisetrón, metoclopramida), y la preparación de hierba de San Juan.
► Medicamentos que aumentan los agonistas o precursores de la serotonina. Incluyen el triptófano, el litio, el fentanilo y la dietilamida del ácido lisérgico (LSD).
► Medicamentos que aumentan la liberación de serotonina. Incluyen la fenfluramina, las anfetaminas y la metilendioximetanfetamina (éxtasis).
► Medicamentos que impiden el metabolismo de los agentes mencionados antes: inhibidores de CYP2D6 y CYP3A4, como la eritromicina, la ciprofloxacina, el fluconazol, el ritonavir y el jugo de pomelo.
Sin embargo, los únicos fármacos que se han configurado confiablemente para precipitar el SS son los IMAO, los ISRS, los IRSN y los liberadores de serotonina. Otras interacciones medicamentosas se basan en informes de casos y no han sido evaluadas a fondo.
En la actualidad, los antidepresivos más comúnmente prescritos son los ISRS y, en consecuencia, son los que con más frecuencia están Implicados en la toxicidad serotoninérgica. El 15% de las sobredosis de ISRS conduce a una toxicidad leve a moderada. Los agentes serotoninérgicos utilizados en conjunto pueden aumentar el riesgo de SS grave. El riesgo más importante está representado por la combinación de un ISRS con un IMAO.
En última instancia, la incidencia del SS es difícil de evaluar, pero se cree que con frecuencia se subestima porque es fácil hacer un diagnóstico erróneo y confundir los síntomas pueden ser desechados.
■ Quienes están en riesgo de sufrir el síndrome de serotonina?
El uso prolongado de antidepresivos ha aumentado en forma desproporcionada en lo adultos de edad mediana y mayores, como así en las personas de raza blanca no hispanas. Se cree que como el riesgo de depresión aumenta dramáticamente en los pacientes con enfermedades crónicas, el SS debe tener más prevalencia entre los ancianos.
Por otra parte, los pacientes con comorbilidades múltiples toman más medicamentos, lo que aumenta el riesgo de polifarmacia y reacciones medicamentosas adversas. Aunque la epidemiología del SS todavía tiene que ser mucho más estudiada, la combinación de edad y comorbilidades puede aumentar el riesgo para esta condición.
■ ¿Cómo se presenta?
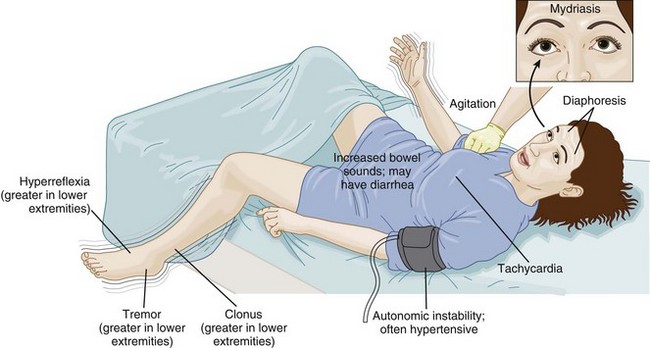
El SS se presenta en forma característica como una tríada: disfunción autónoma, excitación neuromuscular y alteración del estado mental. Sin embargo, puede ser que estos síntomas no ocurran en forma simultánea: la disfunción autónoma está presente en el 40% de los pacientes, la excitación neuromuscular en el 50% y la alteración del estado mental en el 40%. Los síntomas pueden variar desde leves hasta potencialmente mortales.
► Disfunción autónoma. La diaforesis está presente en el 48,8% de los casos, la taquicardia en el 44%, las náuseas y vómitos en el 26,8% y la midriasis en el 19,5%. Otros signos son los ruidos intestinales hiperactivos, la diarrea y el enrojecimiento.
► Excitación neuromuscular. Las mioclonías están presentes en el 48,8%, la hiperreflexia en el 41%, la hipertermia en el 26,8% y la hipertonicidad y rigidez en el 19,5%. Otros signos son el clonus espontáneo o inducibla, el clonus ocular y el temblor.
► Estado mental alterado. La confusión aparece en el 41,2% de los casos y la agitación en el 36,5%. Otros signos son la ansiedad, el letargo y el coma.
Casi en el 28% de los pacientes, los síntomas de toxicidad serotoninérgica ocurre dentro de la primera hora de un evento precipitante (por ej., ingesta), mientras que en el 61% ocurre dentro de las 6 horas. Las manifestaciones altamente diagnósticas son la hiperreflexia y el clonus espontáneo o inducible, los que suelen ser más pronunciados en los miembros inferiores. El clonus puede aparecer con la dorsiflexión del tobillo.
En la toxicidad leve, los pacientes pueden presentar temblor o espasmos y ansiedad, así como con hiperreflexia, taquicardia, diaforesis y midriasis. Una investigación exhaustiva adicional puede descubrir que recientemente se ha iniciado un antidepresivo o un medicamento para la tos con contenido de dextrometorfano.
En la toxicidad moderada, los pacientes presentan angustia significativa, con agitación e inquietud. Las características pueden incluir hiperreflexia y clonus de las extremidades inferiores, opsoclonus, ruidos intestinales hiperactivos, diarrea, náuseas, vómitos, taquicardia, hipertensión, diaforesis, midriasis e hipertermia (<40°C). La historia del paciente puede revelar el uso de éxtasis o un tratamiento combinado con agentes potenciadores de la serotonina como un antidepresivo con un opioide proserotonérgico, antiepilépticos o inhibidores de CYP2D6 o CYP3A4.
La toxicidad serotoninérgica grave es muy peligrosa para la vida ya que puede llevar al fallo multiorgánico en cuestión de horas. En el 19,5% de los casos puede haber rigidez muscular, la que puede ocasionar rápidamente hipertermia >40ºC. Esta hipertonicidad puede enmascarar los signos clásicos y diagnósticos como la hiperreflexia y el clonus. Los pacientes pueden tener confusión o delirio y experimentar convulsiones tónico-clónicas.
Si la rigidez muscular y la hipertermia resultante no se tratan correctamente, los pacientes pueden desarrollar daño celular y disfunción enzimática, que conducen a la rabdomiólisis, la mioglobinuria, la insuficiencia renal, la acidosis metabólica, el síndrome de dificultad respiratoria aguda y la coagulación intravascular.
La crisis de la serotonina está causada generalmente por el uso concomitante de agentes serotoninérgicos, como un antidepresivo con un opioide y antieméticos. El mayor riesgo lo representa la combinación de un ISRS con un IMAO. En otros casos, los pacientes pueden haber cambiado recientemente el antidepresivo sin haber cumplido con un período de lavado seguro, lo que conduce a una superposición de niveles de serotonina.
■ ¿Cómo se diagnostica el síndrome de serotonina?
Los niveles séricos de serotonina son un indicador poco fiable y no se correlacionan bien con la clínica
El SS es un diagnóstico clínico y por lo tanto requiere la revisión de los medicamentos y el examen físico. Los niveles séricos de serotonina son un indicador poco fiable de la toxicidad y no se correlacionan bien con la presentación clínica. Actualmente existen dos herramientas clínicas para el diagnóstico del SS: los criterios de toxicidad serotoninérgica de Hunter y los criterios de Sternbach.
Los criterios de Hunter se basan más en los hallazgos físicos. El paciente tiene que haber tomado un agente serotoninérgico y mostrar uno de los siguientes signos:
• Clonus espontáneo
• Clonus inducible más agitación o diaforesis
• Clonus ocular más agitación o diaforesis
• Clonus inducible o clonus ocular más hipertonía e hipertermia
• Temblor más hiperreflexia.
Los criterios de Sternbach requieren que el paciente esté usando un agente serotoninérgico, no debe tener otras causas de los síntomas ni haber recibido un agente neuroléptico, además de mostrar 3 de los siguientes signos:
• Cambios en el estado mental
• Agitación
• Hiperreflexia
• Mioclonías
• Diaforesis
• Temblor
• Diarrea
• Incoordinación
• Fiebre.
Cuando la comparación la hace con el estándar de oro del diagnóstico usado por un toxicólogo clínico, los criterios de Hunter son más específicos (97% vs. 96%) y más sensibles (84% vs 75%) que los de Sternbach, por lo tanto son los más recomendados.
► Diagnóstico diferencial
El diagnóstico diferencial del SS incluye al síndrome neuroléptico maligno, el carcinoma metastásico, la infección del sistema nervioso central, la gastroenteritis y la sepsis. Otros signos son el clonus espontáneo o inducible, el clonus ocular y el temblor.
► Síndrome neuroléptico maligno. Es el trastorno que con más frecuencia se diagnostica erróneamente como SS. Es una reacción idiosincrásica a un antagonista de la dopamina (por ej. haloperidol, flufenazina) que se desarrolla en días o semanas. En el 70% de los pacientes aparece primero delirio agitado con confusión, seguido por rigidez en tubo de plomo y signo de la rueda dentada, seguido por hipertermia con temperatura corporal >40°C. y. por último, diaforesis profusa, taquicardia, hipertensión y taquipnea.
Existen elementos clave que distinguen al síndrome neuroléptico maligno durante la evolución clínica, con hiporreflexia y ausencia de clonus. En este síndrome, los síntomas prodrómicos (náuseas, vómitos y diarrea) son más raros. En general. el síndrome neuroléptico maligno se resuelve en un promedio de 9 días.
► Toxicidad anticolinérgica. Generalmente se desarrolla dentro de 1 a 2 horas de la ingestión oral. Los síntomas incluyen enrojecimiento, anhidrosis, hipertermia anhidrótica, midriasis, retención urinaria, disminución de los ruidos intestinales, delirio agitado y alucinaciones visuales. En contraste con el SS, los reflejos y el tono muscular son normales.
■ ¿Cómo se trata el sindrome de serotonina?
Los dos pilares del SS son la suspensión de la administración del agente serotoninérgico y las medidas de apoyo. La mayoría de los pacientes mejora dentro de las 24 horas con la suspensión el fármaco precipitante y el inicio de la terapia de apoyo.
Para el SS leve, el tratamiento consiste en suspender el agente precipitante e iniciar la terapia de apoyo con líquidos intravenosos, la corrección de los signos vitales y el tratamiento de los síntomas con una benzodiazepina. Los pacientes deben ser internados bajo observación durante 12 a 24 horas para evitar la exacerbación.
Para el SS moderado, el tratamiento también implica suspender la actividad del agente serotoninérgico y brindar atención de apoyo. Se recomienda el tratamiento sintomático con una benzodiazepina y antieméticos no serotoninérgicos, además de las medidas estándar de enfriamiento para la hipertermia. Los pacientes deben ser internados bajo observación durante 12 a 24 horas para evitar la exacerbación.
Para la toxicidad serotoninérgica grave, el tratamiento debe centrarse en el manejo de las vías respiratorias, la a respiración y la circulación. Las dos preocupaciones principales que amenazan la vida son: la hipertermia (>40°C) y la rigidez, que pueden conducir a la hipoventilación. El control de la hipertermia y la rigidez puede prevenir otras complicaciones graves.
Los pacientes con toxicidad serotoninérgica grave deben ser sedados, paralizados e intubados, lo que revertirá la hipertonía ventilatoria y permitirá la ventilación mecánica. La parálisis también previene la exacerbación de la hipertermia causada por la rigidez muscular. Los antipiréticos no tienen ningún papel en el tratamiento del SS ya que la hipertermia no está causada por un cambio en la temperatura hipotalámica. Para controlar la hipertermia se deben implementar medidas las estándar de enfriamiento.
► Antagonistas de la serotonina
Los antagonistas de la serotonina han tenido cierto éxito en los informes de casos, pero se necesitan más estudios confirmatorios.
La ciproheptadina es un antagonista potente de 5-HT2A; los pacientes generalmente responden dentro de 1 a 2 horas de su administración. Los signos y síntomas se resuelven completamente entre los 20 minutos y las 48 horas, dependiendo de ´la gravedad de la toxicidad.
La dosis inicial de ciproheptadina recomendada es 12 mg, seguida de 2 mg/2 horas si los síntomas continúan. Una vez lograda la estabilización, la dosis de mantenimiento es 8 mg/6 horas. La dosis diaria total para adultos no debe exceder los 0,5 mg/kg/día. La ciproheptadina solo está disponible en forma oral, pero los comprimidos pueden aplastarse y ser administrados por sonda nasogástrica.
La clorpromazina es un antagonista de 5-HT1A y 5-HT2A y puede administrarse por vía intramuscular. A pesar de los informes de casos que citan su eficacia, riesgo de hipotensión, reacciones distónicas y síndrome neuroléptico maligno la convierte en una opción menos deseable.
La ciproheptadina, la clorpromazina y otros antagonistas de los receptores de la serotonina requieren más investigación, más allá para determinar su eficacia y fiabilidad para el tratamiento del SS.
► Otros agentes
Las benzodiazepinas se consideran un pilar para el alivio de los síntomas debido a su efecto ansiolítico y relajante muscular. Sin embargo, los estudios en animales mostraron que el tratamiento con benzodiacepinas de la hipertermia atenuada no tuvo ningún efecto durante toda la evolución hasta la recuperación o el resultado.
► Agentes bloqueantes neuromusculares. Para el tratamiento de la toxicidad grave se ha sugerido el uso del vecuronio ya que no posee acción despolarizante. La succinilcolina debe ser evitada porque puede exacerbar la rabdomiólisis y la hiperpotasemia.
El dantroleno también se ha sugerido por sus efectos relajantes musculares y su uso en la hipertermia maligna. Sin embargo, este tratamiento no ha tenido éxito en casos aislados y ha sido ineficaz en modelos animales.
Las restricciones físicas no se aconsejan dado que las contracciones musculares isométricas pueden exacerbar la hipertermia y la acidosis láctica en los pacientes con agitación. Si para la administración de los medicamentos se requieren las restricciones físicas, las mismas deben anularse tan pronto como sea posible.
■ ¿Cómo se puede prevenir el sindrome de serotonina?
La prevención del SS se comienza mejorando la educación y la sensibilización en los pacientes y prestadores de atención médica. Los pacientes deberían preocuparse principalmente de cumplir cuidadosamente con la medicación según lo prescrito y de reconocer los primeros signos y síntomas de toxicidad de la serotonina.
Como en la población envejecida el uso de antidepresivos continúa aumentando y los médicos de diversas disciplinas los prescriben (por ej., duloxetina para el tratamiento de la artrosis, fibromialgia, neuropatía diabética y neuropetía periférica inducida por quimioterapia), los prestadores de atención médica deben estar preparados para ver más casos de SS y sus efectos deletéreos. Los médicos deben tratar de minimizar el uso innecesario de agentes serotoninérgicos y revisar regularmente su uso para limitar la polifarmacia.
Se deben diseñar sistemas de pedidos electrónicos para detectar y alertar al prescriptor sobre las posibles interacciones que pueden potenciar el SS, y no prescribirlos hasta que el prescriptor anule el alerta.
Las combinaciones de ISRS e IMAO tienen el mayor riesgo de inducir el SS grave y siempre deben ser evitadas. Si un paciente está haciendo la transición entre un agente serotoninérgico y otro, los médicos deben observar un período de lavado seguro para evitar la superposición. Los períodos de lavado pueden variar entre los medicamentos, dependiendo de sus vidas medias. Por ejemplo, la sertralina tiene un período de lavado de 2 semanas, mientras que la fluoxetina requiere un período de lavado de 5 a 6 semanas. Para tener en cuenta la vida media y el período de lavado puede ser útil consultar a un farmacéutico.
Los autores creen que educar a los pacientes y los médicos en relación con la prevención para minimizar el riesgo de SS mejorará la eficiencia en la evaluación y el tratamiento de la toxicidad cuando ésta se desarrolle.
Traducción y resumen objetivo: Dra. Marta Papponetti