Factores de riesgo cardiovascular en residentes y cardiólogos argentinos. “Cómo se cuidan los que cuidan”.
Encuesta FRICCAR, CONAREC.
Relevamiento del Consejo Argentino de Cardiología (CONAREC) con el apoyo del Laboratorio Roemmers
|
Resumen Si bien se ha avanzado en el conocimiento y tratamiento de los factores de riesgo cardiovascular (FRCV) en población general, se conoce menos respecto de la distribución de estos entre médicos. • Objetivos: • Métodos • Resultados - El 63.1% de los participantes fueron hombres, y la mediana de edad fue 31 años (rango intercuartiles [RIC] 28-38 años). - El 52.8% eran residentes, 5.9% jefes o instructores de residentes y 41.3% especialistas o fellow. - Los principales FRCV detectados fueron: dislipemia 14,3%, hipertensión arterial 5%, enfermedad coronaria previa 1% y Diabetes Mellitus tipo II 0.8%. - Así mismo fumaban 16.8%, y 12.6% eran ex tabaquistas - El 36.7% de los participantes manifestó no hacer ningún tipo de actividad física, y 33.8% expresó que nunca se cuidaba de no agregar sal a los alimentos. - Además, 35,6% expresó que no comían frutas ni verduras diariamente. - La mediana de estatura de las mujeres fue 1.63 metros (RIC 1.6-1.68), mientras que la de los hombres fue 1.75 metros (RIC 1.71-1.81); la mediana del peso de las mujeres fue 58 kg (RIC 55-63), en tanto la de los hombres fue 81 kg (RIC 73-90). - La mediana del índice de masa corporal fue 21.7 (RIC 20.3-24) para mujeres y 26.1 (RIC 24.2-28.1) en hombres. - De acuerdo con esto, 46,5% de los encuestados cumplían criterio de sobrepeso u obesidad. El perímetro abdominal de los hombres fue 90 cm (RIC 84-99) y el de las mujeres 70 (RIC 66-78). - Respecto a los valores de presión arterial, el promedio sistólico fue de 115.7±11.9 mmHg y diastólico 71.6±8.6 mmHg. - Por otra parte, el 94.7% de los participantes manifestó tener algún tipo de cobertura médica, al tiempo que 41.9% del total de encuestados reconoció que había pasado más de 1 año desde su último control de salud. • Conclusión: Si bien la prevalencia de otros factores de riesgo fue baja, debe tenerse presente que los participantes fueron en su mayoría jóvenes. Consideramos esencial implementar estrategias para favorecer la práctica de estilos de vida más favorables entre profesionales de la salud de nuestro país. |
| Introducción |
La ateroesclerosis es una compleja enfermedad multifactorial que involucra una interacción de factores genéticos y ambientales, siendo la principal causa de morbimortalidad y discapacidad en la sociedad actual (1,2). Afecta a arterias de diferentes localizaciones simultáneamente pero con diferente grado de progresión (3).
Sus manifestaciones clínicas dependen del lecho vascular afectado: en las coronarias se manifiesta por la aparición de síndrome coronario agudo, infarto agudo de miocardio (IAM) o muerte súbita, en el cerebro cursa clínicamente como un accidente cerebrovascular agudo (ACV) o como un accidente isquémico transitorio (AIT), y los episodios repetidos pueden desembocar en una demencia multiinfarto, y en las arterias periféricas, la expresión clínica es la claudicación intermitente o la isquemia aguda de los miembros inferiores (4,5)
La ateroesclerosis es un proceso crónico que se inicia en etapas muy tempranas de la vida. Algunos estudios sugieren que este proceso podría iniciarse antes del nacimiento, o en los primeros años de vida, y acentuarse con el correr del tiempo (6,7).
Las causas exactas y los factores de riesgo de la aterosclerosis no son del todo conocidos; sin embargo, ciertas condiciones o hábitos pueden aumentar la posibilidad de desarrollarla. Entre ellos destacan: hipertensión arterial, tabaquismo, diabetes mellitus, obesidad, la edad y algunos componentes del estilo de vida contemporáneo, especialmente las actividades diarias con escasa demanda energética.
Además, cambios en patrones alimentarios como consumo de productos manufacturados, ricos en grasas saturadas y azúcares simples, con escaso consumo de frutas y verduras explican al menos parcialmente la globalización de esta enfermedad (8-10).
El conocimiento y detección de los factores de riesgo desempeña un importante papel para la valoración del riesgo cardiovascular, pieza clave para las estrategias de intervención sobre dichas enfermedades (4). La presencia de varios FR en un mismo individuo multiplica su riesgo de forma importante, teniendo un papel indiscutible en el cálculo de las puntuaciones de riesgo global y, por tanto, un gran peso en la prevención primaria y secundaria.
Los hábitos y estilos de vida determinan la incidencia de muchos de esos factores, por lo cual su distribución se relaciona con las condiciones sociales y culturales específicas de cada población (11), y deben ser considerados como las causas más importantes y modificables de la mayoría de las muertes por enfermedades cardíacas y ACV (12).
Si bien los médicos en general tenemos la obligación de realizar promoción de la salud entre nuestros pacientes, los cardiólogos desempeñamos un rol preponderante, tanto por la mayor proximidad de la especialidad con estas patologías, como así también debido al papel que ocupan nuestras aseveraciones en el imaginario colectivo. Pese a esto, varios registros han reportado que una proporción importante de médicos no ponen en práctica las recomendaciones que habitualmente realizan a sus pacientes.
Debido a esto nos propusimos describir los FRCV presentes en residentes de cardiología y cardiólogos de planta pertenecientes a residencias de Cardiología de todo el país, y relevar el grado de adherencia de los participantes del estudio a hábitos alimentarios saludables.
| Métodos |
Estudio de corte transversal prospectiva, observacional y multicéntrico. Se incluyeron médicos cardiólogos en formación o especialistas, pertenecientes a Residencias de Cardiología de todo el país, durante los meses de Agosto-Noviembre de 2017.
> Población
Criterios de inclusión: médicos cardiólogos en formación o especialistas, pertenecientes a Residencias de Cardiología de todo el país, independientemente de que se encuentren asociadas o no a CONAREC. Se definió como cardiólogos en formación a: residentes, concurrentes, becarios, jefes de residentes e instructores de residentes de servicios de Cardiología.
Se consideró como médicos especialistas a todos aquellos cardiólogos que se desempeñen en una institución con residencia, o asociados a una institución con residencia de cardiología. Asimismo se incluyó en este subgrupo a aquellos cardiólogos que se encontraban realizando un fellowship (especialización) o una residencia post-básica en cardiología (es decir, que hayan concluido ya su residencia de cardiología en cualquier institución del país o del exterior), aclarándose su condición.
No se realizó distinción entre fellowship y residencia postbásica.
Criterios de exclusión: médicos que se encontraban realizando o desempeñando una especialidad diferente a cardiología, aun en el caso de que hubieran completado una residencia de cardiología previamente. Asimismo se excluirán a aquellos profesionales que se encuentren jubilados de sus tareas.
> Recolección de datos y definición de variables
La recolección de datos se llevó a cabo mediante entrevista personal o realización del cuestionario de forma autoadministrada (Apéndice I, “Encuesta”). La encuesta fue cerrada y prefijada, voluntaria y anónima. Se empleó para esto un muestreo no probabilístico por conveniencia.
La carga de datos se realizó on-line a través de una plataforma Web dedicada para tal fin -LimeSurvey- a través de un formulario electrónico (electronic case report form -eCRF-) diseñado especialmente con un acceso exclusivo a través de una clave individual para cada centro formador.
Las definiciones operativas de las variables relevadas en el presente estudio se definieron con anterioridad, y se brindaron pautas detalladas para la realización de las mediciones antropométricas (Apéndice II, “Definiciones operativas” y Apéndice III “Mediciones antropométricas” respectivamente).
> Análisis estadístico
Las variables continuas fueron expresadas con media y desvío estándar o mediana y rango intercuartilo (RIC), dependiendo de su distribución. La normalidad de las mismas fue evaluada mediante herramientas gráficas (histogramas, gráficos de distribución normal, etc.) y el test de Shapiro-Wilk. Las variables categóricas se expresaron como números y porcentajes.
Para las comparaciones entre grupos de las variables continuas con distribución normal se utilizó el test de Student. Cuando la distribución fue no Gaussiana se aplicó el test de suma de rangos de Wilcoxon. Las comparaciones entre proporciones se efectuó mediante el test de Chi cuadrado o el test exacto de Fisher dependiendo de la frecuencia de valores esperados.
En todos los casos se asumió un error alfa del 5% para establecer la significación estadística.
> Consideraciones éticas
Debido a que los sujetos de estudio son pares o superiores de aquellos que desarrollan el presente estudio, y entendiendo que el anonimato de los participantes es un factor crucial para la veracidad de las respuestas proporcionadas, no se solicitará consentimiento informado por escrito.
En cambio se considerará que, todos aquellos individuos que acepten participar de la encuesta, siendo ésta expresamente voluntaria, y teniendo libre acceso al presente protocolo, habrán prestado su conformidad para la misma.
| Resultados |
Los principales factores detectados fueron el sobrepeso y obesidad y el sedentarismo, seguidos de la adicción al tabaco y la dislipidemia.
Se encuestaron 523 profesionales pertenecientes a 44 centros de todo el país. El 63.1% de los participantes fueron hombres, y la mediana de edad fue 31 años (RIC 28-38 años) (Tabla 1). La distribución por regiones fue: Ciudad Autónoma de Buenos Aires 46,1%, Provincia de Buenos Aires 23.7%, Litoral y Centro 13.2%, Noreste Argentino 1%, Oeste 12.4% y Noroeste Argentino 3,6% (Figura 1). El 52.8% eran residentes, 5.9% jefes o instructores de residentes y 41.3% especialistas o fellow.
Los principales FRCV detectados fueron: tabaquismo en el 16,8% de los encuestados, dislipemia 14,3%, hipertensión arterial 5%, y Diabetes Mellitus tipo II 0.8% (Tabla 2). Así mismo eran ex tabaquistas 12.6%. La mediana de edad de comienzo del hábito fue 18 años (RIC 16-20) en las mujeres y 18 años (RIC 16-22) en hombres; p=0,52. Así mismo, la mediana de consumo de cigarrillos diarios entre mujeres fue 5 (RIC 2-10) mientras que en hombres fue 7 (RIC 3-15), sin ser esta diferencia estadísticamente significativa, p=0.42.
Respecto a los antecedentes de enfermedad cardiovascular, el 1% tuvo enfermedad coronaria, no se reportó enfermedad vascular periférica, y el 0,4% enfermedad cerebrovascular.
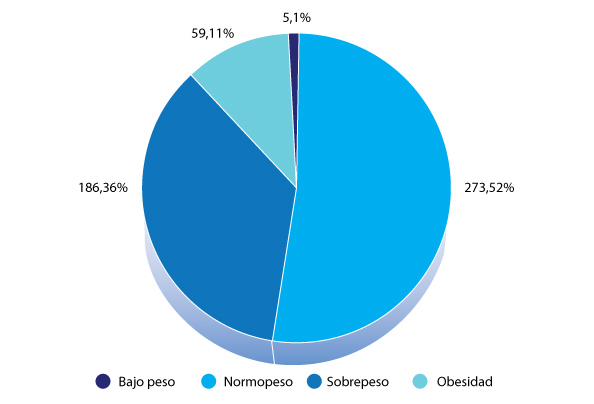
La mediana del índice de masa corporal fue 21.7 kg/m2 (RIC 20.3-24) para mujeres y 26.1 kg/m2 (RIC 24.2-28.1) en hombres. De acuerdo con esto, 46,9% de los encuestados cumplían criterio de sobrepeso u obesidad (Figura 2).
Respecto a la proporción de tabaquistas de acuerdo al cargo desempeñado, eran fumadores activos 17,75% de los residentes, 25,81% de los jefes o instructores de residentes, y 14,35% de los médicos especialistas o fellows de los servicios (p=0,23).
La proporción de ex tabaquistas fue 8%, 9,7% y 19% respectivamente (p=0,001). Por otra parte, la mediana de edad de los no tabaquistas fue 30 años (RIC 28-37), la de los tabaquistas 31 años (RIC 29-35) y la de los ex tabaquistas 37.5 (RIC 32-50) años; ,p=0.0001.
El 63.3% de los participantes manifestó hacer algún tipo de actividad física, siendo el 87,6% recreativo, y el porcentaje restante a nivel competitivo. El 74.5% realiza 2-3 días a la semana actividad física, con una carga horaria promedio semanal de 3.7 horas.
Además el 33.8% expresó que no se cuidaba respecto al agregado sal a los alimentos y el 35,6% no comían frutas ni verduras diariamente.
Cuando se indagó acerca del último control de salud, el 41,9% manifestó que fue había sido más de un año atrás.
| Discusión |
Los médicos y en particular los cardiólogos, poseen formación sobre la modificación de los FRCV, la implicancia de los mismos, y los riesgos de eventos cardiovasculares vinculados a los mismos.
Sin embargo, en la práctica clínica frecuentemente se pierde la oportunidad de su prevención, existiendo una brecha entre el conocimiento de los FRCV por parte del médico y la efectividad de los resultados del consejo preventivo.
Las diferentes actitudes de los médicos frente a los FRCV pueden hacer variar el impacto de intervenciones en los pacientes. La alta frecuencia de factores de riesgo cardiovascular encontrados en nuestro estudio demuestra la falta de aplicación del conocimiento médico en su propia salud.
Es imperativo encontrar estrategias para modificar los factores de riesgo cardiovascular en el equipo de salud, para prevenir la aparición de ECV y disminuir el impacto de esta.
En la Tercera Encuesta Nacional de Factores de riesgo para enfermedades no transmisibles en la población argentina publicada en el año 2015, podemos evidenciar que la prevalencia de consumo de tabaco fue del 25.1%, siendo mayor en el sexo masculino (29.9% vs. 20.9%) y más evidente en el grupo etario de los 25 a los 34 años (30.8%) (13).
En relación a nuestro estudio en donde la edad media (31 años) coincide con el grupo etario que más tabaco consume, la prevalencia de tabaquismo fue significativamente menor (16.8%).
Con respecto a la dislipidemia la comparación entre ambos estudios se dificulta, ya que en la Tercera Encuesta Nacional toma como parámetros hombres mayores de 35 años y mujeres mayores de 45 años, con una prevalencia de dislipidemia de 77.5%, mientras que en nuestro estudio encontramos una prevalencia de 14.3% pero en una población significativamente más joven.
Lo mismo ocurre con la prevalencia de Hipertensión Arterial (34.1% vs 5%) y Diabetes Mellitus (9.8% vs 0.8%), comparaciones no valorables con la diferencia de edad en la población en comparación.
En el estudio RENATA la prevalencia de HTA en la población general fue de 33.5%, pero en menores de 35 años fue de 11.1% (14), siendo menor la encontrada entre los participantes de nuestro trabajo (5%).
De forma similar, en el estudio RENATA 2 la prevalencia de HTA en menores de 35 años fue 12.2%, mayor que la reportada Estudio RENATA 1, realizado 5 años antes (15). Comparando ambos estudios con nuestra encuesta encontramos una prevalencia de HTA mucho menor entre médicos cardiólogos y residentes.
La encuesta publicada por Intramed sobre detección del riesgo cardiovascular en médicos argentinos realizada entre los año 2005 y 2006, mostró una tasa de tabaquismo en profesionales de la salud de 23.22% (16), lo cual resultó menor que la comunicada en la población general para esos años, al igual que lo que ocurre en nuestro trabajo. Sin embargo por tratarse de poblaciones diferentes no es posible asegurar que exista una tendencia real hacia un menor consumo de tabaco en los últimos años.
Un dato llamativo de la encuesta de Intramed fue que el 54.9% de los profesionales encuestados refirió tener sobrepeso, siendo esto mayor que en la población general. En nuestro trabajo la prevalencia fue algo menor, pero con una media de edad más joven. Ambas observaciones resultan alarmantes, y deberían implementarse estrategias para revertir esto.
Más preocupante aún que la proporción de factores de riesgo encontrados es la alta tasa de estilos de vida no saludable en nuestra muestra. Globalmente aproximadamente 1 de cada 3 participantes de la encuesta no realizaban actividad física, no procuraban reducir el consumo de sodio diario, ni comían frutas y verduras diariamente.
Además la mitad de los participantes negaban haber realizado un control médico de cualquier tipo en el último año. Tratándose de una población eminentemente joven, es dable suponer que de persistir estas tendencias, exista un progresivo aumento de los FRCV en los próximos años.
Nuestro estudio posee algunas limitaciones que merecen ser resaltadas:
En primer término, al tener un muestreo no probabilístico resulta imposible establecer con precisión la prevalencia de los FRCV en la población estudiada. Ligado a esto merece destacarse que, debido a un mayor número de centros formadores en CABA y Buenos Aires, existe una desproporción entre los participantes de estas regiones, comparados con las restantes.
En segundo lugar mucha información recabada fue referida por los participantes, sin corroborar las respuestas. Algo similar ocurre con las mediciones antropométricas, ya que se emplearon para ellas diferentes instrumentos (según la disponibilidad de cada servicio), sin haber corroborado en todos los casos la adecuada calibración de los mismos.
Sin embargo, siendo todos los participantes profesionales de la salud es dable suponer que los posibles errores vinculados a esto sean menores. Además, el tamaño muestral grande del estudio compensa parcialmente algunas de las debilidades antes enumeradas.
|
Conclusiones • Encontramos una elevada tasa de factores de riesgo cardiovascular entre los participantes, considerando la edad y profesión de los mismos. • Los principales factores detectados fueron el sobrepeso y obesidad y el sedentarismo, seguidos de la adicción al tabaco y la dislipidemia. • Si bien la tasa de otros factores de riesgo como hipertensión arterial y diabetes fue baja, debe tenerse presente que los participantes fueron en su mayoría jóvenes. • Respecto al tabaquismo, no encontramos diferencias sustanciales entre cardiólogos en formación y especialistas. • Creemos que estos hallazgos deben ser analizados con especial atención, habida cuenta que ciertas prácticas se ven condicionadas por las condiciones laborales y la remuneración económica percibida, como resulta el caso de la alimentación o la práctica de actividad física. • Consideramos esencial implementar estrategias para favorecer estilos de vida saludables entre profesionales de la salud de nuestro país. • Sería deseable repetir esta evaluación en un tiempo prudencial, para valorar las tendencias temporales en los factores de riesgo y estilos de vida entre los residentes de cardiología y cardiólogos del país. |
| Tablas y figuras |
Tabla 1: distribución de los factores de riesgo cardiovascular entre los participantes del estudio
| Características basales | n=523 |
| Edad (en años) | 31 (29-35) |
| Sexo masculino (n; %) | 330 (63.1%) |
| Cargo (n; %) | |
| Residente | 276 (52.8%) |
| Jefe de residente | 20 (3.8%) |
| Instructor de residente | 10 (1.9%) |
| Fellow | 20 (3.8%) |
| Especialista | 197 (37.7%) |
| Año de residencia (n; %) | |
| Primero | 39 (14.2%) |
| Segundo | 92 (33.3%) |
| Tercero | 74 (26.8%) |
| Cuarto | 71 (25.7%) |
Figura 1. Distribución por regiones de los encuestados. Abreviaturas: CABA: Ciudad de Buenos Aires; Bs. As: Provincia de Buenos Aires y Gran Buenos Aires; NEA: Noreste Argentino; NOA: Noroeste Argentino. Provincias y ciudades incluidas según región: Litoral y centro: Santa Fe, Rosario, Paraná y Córdoba. NEA: Corrientes y Posadas. Oeste: Mendoza, San Juan y La Rioja. NOA: Jujuy y Catamarca.
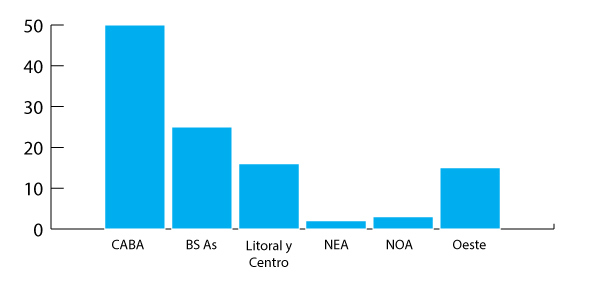
Tabla 2. Perfil cardiovascular. IMC: Índice de masa corporal.
| Factores de riesgo cardiovascular | n=523 |
| Hipertensión arterial (n; %) | 26 (5%) |
| Diabetes mellitus (n; %) | 4 (0.8%) |
| Dislipemia (n; %) | 75 (14.3%) |
| Ex tabaquismo (n; %) | 66 (12.6%) |
| Tabaquismo (n; %) | 88 (16.8%) |
| Categoría de peso según IMC | |
| Sobrepeso (n; %) | 186 (35.6%) |
| Obesidad (n; %) | 59 (11.3%) |
| Sedentarismo (n; %) | 192 (36.7%) |
| Enfermedad cardiovascular | |
| Enfermedad coronaria (n; %) | 5 (1%) |
| Enfermedad cerebrovascular (n; %) | 2 (0.4%) |
| Enfermedad vascular periférica (n; %) | 0 (0%) |
Figura 2. Distribución de peso según índice de masa corporal (IMC).
Clasificación: Bajo peso: IMC <18 kg/m2; Normopeso: IMC 18-25 kg/m2; Sobrepeso: IMC 25,1-29,9 kg/m2; Obesidad: IMC >30 kg/m2
| Apéndice I: Encuesta |
| Apéndice II |
> Definiciones operativas
• Cargo: "residente". Se unificará bajo esta denominación a los residentes, concurrentes o becarios de cardiología.
• Antecedente de EC: "muerte súbita". Se entiende como "la muerte que ocurre de manera inesperada, no traumática, dentro de la primera hora desde el inicio de los síntomas, o si se produce en ausencia de testigos cuando el fallecido ha sido visto en buenas condiciones menos de 24 horas antes de hallarlo muerto", se tenga o no confirmación del origen cardíaco de la misma (a).
• "Enfermedad vascular periférica": se entiende como tal la presencia de placas (>15milímetros)(b,c) en cualquier estudio de vasos de cuello o miembros, y/o la presencia de claudicación intermitente.
• "Tabaquismo": se entiende por tabaquista todo aquel individuo que haya fumado al menos 100 cigarrillosen su vida (d).
• "Ex tabaquista": cualquier persona que cumpla con la definición de "Tabaquista", pero que haya abandonado el habito por un período mayor a 6 meses (d).
•Sobrepeso: IMC ≥25.1 y ≤29.9 kg/m2
• Obesidad: IMC ≥30 kg/m2
•Perímetro abdominal aumentado: >80 cm en mujeres y >94 cm en varones
| Apéndice III |
> Medidas antropométricas
Toma de presión arterial
Se emplearon los lineamientos de la Asociación Americana del Corazón (AHA) para realizar de modo correcto este procedimiento(e):
• Sentar al individuo en un sitio tranquilo y silenciosos, con los pies apoyados en el piso y la espalda sobre la silla, y el brazo apoyado sobre alguna estructura de modo tal que, el punto medio del húmero se encuentre a la altura del corazón.
• Estimar, mediante la observación o la medición con una cinta, la circunferencia del brazo desnudo en el punto medio entre el acromión y el olécranon, con el fin de elegir un manguito correcto. El tamaño ideal es aquel que cubre el 80% de la circunferencia del brazo (en adultos). Cuando se esté en duda, se debe optarse por uno de mayor tamaño. Si el manguito disponible es demasiado chico, esto debe ser consignado junto a la medición.
• Palpar la arteria braquial y colocar la cámara de aire que se encuentra dentro del manguito de modo que cubra a ésta; luego asegurar el manguito alrededor del brazo de forma cómoda. Colocar el manguito demasiado suelto lleva a sobreestimar los niveles tensionales. El borde inferior del manguito debe colocarse unos 2 cm por encima de la fosa antecubital, sitio donde la campana del estetoscopio debe situarse. Asimismo, debe evitarse arremangar la ropa, a fin de que forme un torniquete ajustado en la parte superior del brazo.
• Colocar el manómetro de modo tal que la columna de mercurio o el dial del esfingomanómetro aneroide queden a nivel de los ojos del observador, con los tubos del mismo no obstruidos.
• Inflar el manguito rápidamente hasta los 70 mmHg, luego incrementar de a 10 mmHg mientras se palpa el pulso radial. Debe notarse el nivel en el cual el pulso deja de palparse, y reaparece al desinflar el manguito. Este procedimiento, el método palpatorio, provee una necesaria aproximación preliminar de la presión arterial sistólica (PAS) para asegurar un adecuado nivel de insuflación al realizar el método auscultatorio.
• Colocar la campana del estetoscopio (en tesiómetros manuales) sobre la arteria braquial, justo por encima de la fosa antecubital, pero por debajo del final del manguito. Colocar el estetoscopio debajo del manguito contribuye a aumentar falsamente los niveles de presión arterial.
• Inflar el manguito de modo rápido y constante hasta una presión 20 a 30 mmHg por encima del nivel de presión previamente determinado por palpación; luego comenzar a desinflar el manguito a una velocidad de 2 mmHg/seg mientras se aguarda la aparición de los ruidos de Korotkoff.
• A medida que se desinfla el manguito se debe precisar el nivel de presión a partir del cual comienzan a oírse sonidos repetitivos; esto corresponde a la fase I de Korotkoff; la desaparición de los mismos marca la fase V. Mientras los ruidos de Korotkoff son audibles se debe desinflar el manguito a una velocidad de 2 mmHg por cada latido auscultado.
• Luego de la desaparición de los ruidos de Korotkoff se debe continuar con el desinflado lento por al menos 10 mmHg más, de modo de asegurarnos que no aparecerán nuevos sonidos. Posteriormente se procederá a desinflar por completo el manguito, y permitir que la persona descanse al menos 30 segundos antes de una nueva toma.
• La presión sistólica (fase I) y la diastólica (fase V) deben registrarse de inmediato, redondeando los valores a cifras pares enteras (alrededor de 2 mmHg), y siempre “hacia arriba”.
• La medición debe repetirse luego de al menos 30 segundos, y las dos mediciones deben ser promediadas.
Perímetro abdominal (f)
La persona debe encontrarse de pie, erguida, con los talones juntos y la punta de los pies a 60° aproximadamente. El peso del cuerpo debe estar distribuido uniformemente en ambas piernas, con el abdomen relajado.
• Se debe solicitar a la persona que se descubra el abdomen o, en caso de que no desee hacerlo, la medición se puede hacer sobre una prenda de tela delgada.
• Localizar la cresta ilíaca anterosuperior y la 10° costilla; a la altura de la línea axilar media, coloque el centímetro en el punto equidistante respecto de dichos reparos.
• Rodear la cintura de la persona con la cinta, asegurándose de mantener el plano horizontal respecto del punto antes marcado (es decir, paralelo al plano transversal).
• Los brazos del examinado deben encontrarse a los lados de su cuerpo, con las palmas hacia adentro.
• Antes de la medición asegúrese que la cinta no se encuentre demasiado ajustada ni demasiado floja.
• La persona debe respirar normalmente, y se debe realizar la lectura al final de una espiración normal (no forzada).
A los fines del presente trabajo se realizarán todas las mediciones de perímetro abdominal sobre una prenda fina de tela de los participantes.