|
Resumen • La disección espontánea de arterias coronarias (DEAC) representa alrededor del 25% de los casos de síndrome coronario agudo (SCA) en mujeres de 40–65 años que tienen pocos o ningún factor de riesgo cardiovascular. • Se supone que la incidencia está subestimada, ya que el aspecto de la DEAC en la arteriografía a menudo es similar al de la aterosclerosis. • En este artículo se analizará la DEAC, en especial los factores predisponentes y los factores estresantes que la desencadenan, así como el mejor enfoque terapéutico y el pronóstico. • Si bien los conocimientos sobre la DEAC aumentaron enormemente en la última década, es necesario aumentar la concientización y la sospecha entre los médicos. |
| Introducción |
La disección espontánea de arterias coronarias (DEAC) se reconoce cada vez más como causa de síndromes coronarios agudos (SCA) en mujeres de 40–65 años. En la mayoría de los casos hay pocos o ningún factor de riesgo cardiovascular, aunque en un tercio de las pacientes se refiere hipertensión. Se estima que hasta el 25% de todos la SCA en este grupo etario son causados por DEAC, aunque a menudo este diagnóstico se pasa por alto.
Se considera que la DEAC es responsable del 1,7-4% de todos los SCA y del 0,5% de las muertes cardíacas súbitas. La DEAC es más frecuente de lo que se pensaba inicialmente, y la DEAC asociada al embarazo es la causa de alrededor del 10% de los casos.
En todas las series de pacientes hay una fuerte predominancia femenina de más del 90%. Los pacientes afectados son heterogéneos, con una variedad de factores predisponentes y desencadenantes.
| Fisiopatología |
La DEAC es un desgarro espontáneo de la pared de la arteria coronaria debido a causas no ateroscleróticas y no iatrogénicas. La fisiopatología de base de la DEAC es multifactorial, relacionada con arteriopatías o inflamación subyacente, factores hormonales y enfermedades mixtas del tejido conectivo, mientras que el episodio agudo con frecuencia es precedido por un desencadenante emocional o físico.
Se propusieron dos mecanismos de DEAC:
1. La separación espontánea de la pared arterial coronaria causada por un desgarro de la íntima y que produce disección de la media, hemorragia y posteriormente la formación de una falsa luz;
2. Menos frecuente, la formación de un hematoma en la media que causa la separación de dos capas arteriales, y genera así la formación de una falsa luz y la disección de la luz verdadera.
El flujo sanguíneo coronario en la DEAC está comprometido, ya sea directamente por el desgarro de la íntima o indirectamente por la compresión del hematoma de la media en la arteria coronaria.
Hasta ahora no se sabe a ciencia cierta si un solo mecanismo dominante causa la DEAC o si participan ambos episodios causales. En más del 50% de los casos la arteria afectada es la coronaria anterior.
Figura esquemática de los dos mecanismos propuestos para la disección espontánea de la arteria coronaria, una arteria normal, una hemorragia intraluminal, un desgarro de la íntima. (De Saw et al.)
| Desencadenantes de la disección coronaria espontánea |
La mayoría de los casos de DEAC se producen en mujeres jóvenes previamente sanas. Mientras que los factores estresantes son bien conocidos, una cantidad creciente de pacientes refieren un periodo de intenso estrés emocional previo al episodio de DEAC.
Las investigaciones revelaron que el sufrimiento emocional intenso es un posible desencadenante de DEAC en mujeres y hombres.
Tanto los factores estresantes emocionales como los físicos aumentan la fuerza de cizallamiento, que puede actuar como desencadenante de la disección. En un estudio de Saw et al. en 327 pacientes con DEAC, el 62% informaron posibles factores estresantes precipitantes antes del episodio de DEAC. Los factores estresantes emocionales y físicos estuvieron presentes en el 48% y el 28% de los casos, respectivamente.
Los factores estresantes emocionales desencadenantes son más frecuentes en mujeres que en hombres. Las diferencias de género para enfrentar situaciones estresantes podrían ser un importante motivo para que el SCA causado por la DEAC predomine desproporcionadamente entre las mujeres.
Alipour et al, demostraron que los factores laborales estresantes fueron los precipitantes emocionales más frecuentes de la DEAC (41%), seguidos por la muerte de un ser querido (21%), discusiones (16%), la ruptura de una relación (15%) y una mudanza (10%).
Una hipótesis es que el sufrimiento emocional prolongado en pacientes con DEAC lleva a disfunción endotelial, umbrales bajos para espasmos vasculares y altas concentraciones de catecolaminas. Todo esto puede aumentar la vulnerabilidad para un desgarro repentino de la íntima de la pared arterial.
En pacientes varones los desencadenantes se relacionan más a menudo con el ejercicio físico extremo, como el ciclismo de montaña competitivo o el levantamiento de pesas. Aunque menos frecuentes, también se señalaron las arcadas, los vómitos, el esfuerzo para defecar y la tos intensa.
Los factores físicos estresantes pueden causar aumentos temporarios de la presión intra-tóracoabdominal que provocan aumento temporario de la presión de la pared coronaria.
| Factores predisponentes |
Los factores predisponentes asociados con la DEAC son la displasia fibromuscular (DFM), el sexo femenino, factores relacionados con el embarazo, posiblemente el tratamiento hormonal, los trastornos mixtos del tejido conectivo y los trastornos inflamatorios.
La arteriopatía de la DFM es el factor asociado observado con mayor frecuencia en estos pacientes. La DFM es una enfermedad no aterosclerótica, no inflamatoria de la musculatura de las arterias pequeñas y medianas, que provoca estenosis, oclusiones, aneurismas o disecciones de las arterias afectadas.
Al igual que la DEAC, la DFM tiene fuerte predominancia femenina (>80%) y afecta comúnmente a las arterias renal y carótida. Se distinguen dos tipos dominantes de DFM, que arteriográficamente aparecen como una lesión tubular (unifocal) y como un collar de cuentas (multifocal), respectivamente. Investigaciones anteriores hallaron una asociación fuerte y dominante de la DFM con la DEAC.
El sexo femenino, factores relacionados con el embarazo y el tratamiento hormonal también se asocian con la DEAC, lo que sugiere la participación de las hormonas femeninas en la patogenia de esta enfermedad. Se cree que las hormonas sexuales femeninas, especialmente la progesterona, que se hallan en altas concentraciones en las mujeres premenopáusicas y durante el embarazo, influyen sobre la integridad de las paredes arteriales, pero aún no se conocen los factores subyacentes precisos.
Aunque infrecuentes, los trastornos mixtos del tejido conectivo predisponen a la DEAC, ya que se asocian con fragilidad arterial y disección vascular. Los más comunes son el síndrome de Loeys-Dietz, el síndrome de Ehlers-Danlos tipo 4 y la poliquistosis renal.
Aunque son raros, el diagnóstico de estos síndromes es importante para orientar su control y tratamiento y efectuar la pesquisa familiar.
Los trastornos inflamatorios sistémicos asociados con la DEAC son el lupus eritematoso sistémico, la enfermedad de Crohn, la colitis ulcerosa, la artritis reumatoide y la enfermedad celíaca. En la DEAC con frecuencia se observan eosinófilos infiltrados en la adventicia de las arterias disecadas. No se sabe a ciencia cierta si la DEAC es la consecuencia o la causa de este fenómeno.
| Diagnóstico clínico de la disección espontánea de la arteria coronaria |
La DEAC se manifiesta algo más frecuentemente como un infarto de miocardio con supradesnivel ST que sin supradesnivel. El cuadro clínico coincide en la mayoría de los casos con el típico clásico de SCA tipo 1. El diagnóstico inicial depende de los síntomas, los cambios del segmento ST-T y los aumentos de la troponina de alta sensibilidad. En la arteriografía coronaria se puede detectar con facilidad una DEAC.
Sin embargo, las características arteriográficas típicas de la DEAC pueden estar ausentes y es por este motivo que a menudo esta enfermedad no se reconoce. La falsa luz de la DEAC no siempre es visible claramente en la arteriografía y además, la DEAC puede ser similar a la aterosclerosis. El diagnóstico preciso de DEAC es importante para proporcionar el tratamiento óptimo en la fase aguda y posteriormente.
Para un mejor diagnóstico, Saw et al, propusieron una clasificación arteriográfica en la que se presentan tres características arteriográficas principales de la DEAC (Fig. 1).
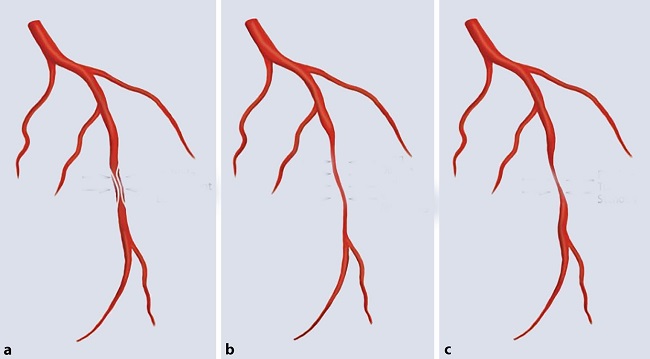
Fígura 1. Arteriografía de disección espontánea de arteria coronaria, propuesta por Saw et al.
- (a)Tipo 1: el aspecto clásico de la sustancia de contraste que muestra la pared arterial con múltiples luces radiotransparentes.
- (b) Tipo 2: aparece como un estrechamiento difuso y largo de gravedad variada.
- (c) Tipo 3 característica arteriográfica de DEAC con estenosis focal o tubular y que a menudo imita la aterosclerosis.
El diagnóstico se puede confirmar mediante técnicas de estudios por imágenes intracoronarias como la tomografía de coherencia óptica y la ecografía intravascular, pero estas intervenciones plantean un riesgo grave de disección iatrogénica.
| Tratamiento |
Las guías actuales para el SCA son inapropiadas cuando este es causado por DEAC. A falta de estudios aleatorizados controlados para el tratamiento óptimo, las recomendaciones actuales se basan sobre series de pacientes y opiniones de especialistas.
En pacientes con DEAC con estabilidad clínica y hemodinámica es preferible el tratamiento conservador. El 70–97% de las lesiones de DEAC se curan espontáneamente en varias semanas. Para evitar el daño iatrogénico en las arterias ya disecadas y vulnerables durante la angioplastia intraluminal coronaria esta técnica no es recomendable.
Aunque la mayoría de los pacientes con tratamiento conservador evolucionan bien, una minoría importante de aproximadamente el 10% puede experimentar extensión de la disección, lo que sería indicación para la revascularización inmediata.
Por lo tanto se recomienda el monitoreo en el hospital durante los 3–5 días posteriores al episodio inicial para los pacientes que recibieron tratamiento conservador. En los pacientes con DEAC con inestabilidad clínica o hemodinámica que muestran isquemia en curso o en aquellos con afectación de arterias importantes, será necesaria la revascularización por angioplastia intraluminal coronaria o cirugía de revascularización aortocoronaria.
Aunque no hay guías basadas en la evidencia, la AHA publicó recientemente un algortimo para el tratamiento de la DEAC. (Fig. 2)
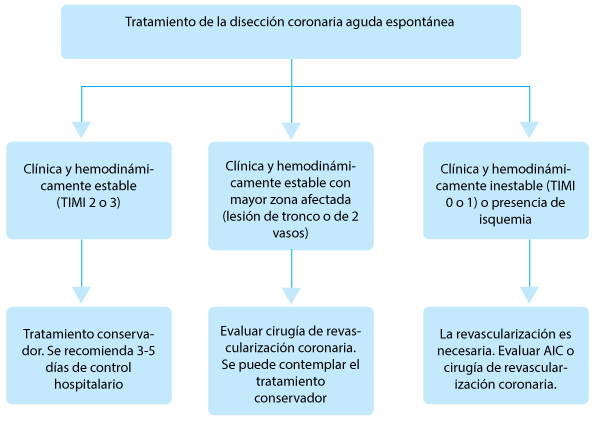
Figura. Algoritmo para el tratamiento de la disección coronaria aguda. Elaborado sobre el contenido del artículo de Janssen et al.
Con respecto al seguimiento, la eficacia del tratamiento médico estándar para la DEAC aún está en discusión. Solo el empleo de beta-bloqueantes puede disminuir el riesgo de recidiva, aunque la evidencia se basa solo sobre datos retrospectivos limitados.
En pacientes con síntomas residuales fluctuantes el empleo de diltiazemcan puede ser muy eficaz. Cuando el paciente sufre hipertensión, se la debe tratar a fin de prevenir la recidiva de la DEAC. Se aconseja el empleo prolongado de ácido acetilsalicílico tras el tratamiento conservador, aunque no se sabe bien cuál es la duración óptima del tratamiento.
Se debe evitar el empleo del tratamiento antiplaquetario dual si no se efectúa la angioplastia intraluminal coronaria, ya que puede causar una intensa hemorragia menstrual en mujeres premenopáusicas.
| Prevención secundaria |
Se debe ofrecer un programa preventivo a la medida de cada paciente para la prevención secundaria de la DEAC, que incluya tratamiento médico, rehabilitación cardíaca, tratamiento del estrés y recomendaciones acerca de la actividad física, el apoyo psicosocial, el empleo de anticonceptivos y el embarazo, de ser necesario.
La ESC y la AHA recomiendan a estos pacientes evitar el ejercicio físico isométrico, extremo y competitivo y considerar el apoyo psicosocial. El embarazo en las mujeres que sobreviven a la DEAC exige consideración crítica, ya que es un factor de riesgo y el parto puede agregar más estrés físico que precipite otro episodio.
Actualmente en general no se desalienta el embarazo si el episodio inicial no causó daño grave y la función del ventrículo izquierdo es suficiente. Además de un programa adaptado a cada paciente, la identificación de los factores predisponentes y de los factores estresantes que desencadenan el episodio, puede orientar otras estrategias preventivas.
| Pronóstico |
La DEAC recidivante se debe diferenciar de la extensión de una disección previa y de una nueva DEAC. La extensión de la disección explica el 10% de los episodios recidivantes y suele aparecer dentro de los 30 días posteriores al episodio inicial.
El 90% de los episodios repetidos de DEAC es causado por una nueva DEAC, que se produce más de 30 días después de la inicial. Series de pacientes informaron que la DEAC nueva recurrente se produce en el 12–27% de los pacientes con DEAC, dependiendo de la duración del seguimiento.
La hipertensión y la tortuosidad coronaria se asocian presumiblemente con mayor riesgo de recidiva. Aún no se sabe si la tortuosidad coronaria es un riesgo directo o aparece como una manifestación coronaria de DFM.
| Directivas a futuro |
Aunque el conocimiento de la DEAC aumentó enormemente en las últimas décadas, es necesario investigar más sobre los factores predisponentes, el diagnóstico y el tratamiento. Asimismo, identificar los factores estresantes que predisponen a la DEAC ayudará a mejorar la prevención secundaria.
Actualmente lo más importante a fin de mejorar los cuidados cardiovasculares para los pacientes con DEAC es aumentar la concientización y la sospecha entre los cardiólogos, especialmente para la DEAC en las mujeres más jóvenes. Este podría ser el primer paso para aumentar la supervivencia en esta población creciente de pacientes.
Resumen y comentario objetivo: Dr. Ricardo Ferreira