| Introducción |
Históricamente, las infecciones han sido una causa importante de muerte y morbilidad en personas con diabetes. Aunque esto sigue siendo así, particularmente en países de ingresos bajos y medios donde las infecciones suelen presentar características de diabetes no diagnosticada previamente, la infección ha sido una complicación de la diabetes poco estudiada. Las personas con diabetes desarrollan infecciones con mayor frecuencia que la población general y el curso de la infección es más complicado. Algunas infecciones graves se dan predominantemente en personas con diabetes. Los profesionales de la salud deben conocer la relación entre la diabetes y las infecciones para estar alerta ante manifestaciones graves de infecciones comunes. Esta revisión tiene como objetivo describir la relación bidireccional entre la diabetes y las infecciones, antes de examinar los mecanismos que aumentan el riesgo y la gravedad de la infección en personas con diabetes.
| Resumen gráfico en idioma inglés |
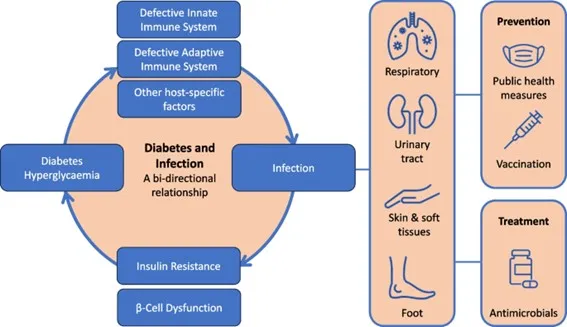
| Cómo afecta la infección a la incidencia de la diabetes y a la regulación de la glucosa |
Las infecciones y, en algunos casos, su tratamiento, pueden afectar la homeostasis de la glucosa a través de efectos sobre la secreción y la resistencia a la insulina y aumentar el riesgo de diabetes (Figura 1). Las infecciones son un factor predisponente importante tanto para la cetoacidosis diabética como para el síndrome de hiperglucemia hiperosmolar, y la búsqueda de una infección subyacente es una parte importante del tratamiento clínico de las complicaciones hiperglucémicas agudas.
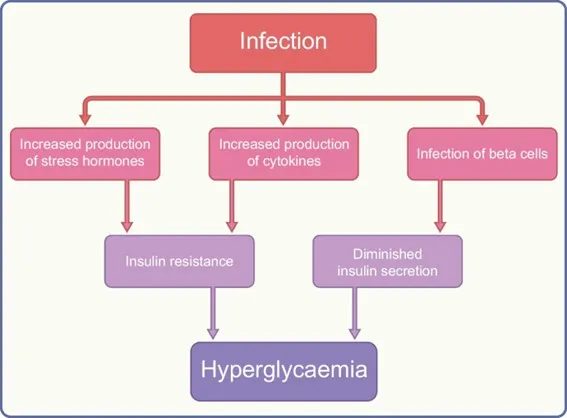 Figura 1. Mecanismos por los cuales la infección puede empeorar la glucemia. Las hormonas del estrés incluyen el glucagón, la hormona del crecimiento, las catecolaminas y los glucocorticoides. Las citocinas incluyen el factor de necrosis tumoral-α y la interleucina-1.
Figura 1. Mecanismos por los cuales la infección puede empeorar la glucemia. Las hormonas del estrés incluyen el glucagón, la hormona del crecimiento, las catecolaminas y los glucocorticoides. Las citocinas incluyen el factor de necrosis tumoral-α y la interleucina-1.
| Efectos sobre la secreción de insulina |
Aunque se han asociado múltiples virus con la diabetes tipo 1, en particular los enterovirus (especialmente Coxsackie B1, B4), las paperas, la rubéola y el citomegalovirus (CMV), el vínculo no se ha demostrado inequívocamente en humanos. El coronavirus del síndrome respiratorio agudo severo (SARS-CoV-2) puede infectar y replicarse en las células beta humanas al ingresar a través de los receptores ACE-2, pero no se sabe con certeza si esto conduce a un daño irreversible.
| Efecto sobre la resistencia a la insulina |
La infección induce una reacción de estrés, aumentando la producción de hormonas contrarreguladoras (glucagón, hormona del crecimiento, catecolaminas y glucocorticoides) y citocinas como el factor de necrosis tumoral-α y la interleucina-1. Esta combinación antagoniza la acción de la insulina, lo que conduce a una incapacidad para suprimir la gluconeogénesis hepática y a una disminución de la captación de glucosa en el músculo esquelético.
Varias infecciones virales, incluyendo la infección por el virus de la hepatitis C (VHC) y el VIH, se han asociado con la diabetes tipo 2. En el caso de la infección por VHC, la inflamación causada por el daño hepático y la posterior resistencia a la insulina pueden contribuir al desarrollo de la hiperglucemia, pero el VHC puede aumentar directamente la resistencia a la insulina al regular negativamente el sustrato-1 del receptor de insulina. Además del efecto del VIH, su tratamiento con inhibidores de la proteasa predispone a la diabetes. Estos medicamentos se asocian con una homeostasis lipídica deteriorada, lipodistrofia, resistencia a la insulina y, en menor medida, secreción de insulina deteriorada y disfunción mitocondrial.
La gingivitis y la periodontitis son ejemplos de infecciones bacterianas que predisponen a la diabetes. Estas infecciones están asociadas con respuestas inflamatorias locales y sistémicas que pueden afectar negativamente los niveles de glucemia y aumentar el riesgo de diabetes. El tratamiento de la gingivitis y la periodontitis mediante la eliminación mecánica de la biopelícula dental reduce la inflamación; los metanálisis de estudios de corta duración indican que la HbA1c y la glucosa plasmática en ayunas mejoran después de 3 a 6 meses.
| Cómo afecta la diabetes a la incidencia y los resultados de las infecciones |
La mayoría de los estudios han informado asociaciones de riesgo significativas de diabetes con infección independientemente de condiciones comórbidas y otros factores de confusión. En comparación con la población general, las personas con diabetes tienen un riesgo dos a cuatro veces mayor de hospitalización relacionada con infección y un riesgo 1,5 veces mayor de infección en el ámbito ambulatorio. Por tipo de infección, los riesgos son más pronunciados para la infección renal (3,0 a 4,9 veces), osteomielitis (4,4 a 15,7 veces) e infección del pie (6,0 a 14,7 veces), pero también aumentan para la neumonía, la gripe, la tuberculosis, la infección de la piel, la infección del sitio quirúrgico y la sepsis general. La diabetes conlleva un peor pronóstico en caso de infección, siendo el ejemplo más notable una tasa de muerte por COVID-19 dos veces mayor.
Cuando los estudios consideraron las tasas de infección en la diabetes tipo 1 y la diabetes tipo 2 por separado, los cocientes de riesgo fueron generalmente más altos para la diabetes tipo 1 que para la diabetes tipo 2. La hiperglucemia y la obesidad son factores de riesgo de infección, pero hay una falta de coherencia entre los informes sobre la relación entre la HbA1c y la infección. No obstante, hay una tendencia hacia infecciones más graves, especialmente tuberculosis e infecciones renales, con valores más altos de HbA1c.
| Mecanismos para explicar la asociación entre diabetes e infección |
Los mecanismos por los cuales la diabetes aumenta el riesgo de infección pueden dividirse en general en factores del huésped y factores específicos del organismo. Algunos de los factores específicos del organismo se tratarán en secciones posteriores, pero en esta sección consideramos los siguientes factores del huésped: el impacto de la hiperglucemia en la respuesta inmunitaria; insuficiencia vascular; neuropatía periférica y autonómica sensorial; colonización de la piel y las mucosas con patógenos; y aumento de la permeabilidad intestinal y disbiosis de la microbiota intestinal.
| Impacto de la respuesta inmune debido a la hiperglucemia |
La hiperglucemia tiene efectos nocivos sobre la respuesta inmune innata y la inmunidad adaptativa, las cuales contribuyen al mayor riesgo de diferentes infecciones en personas afectadas por diabetes.
> Deterioro y modulación del sistema inmune innato
El sistema inmunitario innato suele considerarse la primera línea de defensa de cualquier organismo contra posibles patógenos e infecciones. Sin embargo, también es necesario para el desarrollo posterior de la respuesta adaptativa. La piel y el epitelio son una parte importante del sistema inmunitario innato y una barrera clave contra las infecciones. La diabetes aumenta el riesgo de sufrir diferentes lesiones y úlceras cutáneas, como por ejemplo úlceras en los pies, que vulneran esta defensa básica y aumentan el riesgo de infecciones. Además, estudios recientes sugieren que la hiperglucemia altera la función de barrera intestinal y reprograma las células epiteliales intestinales, lo que aumenta el riesgo de infecciones entéricas.
La diabetes y la hiperglucemia representan estados de inflamación crónica que se asocian con la activación de varios componentes del sistema inmunológico innato, incluida la vía del complemento, así como con una mayor producción de varias citocinas. La diabetes se asocia con una mayor producción de especies reactivas de oxígeno (ROS), una mayor liberación de citocinas proinflamatorias y una mayor formación de trampas extracelulares de neutrófilos (NET). Sin embargo, también está relacionada con una menor migración de neutrófilos, niveles más bajos de apoptosis, una producción de ROS intracelular deteriorada y una menor eliminación bacteriana. Las células natural killer (NK), también están deterioradas en personas con diabetes, en particular en aquellas con diabetes tipo 1 de larga duración.
> Impacto de la diabetes en la respuesta inmune adaptativa
La diabetes y la hiperglucemia empeoran la respuesta inmunitaria adaptativa al perjudicar el reclutamiento y la función de las células presentadoras de antígenos, lo que resulta en una frecuencia reducida de células T helper (Th)1, Th2 y Th17 y la liberación de citocinas.
> Otros factores específicos del huésped
Varios factores específicos del huésped, en particular la enfermedad vascular periférica, la neuropatía periférica que aumenta el riesgo de traumatismo, la neuropatía autonómica, la colonización de la piel con patógenos y el impacto de la hiperglucemia en sí misma, se combinan para contribuir al aumento del riesgo y la gravedad de las úlceras del pie en la diabetes. También existe un creciente interés en la relación entre la diabetes, la hiperglucemia y la disbiosis de la microbiota intestinal, que contribuye al aumento del riesgo de infecciones entéricas y otras infecciones sistémicas en la diabetes.
| Infecciones específicas asociadas con la diabetes |
> Infecciones del tracto respiratorio
› Neumonía adquirida en la comunidad
Las personas con diabetes tipo 2 tienen un riesgo 1,3 a 2,6 veces mayor de neumonía adquirida en la comunidad y los riesgos se correlacionan con los niveles de glucemia. Las tasas de mortalidad por neumonía también aumentan con la diabetes. Aparte de Streptococcus pneumoniae, Staphylococcus aureus y organismos gramnegativos como Klebsiella pneumoniae son los patógenos más comunes que provocan infecciones del tracto respiratorio inferior en personas con diabetes. La diabetes es el factor predisponente subyacente más común para el empiema torácico, con Klebsiella spp. siendo patógenos comunes notables, seguidos por estreptococos, S. aureus y anaerobios.
› Influenza
La diabetes aumenta el riesgo de enfermedad grave, definida como la necesidad de ventilación mecánica, ingreso en la unidad de cuidados intensivos (UCI) o muerte hospitalaria en adultos jóvenes (de 15 a 50 años), y las tasas de mortalidad general hasta cuatro veces. Varios estudios realizados utilizando bases de datos del mundo real indican que el uso de inhibidores del sistema renina-angiotensina se asoció con una reducción de la hospitalización y/o muerte por influenza y neumonía en personas con o sin diabetes. Otros medicamentos para reducir la glucosa, por ejemplo, la metformina, también pueden reducir el riesgo de neumonía y las tasas de mortalidad relacionadas, pero estos hallazgos aún deben verificarse en grandes ECA.
› Tuberculosis
Las personas con diabetes tienen aproximadamente dos a tres veces más probabilidades de desarrollar tuberculosis activa que la población general. La tuberculosis y la diabetes comórbidas empeoran el pronóstico de ambas afecciones. Las manifestaciones extrapulmonares son más comunes en personas con diabetes, especialmente aquellas con hiperglucemia persistente. Las personas con diabetes tienen un mayor riesgo de fracaso del tratamiento, recaída y muerte durante el tratamiento. Asimismo, la tuberculosis puede exacerbar la hiperglucemia a través de mecanismos de estrés y las personas con diabetes preexistente pueden requerir la intensificación de la terapia para reducir la glucosa hasta que se resuelva la infección activa. La OMS recomienda que todas las personas con tuberculosis activa recién diagnosticada se sometan a pruebas de detección de diabetes si los recursos locales lo permiten, ya que el inicio rápido de la terapia para reducir la glucosa puede mejorar potencialmente los resultados del tratamiento.
› Coronavirus
La interacción entre diabetes y COVID-19 ha sido ampliamente revisada en los últimos 3 años. Los estudios durante la pandemia han indicado que la diabetes se asoció con resultados adversos y tasas de mortalidad más altas por COVID-19, aunque no hay evidencia concluyente de que la diabetes aumente el riesgo de adquirir la infección viral. Entre el 13% y el 58% de las personas con COVID-19 que requirieron ingreso en la UCI, y entre el 17% y el 35% de las personas que murieron, tenían diabetes preexistente. La glucemia alta en el momento del ingreso fue el factor predictivo más consistente de enfermedad grave.
> Infección del tracto urinario
Las personas con diabetes tienen un mayor riesgo de infección del tracto urinario, que abarca todos los niveles de gravedad. Las infecciones fúngicas, por ejemplo, candiduria, y la infección con organismos distintos de E. coli también son más frecuentes en la diabetes. La neuropatía autonómica es un factor predisponente importante; además de la disminución de la actividad refleja del detrusor, las personas con neuropatía autonómica pueden tener sensibilidad vesical alterada que resulta en distensión vesical, aumento del volumen de orina residual y reflujo vesicoureteral. El uso de inhibidores del cotransportador de sodio-glucosa 2 (SGLT-2) se asocia con un mayor riesgo de infecciones del tracto genital, pero no de infecciones del tracto urinario.
> Infecciones de la piel y de los tejidos blandos
Las infecciones cutáneas, incluidas las infecciones por dermatofitos, el intertrigo candidiásico, la celulitis bacteriana y los abscesos cutáneos, son frecuentes en las personas con diabetes. La celulitis o los abscesos cutáneos pueden ser una manifestación de bacteriemia sistémica, y la diabetes conlleva un mayor riesgo de mortalidad por septicemia. Los factores predisponentes incluyen la neuropatía sensorial periférica, en particular la disfunción sudomotora, que causa sequedad de la piel, dermatofitosis y microvasculopatía. El estreptococo del grupo A y el S. aureus son los principales culpables de la celulitis. Las personas con diabetes tienen más probabilidades de albergar S. aureus resistente a la meticilina que S. aureus sensible a la meticilina.
Una infección de tejidos blandos menos frecuente pero grave que se presenta predominantemente en personas con diabetes es la fascitis necrosante, caracterizada por inflamación y destrucción de la fascia, la grasa y el músculo con afectación bacteriana mixta. Hasta el 60% de los casos de gangrena de Fournier, tenían diabetes comórbida.
> Pie diabético
La infección complica el 50% de las úlceras del pie relacionadas con la diabetes y el riesgo de infección aumenta con úlceras recurrentes o crónicas. El diagnóstico de la infección del pie relacionada con la diabetes se basa en la presencia de signos cardinales de inflamación, aunque en personas con neuropatía sensorial periférica y enfermedad arterial periférica, estos signos pueden no ser tan evidentes.
| Principios del tratamiento |
> Prevención
Algunas formas de transmisión de infecciones pueden reducirse mediante medidas de salud pública, como una mejor higiene personal, evitar las aglomeraciones y usar mascarillas, pero la conciencia y la adherencia a estas medidas preventivas son bajas entre el público en general y los trabajadores de la salud. No hay evidencia de que la reducción intensiva de la glucosa en sangre y la reducción de peso disminuyan las tasas de infección en personas con diabetes.
Algunas infecciones comunes se pueden prevenir mediante la vacunación y las directrices internacionales recomiendan la vacunación sistemática para adultos con diabetes. La vacunación contra la gripe estacional es eficaz tanto para reducir la probabilidad de adquirir la infección como para evitar complicaciones posteriores. Optimizar el manejo de la glucemia podría ser importante para maximizar el efecto protector de la vacuna contra la COVID-19 en personas con diabetes.
> Tratamiento farmacológico
El tratamiento de las infecciones comunes sigue en gran medida los mismos principios que para la población general. Los regímenes de tratamiento para la tuberculosis sensible y resistente a los medicamentos son los mismos para las personas con y sin diabetes. Sin embargo, como la diabetes se asocia con un mayor riesgo de fracaso del tratamiento, recurrencia y aparición de especies resistentes a los medicamentos, se recomienda extender el período de tratamiento de 6 meses a 9 meses. En el caso de las infecciones del pie, el éxito del tratamiento requiere el esfuerzo concertado de un equipo interdisciplinario con experiencia en el tratamiento del pie diabético. La evaluación cuidadosa de la gravedad de la infección y la presencia de complicaciones, como la osteomielitis, es importante para orientar a los médicos en lo que respecta al régimen antimicrobiano y la duración del tratamiento, así como a la necesidad de hospitalización e intervenciones ortopédicas y vasculares. Para minimizar la resistencia a los antimicrobianos, se deben observar juiciosamente los principios de administración de antibióticos. Por ejemplo, la terapia antimicrobiana no debe usarse en personas con úlceras en los pies no infectadas, ya que la terapia antimicrobiana profiláctica no mejora los resultados.
Las comorbilidades y la polifarmacia son comunes en las personas con diabetes y se debe tener la debida precaución para evitar interacciones farmacológicas clínicamente relevantes y toxicidades graves de los medicamentos. Por ejemplo, puede ser necesario reducir la dosis de antimicrobianos en caso de insuficiencia renal, mientras que la administración de medicamentos nefrotóxicos puede empeorar la función renal en aquellos con enfermedad renal crónica subyacente. Ciertos antimicrobianos (p. ej., rifampicina) afectan el metabolismo hepático de los medicamentos hipoglucemiantes (como las sulfonilureas), alterando así la eficacia hipoglucemiante. La hiperglucemia durante el ingreso hospitalario por sepsis y otras infecciones predice una estancia hospitalaria más prolongada y mayores tasas de mortalidad. Se recomienda suspender temporalmente los inhibidores de SGLT-2 en personas gravemente enfermas, incluidas aquellas con infecciones graves, debido al riesgo potencial de cetoacidosis diabética.
| Conclusión |
En esta revisión se analiza cómo las infecciones siguen siendo una causa importante de morbilidad y mortalidad en las personas con diabetes. Los riesgos de infección y peores resultados son mayores en las personas con diabetes. En parte, esto se relaciona con el efecto de la hiperglucemia en la inmunidad, pero otros factores específicos del huésped y del patógeno desempeñan un papel. Las infecciones pueden empeorar los niveles de glucemia o aumentar el riesgo de diabetes. La mayoría de los estudios no diferencian entre la diabetes tipo 1 y la diabetes tipo 2; en consecuencia, no se sabe con certeza cómo difiere la infección entre los tipos de diabetes y si esto tiene alguna implicación clínica para la prevención de la infección y las respuestas a la terapia antimicrobiana.
La variedad de patógenos y sitios de infección complica aún más la investigación en esta área. No está claro si las personas con diabetes tienen una respuesta inmunitaria reducida a las vacunas y, de ser así, qué factores pueden modificar la eficacia de las mismas (por ejemplo, el IMC o la glucemia). Se han producido avances importantes en los tratamientos y las tecnologías para la diabetes, pero se desconoce si la mejora en la atención de la diabetes se traduce en una reducción del riesgo de infecciones graves. Los efectos de los nuevos fármacos antidiabéticos en el riesgo de infecciones deberían incluirse como criterios de valoración de los estudios en futuros ensayos clínicos aleatorizados sobre terapias para reducir la glucemia.