| Introducción |
Las infecciones del tracto urinario (ITU) se hallan entre las infecciones bacterianas más frecuentes, y en su diagnóstico, tratamiento y prevención participan diversas especialidades médicas. Las presentaciones clínicas de las ITU varían ampliamente, desde infecciones benignas y sin complicaciones hasta afecciones graves como ITU complicadas, pielonefritis y urosepsis.
Si bien la incidencia general de sepsis está disminuyendo, hubo un aumento notable de las ITU graves. La resistencia a los antimicrobianos ha surgido como un problema de salud global significativo, particularmente para las ITU complicadas, como la pielonefritis. La resistencia a los antibióticos se encuentra cada vez más en la práctica clínica diaria, lo que plantea desafíos para un tratamiento efectivo.
El panel de las guías para las infecciones urológicas de la European Asocsiation of Urology (EAU) ha compilado estas guías clínicas para brindar a los profesionales de la salud el conocimiento y las recomendaciones basados en la evidencia para el diagnóstico, tratamiento y prevención de las ITU y las infecciones de las glándulas masculinas accesorias.
Las guías también abordan aspectos cruciales de salud pública, como el control de las infecciones y la administración de antimicrobianos. Cabe destacar que, para los expertos, las guías clínicas presentan la mejor evidencia disponible. Sin embargo, el seguimiento de las recomendaciones de las guías no necesariamente brindará el mejor resultado.
Para las decisiones terapéuticas, las guías no sustituyen a la experiencia clínica pero sirven como marco para las decisiones, que también deben tener en cuenta los valores personales, las preferencias y las circunstancias únicas de los pacientes. El panel de guías sobre infecciones urológicas de la EAU es un grupo multidisciplinario de urólogos con experiencia en esta área, un especialista en enfermedades infecciosas y un microbiólogo clínico. Todos los colaboradores de este documento han declarado posibles conflictos de interés.
| Métodos |
Para las guías de 2024 sobre infecciones urológicas se identificó, recopiló y evaluó la nueva evidencia a través de una evaluación estructurada de la literatura. Las bases de datos consultadas incluyeron Medline, EMBASE y la Biblioteca Cochrane. Las recomendaciones de las guías fueron desarrolladas por el panel para priorizar las decisiones de atención clínicamente importantes.
La fortaleza de cada recomendación se determinó de acuerdo con un equilibrio entre las consecuencias deseables e indeseables de las estrategias de manejo alternativas, la calidad de la evidencia (incluida la certeza de las estimaciones) y la naturaleza y variabilidad de los valores y preferencias de los pacientes.
Las recomendaciones se califican como sólidas cuando la calidad de la evidencia es alta y/o hay un balance favorable de beneficios y daños y preferencias de los pacientes. Las recomendaciones se califican como débiles cuando la evidencia es de menor calidad y/o los beneficios y las preferencias de los pacientes son menos claras.
| Guías |
> Clasificación de las ITU
El espectro clínico de las ITU es heterogéneo y va desde las infecciones benignas hasta las infecciones potencialmente mortales, con variaciones importantes tanto en el diagnóstico como en el tratamiento. Por lo tanto, la estratificación de los pacientes es crucial. Existen varios sistemas de clasificación para describir y clasificar las ITU, con el fundamento común de que los riesgos de recurrencia, progresión, estado crónico y resultados graves son peores para las ITU complicadas que para las no complicadas.
> Bacteriuria asintomática en adultos
La bacteriuria asintomática (BAA) es común y corresponde a la colonización comensal. En un individuo sin síntomas del tracto urinario, la BAA se define en una muestra de orina a la mitad de la micción que muestra un crecimiento bacteriano >105 UFC/ml en 2 muestras consecutivas en las mujeres y en 1 sola muestra en los hombres. El espectro de bacterias de la BAA es similar al de las especies que se hallan en las ITU complicadas o no complicadas, dependiendo de la presencia de factores de riesgo. La cistoscopia y/o la obtención de imágenes del tracto urinario superior no son obligatorias, siempre que la historia clínica no presente otros aspectos destacables. Si se detecta un crecimiento persistente de bacterias productoras de ureasa (Proteus mirabilis), se debe descartar la formación de cálculos en el tracto urinario. En el caso de los hombres, se debe realizar un examen rectal digital para investigar la posibilidad de una enfermedad de la próstata. Los estudios clínicos han demostrado que la BAA puede proteger de la superinfección de ITU sintomáticas y, por lo tanto, solo deben tratarse en casos de beneficio demostrado para el paciente, a fin de evitar el riesgo de seleccionar resistencia antimicrobiana y erradicar una cepa de BAA potencialmente protectora.
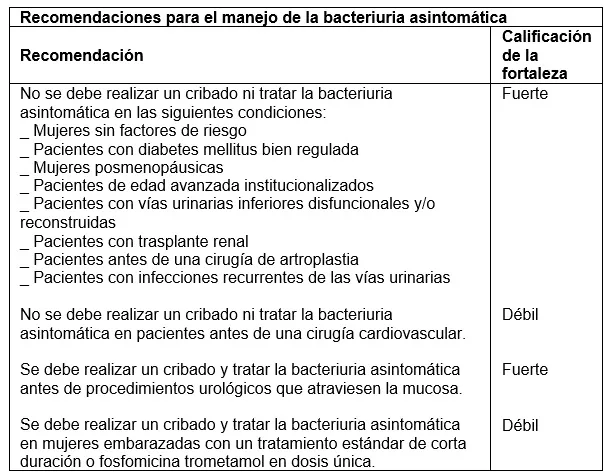
Un metanálisis de la evidencia disponible reveló que el tratamiento de la BAA en mujeres embarazadas era beneficioso; pero la mayoría de los estudios tienen una metodología de baja calidad.
| Cistitis no complicada |
La cistitis no complicada se define como cistitis aguda, esporádica o recurrente limitada a mujeres no embarazadas sin anomalías anatómicas o funcionales relevantes en el tracto urinario ya conocidas y sin comorbilidades. Los factores de riesgo incluyen relaciones sexuales, uso de espermicida, una nueva pareja sexual, una madre con antecedentes de ITU y antecedentes de ITU durante la infancia. La mayoría de los casos de cistitis no complicada están ocasionados por Escherichia coli.
El diagnóstico de cistitis no complicada se puede realizar con una elevada probabilidad sobre la base de una historia específica de síntomas del tracto urinario inferior (disuria, polaquiuria y urgencia miccional) y la ausencia de flujo vaginal. En las mujeres de edad avanzada, los síntomas genitourinarios no están necesariamente relacionados con la cistitis.
En los pacientes que presentan síntomas típicos de cistitis no complicada, el análisis de orina (urocultivo, prueba con tira reactiva) conduce solo a un aumento mínimo de la precisión diagnóstica. Sin embargo, si el diagnóstico no está claro, el análisis con tira reactiva puede aumentar la probabilidad de un diagnóstico de cistitis no complicada.
El urocultivo se recomienda en las siguientes situaciones: sospecha de pielonefritis aguda; síntomas que no se resuelven o recurren dentro de las 4 semanas posteriores a la finalización del tratamiento; mujeres con síntomas atípicos y/o mujeres embarazadas. En el caso de las mujeres con síntomas leves a moderados, se puede considerar la terapia sintomática (por ej., ibuprofeno) como una alternativa al tratamiento antimicrobiano, en consulta con cada paciente.
La elección de la terapia antimicrobiana debe estar guiada por el espectro y los patrones de sensibilidad de los patógenos etiológicos; la eficacia para la indicación particular en estudios clínicos; la tolerancia y las reacciones y efectos ecológicos adversos y los costos y/o la disponibilidad. Los análisis de orina o los urocultivos de rutina posteriores al tratamiento no están indicados para pacientes asintomáticos.
En el caso de las mujeres cuyos síntomas no se resuelven al final del tratamiento, y en aquellas cuyos síntomas se resuelven pero recurren dentro de las 2 semanas, se debe realizar un urocultivo y una prueba de sensibilidad antimicrobiana. En esta situación, para decidir la terapia se debe asumir que el organismo infectante no es sensible al agente utilizado originalmente. Se debe considerar la posibilidad de repetir el tratamiento con un régimen de 7 días utilizando otro agente.
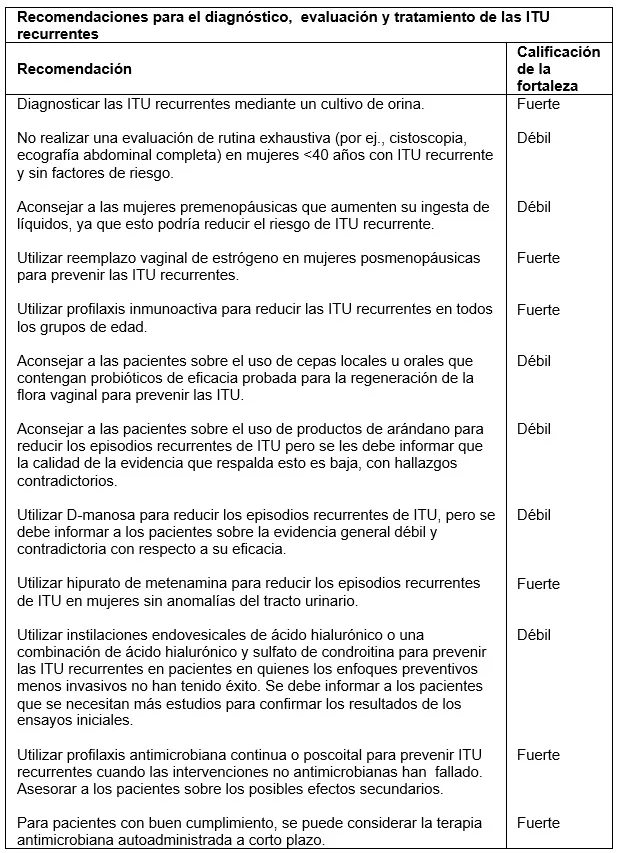
| Infecciones recurrentes del tracto urinario |
Las ITU recurrentes (ITUr) son recurrencias de ITU no complicadas y/o complicadas, con una frecuencia de al menos 3 ITU/año o 2 ITU en los últimos 6 meses. Aunque las ITUr incluyen tanto infecciones del tracto inferior (cistitis) como infecciones del tracto superior (pielonefritis), la pielonefritis recurrente debe despertar la sospecha de una etiología complicada.
Las ITUr impactan negativamente en la calidad de vida del paciente, con reducciones de la calidad de las relaciones sociales y sexuales, la autoestima y la capacidad laboral. La prevención de las ITU incluye asesoramiento sobre cómo evitar los factores de riesgo, medidas no antimicrobianas y profilaxis antimicrobiana. Estas intervenciones deben intentarse en el orden indicado.
| Pielonefritis no complicada |
La pielonefritis no complicada se define como la pielonefritis limitada a las mujeres no embarazadas o premenopáusicas sin anomalías urológicas importantes conocidas o comorbilidades.
Por lo general, se presenta con fiebre (>38ºC), escalofríos, dolor en el flanco, náuseas, vómitos o dolor a la palpación en el ángulo costovertebral, con o sin síntomas de cistitis. Como estudio diagnóstico de rutina se recomienda un análisis de orina con evaluación de leucocitos, eritrocitos y nitritos y, en todos los casos realizar un urocultivo y un antibiograma. Además, una evaluación del tracto urinario superior mediante ecografía, para descartar obstrucción del tracto urinario o litiasis renal en pacientes con antecedentes de litiasis urinaria, trastornos de la función renal o pH urinario elevado.
Si el paciente permanece febril después de 72 horas de tratamiento hay que hacer estudios adicionales, como una tomografía computarizada con contraste o una urografía excretora. Este estudio se hará inmediatamente si hay deterioro clínico. Para el diagnóstico de factores de complicación en mujeres embarazadas, se debe utilizar preferentemente la ecografía o la resonancia magnética para evitar el riesgo de radiación fetal.
La diferenciación rápida entre pielonefritis no complicada y potencialmente obstructiva es crucial, ya que esta última puede progresar rápidamente a urosepsis. Esta distinción se debe establecer rápidamente utilizando técnicas de imagen apropiadas.
Los únicos agentes antimicrobianos que se pueden recomendar para el tratamiento empírico oral de la pielonefritis no complicada son las fluoroquinolonas y las cefalosporinas. Las cefalosporinas orales alcanzan concentraciones sanguíneas y urinarias significativamente menores que por vía intravenosa. Evitar otros agentes como la nitrofurantoína, la fosfomicina oral y el pivmecilinam, ya que no hay datos suficientes sobre su eficacia.
Se ha demostrado que un tratamiento ambulatorio corto, con antibióticos para la pielonefritis aguda es equivalente a tratamientos más prolongados en términos de éxito clínico y microbiológico. Sin embargo, este enfoque se asocia con una mayor tasa de recurrencia a las 4-6 semanas, y requiere adaptarse a las políticas y patrones de resistencia locales.
Los pacientes con pielonefritis no complicada que requieren hospitalización deben ser tratados inicialmente con antimicrobianos intravenosos, como fluoroquinolona, aminoglucósido (con o sin ampicilina) o, cefalosporina o penicilina de espectro extendido. Los carbapenémicos y agentes antimicrobianos de amplio espectro nuevos solo deben usarse en pacientes con resultados de cultivo tempranos que indican la presencia de organismos resistentes a múltiples fármacos.
La elección entre estos agentes debe basarse en los patrones de resistencia locales y optimizarse según los resultados del antibiograma. Para los pacientes que presentan signos de urosepsis, se justifica la cobertura antimicrobiana empírica para organismos productores de ß-lactamasas de espectro extendido. Los pacientes tratados inicialmente con terapia parenteral que mejoran clínicamente y pueden tolerar líquidos orales pueden pasar a la terapia antimicrobiana oral.
Para las mujeres embarazadas con pielonefritis, también se puede considerar el tratamiento ambulatorio con antimicrobianos parenterales apropiados, siempre que los síntomas sean leves y se pueda hacer un estrecho seguimiento. Para los casos más graves de pielonefritis se requiere hospitalización y cuidados de apoyo. Después de la mejoría clínica, la terapia parenteral también puede cambiarse a la terapia oral con una duración total de 7 a 10 días. Para los hombres con ITU febril, pielonefritis o infección recurrente, o siempre que se sospechen factores de complicación, se recomienda una duración de tratamiento mínima de 2 semanas, preferentemente con una fluoroquinolona ya que la afectación prostática es frecuente.
ITU complicadas
Una ITU complicada (ITU-C) ocurre cuando un individuo tiene factores relacionados con el huésped o anomalías anatómicas o funcionales del tracto urinario específicas, infecciones que presentan mayor dificultad para erradicar el germen en comparación con una infección sin complicaciones. Los conocimientos recientes sobre el manejo de las ITU-C resaltan la importancia de considerar las infecciones causadas por uropatógenos resistentes a múltiples fármacos.
La ITU-C abarca una amplia gama de condiciones subyacentes, lo que resulta en una población diversa de pacientes. Por lo tanto, es evidente que es inadecuado tener un enfoque único para la evaluación y el tratamiento de las ITU-C. Sin embargo, existen principios generales de manejo que se pueden aplicar a la mayoría de los pacientes con ITU-C. Las siguientes recomendaciones se basan en las pautas de la Stichting Werkgroep Antibioticabeleid (SWAB) del Grupo de Trabajo Holandés sobre Política de Antibióticos
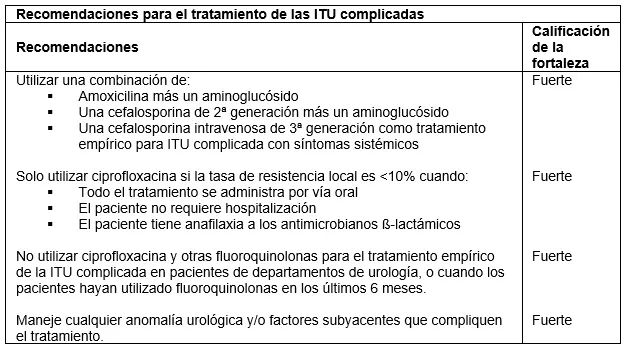
La ITU-C se asocia con síntomas clínicos típicos (por ej., disuria, urgencia, polaquiuria, dolor en el flanco, sensibilidad en el ángulo costovertebral, dolor suprapúbico y fiebre), aunque en algunas situaciones clínicas los síntomas pueden ser atípicos, como en los trastornos vesicales neuropáticos, la ITU asociada a catéter (ITU-AC) y la cistectomía radical previa con derivación urinaria. La presentación clínica puede variar desde pielonefritis aguda obstructiva grave con urosepsis inminente hasta una ITU-AC posoperatoria. Se recomienda un urocultivo.
El espectro microbiano es mayor que en el caso de las ITU no complicadas siendo más probable que exista resistencia a los antimicrobianos. Las especies más comunes halladas en los urocultivos son E. coli, Proteus spp., Klebsiella spp., Pseudomonas spp., Serratia spp. y Enterococcus spp. Es obligatorio el manejo adecuado de la anomalía urológica o del factor de complicación subyacente.
La terapia antimicrobiana óptima para las ITU-C depende de la gravedad de la enfermedad en el momento de la presentación, así como de los patrones locales de resistencia, y de factores específicos del huésped (como las alergias). Por otra parte, están indicados un urocultivo y una prueba de sensibilidad y el inicio de una terapia empírica personalizada seguida de la administración (oral) de un agente antimicrobiano apropiado para el uropatógeno aislado.
En general, se recomienda un tratamiento de 7 a 14 días de duración (14 días para los hombres cuando no se puede excluir la prostatitis) pero debe estar estrechamente relacionado con el tratamiento de la anomalía subyacente. Cuando el paciente está hemodinámicamente estable y ha estado afebril durante a menos 48 horas, el tratamiento puede ser más corto (7 días), como sucede en los casos en los que se desea un tratamiento de corta duración debido a contraindicaciones relativas al antibiótico administrado.
ITU asociadas al catéter
Las ITU-AC se refieren a las ITU que se producen en un individuo cuyo tracto urinario está cateterizado o ha sido cateterizado en las últimas 48 horas. Las ITU-AC son la causa principal de bacteriemia asociada a la atención médica. Aproximadamente el 20% de las bacteriemias nosocomiales se originan en el tracto urinario, y la mortalidad asociada con esta afección es de casi el 10%.
La incidencia de bacteriuria asociada con la cateterización permanente es del 3% al 8% por día. El factor de riesgo más importante para el desarrollo de ITU-AC es la duración de la cateterización. Una revisión sistemática y un metanálisis demostraron que los pacientes con alto riesgo de ITU-AC eran mujeres, tenían una duración prolongada de cateterización, diabetes y mayor tiempo de hospitalización y de internación en la unidad de cuidados intensivos.
Los signos y síntomas sistémicos compatibles con las ITU-AC incluyen la aparición o empeoramiento de la fiebre, rigidez, estado mental alterado, malestar o letargo sin otra causa identificada, dolor en el flanco, sensibilidad en el ángulo costovertebral, hematuria aguda y malestar pélvico, así como disuria, micción urgente o poloquiuria y dolor o sensibilidad suprapúbica en aquellos a quienes se les ha retirado la sonda.
En los pacientes cateterizados, la presencia o ausencia de orina turbia o con olor no debe ser utilizado por sí solo para diferenciar la BAA asociada al catéter de la ITU-AC. Microbiológicamente, la ITU-AC se define por el crecimiento microbiano de >103 UFC/ml de ≥1 especies bacterianas, en 1 sola muestra de orina obtenida por sonda o en una muestra de orina obtenida a mitad del chorro de un paciente al que se le ha retirado el catéter uretral, suprapúbica o de condón dentro de las 48 horas previas.
Para los pacientes cateterizados, la piuria no es diagnóstica de ITU-AC. La presencia, ausencia o grado de piuria no deben ser utilizados para diferenciar la BAA asociada al catéter de la ITU-AC. La piuria que acompaña a las ITU-AC no debe interpretarse como una indicación de tratamiento antimicrobiano. La ausencia de piuria en un paciente sintomático sugiere un diagnóstico distinto de la ITU-AC.
Traducción, resumen y comentario objetivo: Dra. Marta Papponetti